Bei ausgeprägter rheumatoider Arthritis fällt es den Betroffenen schon schwer, einen Apfel zu greifen - geschweige denn, ihn zu schälen oder zu zerteilen. © hriana, stock.adobe.com
Bei ausgeprägter rheumatoider Arthritis fällt es den Betroffenen schon schwer, einen Apfel zu greifen - geschweige denn, ihn zu schälen oder zu zerteilen. © hriana, stock.adobe.com
Rheumatoide Arthritis ist die häufigste rheumatische Gelenkentzündung. Die rheumatoide Arthritis wird auch chronische Polyarthritis, Gelenkrheuma oder vereinfacht „Rheuma" genannt. Etwa 1 % der Bevölkerung leidet unter rheumatoider Arthritis, dabei sind Frauen häufiger betroffen als Männer. Meist beginnt die Erkrankung zwischen dem 30. und 50. Lebensjahr, im Alter wird sie dann immer häufiger.
Wie eigentlich allen autoimmunen Erkrankungen liegt auch der rheumatoiden Arthritis ein multifaktorielles Geschehen zugrunde. Vermutet werden entzündliche Auslöser, die aufgrund einer genetischen Veranlagung der Patienten zu krankhaften, gegen Gelenkstrukturen gerichtete Entzündungen führen. Beteiligt sind dabei sowohl entzündungsfördernde Botenstoffe (z. B. Zytokine) als auch direkt angreifende Immunzellen (T-Zellen).
Synonyme für rheumatoide Arthritis?
- chronische Polyarthritis
- chronisches Gelenkrheuma
- chronischer Gelenkrheumatismus
Auf noch unbekannte Weise wird dieser Prozess chronisch und führt langfristig zur Zerstörung des betroffenen Gelenks. Daneben setzt sich die rheumatoide Arthritis fern von den Gelenken z. B. an den bindegewebigen Strukturen von Auge, Lunge, Gefäßen oder Herz fest. Die hierbei wirkenden Vorgänge sind noch nicht geklärt, Experten gehen von einer Zerstörung der kollagenen Strukturen aus.
Inhalt: Rheumatoide Arthritis
- Beschwerden und Spätfolgen bei rheumatoider Arthritis
- Diagnose der rheumatoiden Arthritis
- Konservative Behandlung der rheumatoiden Arthritis
- Operative Therapien bei rheumatoider Arthritis
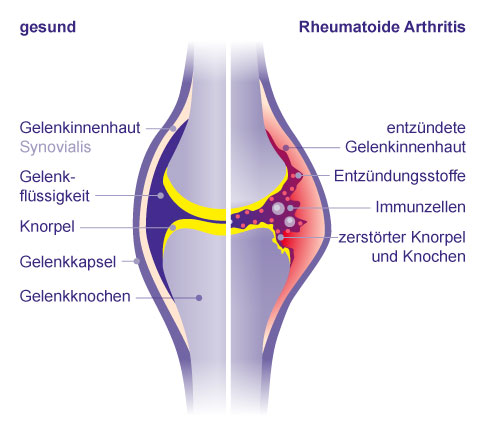 Bei der rheumatoiden Arthritis kommt es zu einer Entzündung der Gelenkinnenhaut. Dabei tritt vermehrt Flüssigkeit aus den Gefäßen in die Gelenkkapsel, das Gelenk schwillt an. Mit der Flüssigkeit gelangen Blutkörperchen und entzündungsfördernde Gerinnungsstoffe in das Gelenk. Durch die Gerinnungsstoffe und die weißen Blutkörperchen bildet sich auf der Gelenkinnenhaut eine feine Schorfschicht, die zu ihrer Wucherung führt und sich bis in den Knorpel hineinfrisst, ihn überwächst und zerstört. Der Knochen ist nun ungeschützt, wird gereizt und reagiert mit Knochenan- und -umbauten, die die Gelenkfunktion weiter verschlechtern. Am Ende droht der Verlust der Gelenkfunktion, das Gelenk versteift. © Gelenk-Klinik
Bei der rheumatoiden Arthritis kommt es zu einer Entzündung der Gelenkinnenhaut. Dabei tritt vermehrt Flüssigkeit aus den Gefäßen in die Gelenkkapsel, das Gelenk schwillt an. Mit der Flüssigkeit gelangen Blutkörperchen und entzündungsfördernde Gerinnungsstoffe in das Gelenk. Durch die Gerinnungsstoffe und die weißen Blutkörperchen bildet sich auf der Gelenkinnenhaut eine feine Schorfschicht, die zu ihrer Wucherung führt und sich bis in den Knorpel hineinfrisst, ihn überwächst und zerstört. Der Knochen ist nun ungeschützt, wird gereizt und reagiert mit Knochenan- und -umbauten, die die Gelenkfunktion weiter verschlechtern. Am Ende droht der Verlust der Gelenkfunktion, das Gelenk versteift. © Gelenk-Klinik
Beschwerden und Spätfolgen bei rheumatoider Arthritis
Die Krankheit beginnt mit Gelenkschmerzen und Schwellungen an den betroffenen Gelenken. Oft sind die Gelenke überwärmt, Bewegungen fallen schwer, vor allem morgens leiden die Patienten unter steifen Gelenken (Morgensteifigkeit).
Meist verläuft die Rheumatoide Arthritis in Schüben. Ein solcher Schub dauert einige Wochen bis Monate an. Bei jedem Rheumaschub drohen neue Gelenkschäden, die langfristig das Gelenk verformen und komplett zerstören können. Häufig befällt die rheumatoide Arthritis mehrere Gelenke und das in der Regel symmetrisch, d.h. es sind zum Beispiel beide Hände oder beide Füße betroffen. Bei älteren Menschen kommt es aber auch nicht selten dazu, dass die Erkrankung mit der Entzündung eines großen Gelenks, wie etwa dem Knie oder der Schulter, beginnt.
Am häufigsten spielt sich die rheumatoide Arthritis in den Händen ab, und zwar an den Handwurzel- und den Fingergrundgelenken. Auch die Füße sind oft betroffen, hier dann die Zehengrundgelenke oder das Sprunggelenk. Daneben sind aber auch Knie- und Schultergelenk, Ellbogengelenk und sogar die Gelenke von Halswirbelsäule und Kiefer beteiligt.
Was ist verdächtig für rheumatoide Arthritis?
- Symmetrische Schwellung der Fingergrundgelenke oder Fingermittelgelenke
- Schmerzen z. B. beim Händedruck
- Verminderte Kraft in den Händen, z. B. Aufschrauben einer Flasche fällt schwer
- Länger als 30 Minuten Morgensteifigkeit
- Kleine, derbe Knoten unter der Haut (Rheumaknoten)
Daneben quält die rheumatoide Arthritis Betroffene mit Allgemeinsymptomen wie nächtlichem Schwitzen, Muskelschmerzen oder starker Erschöpfung.
Auch der Befall innerer Organe hat Folgen. Sind beispielsweise Lunge oder Rippenfell mitbetroffen, kommt es zu erschwerter Atmung oder atemabhängigen Schmerzen. Weiterhin können sich trockene Augen, Augenentzündungen, erweiterte Hautgefäße, Hauteinblutungen oder Durchblutungsstörungen in den Fingern bemerkbar machen.
Diagnose der rheumatoiden Arthritis
Die Diagnose der rheumatoiden Arthritis stellt der Arzt anhand der Schilderungen des Patienten, der körperlichen Untersuchung, bildgebender Verfahren (Ultraschall, Röntgen, MRT) und der Blutuntersuchung.
Folgende Blutwerte sprechen für eine rheumatoide Arthritis:
- Entzündungswerte erhöht: CRP, BSG, Leukozyten, alpha-2-Globulin
- Rheumafaktor positiv (Vorsicht, kann auch bei Gesunden erhöht sein!)
- Anti-CCP-Antikörper
Bei der körperlichen Untersuchung überprüft der Arzt alle Gelenke auf Schmerzen, Schwellungen, Überwärmung und Beweglichkeit. Erstes bildgebendes Verfahren ist meist das Röntgen von Händen und Füßen. Darin lassen sich Substanzverluste, Gelenkspaltverschmälerungen und im späteren Verlauf auch Knochenanbauten (Osteophyten), Gelenkzerstörungen und -verformungen gut erkennen. Um Weichgewebe darzustellen zieht der Spezialist in der Regel den Ultraschall heran. Er zeigt beispielsweise Gelenkergüsse und Wucherungen der Gelenkinnenhaut (Synovialis). Zur Absicherung der Diagnose kann zusätzlich eine Magnetresonanztomographie (MRT) zum Einsatz kommen. Auch damit lassen sich entzündliche Prozesse gut nachweisen.
Späte Stadien einer rheumatoiden Arthritis sind meist einfach zu erkennen. Schwieriger wird es bei den Frühformen. Hier helfen die Klassifikationskriterien der internationalen Rheumagesellschaften. Folgende Faktoren werden mit Punkten in dieser Klassifikation gewichtet:
- Wieviele Gelenke sind entzündlich verändert?
- Sind Autoantikörper (Antikörper gegen körpereigene Strukturen) im Blut nachweisbar?
- Sind Entzündungswerte wie CRP oder Blutsenkung im Blut erhöht?
- Wie lange dauern die Gelenkbeschwerden bereits an?
Konservative Behandlung der rheumatoiden Arthritis
Eine Heilung ist bei der rheumatoiden Arthritis bisher nicht möglich. Mit einer angepassten medikamentösen und physiotherapeutischen Behandlung lassen sich jedoch die Schmerzen lindern, die Entzündung eindämmen und die Gelenkzerstörung verlangsamen. Eine weitere Option sind operative Maßnahmen.
Externer Inhalt von youtube.com
Medikamentöse Therapie bei rheumatoider Arthritis
Akute Schmerzen und Entzündungen behandelt der Arzt meist mit Kortison, entweder in Tablettenform oder als Injektion ins betroffene Gelenk. Entzündungshemmende und schmerzlindernde Medikamente aus der Gruppe der nichtsteroidalen Antirheumatika (NSAR, z. B. Diclofenac oder Coxibe) helfen gegen Schmerzen. Bei Kombination mit Kortison besteht für die Patienten die Gefahr für Magengeschwüre und sie sollten unbedingt zusätzlich einen Magenschutz einnehmen.
Die antientzündliche Dauertherapie beruht auf den sogenannten klassischen krankheitsmodifizierenden Medikamenten (DMARDs). Sie wirken immunsuppressiv, d.h. sie reduzieren die autoimmunen Reaktionen. Im Gegensatz zum Kortison, das sofort wirkt, brauchen DMARDs meist einige Wochen, bis sie ihre volle Wirkung entfalten. Deshalb kombiniert man sie zunächst meist mit Kortison. Zu den klassischen DMARDs gehören beispielsweise Methotrexat, Leflunomid, Sulfasalazin, Azathioprin und Cyclosporin A.
Bei sehr schweren Verläufen werden zusätzlich auch Biologika (bDMARDs) eingesetzt. Sie wirken gegen entzündliche Zytokine, spezifische Immunzellen oder Tumornekrosefaktor alpha. Beispiele für Biologika sind Adalimumab, Rituximab oder Tocilizumab. Eine weitere Option sind Januskinasehemmer wie Baricitinib, Tofacitinib, Upadacitinib und Filgotinib. Sie hemmen rheumatische Prozesse, indem sie in den Zellen verschiedene Signalwege beeinflussen.
Physiotherapie bei rheumatoider Arthritis
Auch mit physiotherapeutischen Übungen lässt sich bei der rheumatoiden Arthritis einiges ausrichten. Im akuten Schub helfen vielen Betroffenen Kälteanwendungen (Kryotherapie) auf den schmerzenden Gelenken.
Was kann man selbst tun bei Rheuma?
- Geben Sie das Rauchen auf! Rauchen fördert entzündliche Prozesse und kann bei der rheumatoiden Arthritis Schübe auslösen.
- Ernähren Sie sich gesund und ausgewogen.
- Prüfen Sie Ihren Impfschutz und füllen Sie Impflücken. Rheumakranke besitzen aufgrund der Erkrankung und wegen der immunsuppressiven Behandlung ein erhöhtes Infektionsrisiko.
- Nehmen Sie an Patientenschulungen teil oder treten Sie einer örtlichen Selbsthilfegruppe bei! Je besser man informiert ist, desto besser kann man mit der Erkrankung Rheuma umgehen.
- Sorgen Sie für ausreichend Bewegung. Gelenkschonender Sport wie Schwimmen, Radfahren oder Wassergymnastik tut gut. Holen Sie vorher immer ärztlichen Rat ein und achten Sie auf die eigenen Belastungsgrenzen.
- Nutzen Sie Hilfsmittel im Alltag! Lassen Sie sich von Ihrem Arzt oder Physiotherapeuten zu Anzieh- oder Greifhilfen beraten.
 Menschen mit Gelenkproblemen sollten schonende Sportarten wie Wassergymnastik bevorzugen. © kzenon, Adobe
Menschen mit Gelenkproblemen sollten schonende Sportarten wie Wassergymnastik bevorzugen. © kzenon, Adobe
Bestrahlung bei rheumatoider Arthritis
Radioaktive Bestrahlungen lassen Gewebe absterben (Nekrose) und zielgerichtet in der medizinischen Behandlung eingesetzt. Bei der rheumatoiden Arthritis findet die Radiosynoviorthese der Gelenkinnenhaut (Synovialis) Anwendung. Das Verfahren wird z. B. empfohlen, wenn nach mindestens sechs Monaten Behandlungszeit weder die Basistherapie noch Gelenkinjektionen mit Kortison die Entzündung beherrschen können.
Bestrahlt wird das Gelenk bei der Radiosynoviorthese von innen. Dafür spritzt der Nuklearmediziner Beta-Strahler mit kurzer Reichweite und kurzer Halbwertszeit in das Gelenk. Die radioaktive Strahlung im Gelenk führt zur Verödung der Gelenkinnenhaut. Dadurch geht der Gelenkerguss zurück und es werden feinste Nervenfasern ausgeschaltet. Nach einigen Tagen bis Wochen verspüren die meisten Patienten eine deutliche Schmerzlinderung.
Operative Therapien bei rheumatoider Arthritis
Verschiedene operative Verfahren sind bei der rheumatoiden Arthritis nützlich.
- Bei der Synovektomie oder Synovialektomie entfernt der Operateur die wuchernde Gelenkinnenhaut (Synovialis). Der Eingriff kommt z. B. zum Einsatz, wenn ein Gelenk nach mindestens sechsmonatiger medikamentöser Therapie weiter schmerzt und angeschwollen ist. Durch das Abtragen der Synovialis wird der entzündliche Prozess im Gelenk gebremst und die Schmerzen verringern sich.
- Kommt es durch die Gelenkzerstörung zu Instabilitäten, kann der orthopädische Spezialist die Gelenkpartner in einer funktional günstigen Stellung fixieren (Arthrodese). Dieses Verfahren setzt man dort ein, wo es vor allem auf belastbare Stabilität und weniger auf feine Bewegungen ankommt wie beispielsweise am Sprunggelenk oder Handwurzelgelenk. Für die bei der rheumatoiden Arthritis oft befallenen Fingergrund- und mittelgelenke ist eine Gelenkversteifung weniger gut geeignet.
- Bei der Arthroplastik werden Teile eines zerstörten Gelenks entfernt und mit körpereigenem Gewebe ersetzt. Einsatzgebiet sind z. B. zerstörte Handwurzelknochen.
- Osteotomien dienen der Korrektur rheumatisch bedingter Fehlstellungen oder gestörter Belastungsachsen. Osteotomien setzt man oft an rheumatisch geschädigten Füßen ein.
- Im Fall zunehmender Gelenkzerstörung, starker Schmerzen und Funktionseinschränkungen kommen auch bei Rheumapatienten Endoprothesen zum Tragen. Vor allem Knie, Schulter, Hüfte und Ellenbogen eignen sich für den Einsatz von Oberflächenersatz, Teilprothesen oder TEP. Einbau, Modelle und Nachbetreuung dieser Gelenkprothesen gleichen denen bei Arthrose.
- Für die Fingergelenke gibt es eine Besonderheit beim Protheseneinsatz: Rheumatisch geschädigte Mittel- und Grundgelenke versorgt der Handchirurg mit den gut beweglichen Silikongelenken.
- Auch die ersatzlose Gelenkentfernung (Gelenkresektion) wird bei der rheumatoiden Arthritis durchgeführt. Typisches Beispiel ist die Entfernung zerstörter Zehengrundgelenke.