- Was ist eine Tendinopathie?
- Wo tritt die Tendinopathie am häufigsten auf?
- Symptome der Tendinopathie
- Ursachen der Tendinopathie
- Behandlung der Tendinopathie
- Übungen bei Tendinopathie
 Sehnenreizungen (Tendinopathien) entstehen aufgrund wiederholter Fehlbelastungen. © VISUALPOINT, Adobe
Sehnenreizungen (Tendinopathien) entstehen aufgrund wiederholter Fehlbelastungen. © VISUALPOINT, Adobe
Tendinopathien (Sehnenerkrankungen) sind eine weit verbreitete Ursache für Schmerzen und Bewegungseinschränkungen. Häufig sind Sportler betroffen, aber auch Ursachen wie z. B. starkes Übergewicht können zu Sehnenreizungen führen. Diese Erkrankungen entstehen durch degenerative Veränderungen im Sehnengewebe, oft infolge chronischer Überlastung, wiederholter Mikrotraumata oder auch altersbedingter Verschleißerscheinungen.
Die Symptome reichen von leichten Beschwerden bis hin zu starken Schmerzen und können die Lebensqualität erheblich beeinträchtigen. In vielen Fällen lindern konservative Behandlungsmaßnahmen wie Stoßwelle, Lasertherapie oder Kinesio-Tape und konsequente Schonung die Beschwerden. Erst bei chronischen Sehnenreizungen kommt eine Operation infrage, die dann meist minimalinvasiv durchgeführt werden kann.
Was ist eine Tendinopathie?
Begriffe:
- Tendinopathie/Tendopathie/ Tendinose: degenerative Sehnenerkrankung
- Tendinitis: Sehnenentzündung
- Insertionstendinopathie/Enthesiopathie: Schmerzzustand am Sehnenansatz
- Enthesitis: Entzündung der Sehne am Sehnenansatz
- Tendovaginitis/Peritendinitis/ Tendosynovitis: Entzündung der Sehnenhülle (Sehnenscheide)
- Bursitis: Schleimbeutelentzündung
Bei einer Tendinopathie kommt es zu verschleißbedingten Veränderungen im Sehnengewebe. Sehnen bestehen aus faserigen Gewebestrukturen und verbinden Muskeln mit Knochen. Sie übertragen die Muskelkraft auf das Skelett und ermöglichen so Bewegung.
Ist eine Sehne chronisch überlastet, entstehen Mikroverletzungen, die zu einer Veränderung der Sehnenstruktur führen. Es resultieren Schmerzen und Funktionsstörungen. Wenn vor allem der Sehnenansatz betroffen ist, spricht man von einer Insertionstendinopathie oder auch Enthesiopathie. Beispiele dafür sind Tennisarm und Golferellenbogen.
Die Erkrankung kann sowohl durch sportliche Aktivitäten als auch durch alltägliche Bewegungen verursacht werden, insbesondere wenn diese über einen längeren Zeitraum hinweg unter ungünstigen Bedingungen ausgeführt werden. So betreffen etwa 30–50 % aller Sportverletzungen die Sehnen.
Zu den häufigsten Formen der Tendinopathie gehören die Achillodynie, das Patellaspitzensyndrom (auch bekannt als Springerknie) und die Tendinopathie der Supraspinatussehne in der Rotatorenmanschette der Schulter. Diese Zustände können von leichten Schmerzen und Steifheit bis hin zu schweren Bewegungseinschränkungen reichen.
Wo tritt die Tendinopathie am häufigsten auf?
Die Tendinopathie tritt oftmals bei Menschen auf, die wiederholte monotone Bewegungen ausführen. Dazu zählen Sportler oder auch Menschen, die schwer körperlich arbeiten, wie beispielsweise Maurer oder Fliesenleger. Einige Sehnen sind dabei häufiger von Reizzuständen betroffen.
Tendinopathie der Schulter
Tendinopathien der Schulter entstehen häufig durch Überkopfarbeiten oder durch Sportarten, bei denen die Arme oberhalb des Kopfes eingesetzt werden. Beispiele dafür sind Volleyball, Gewichtheben, Schwimmen oder Werfen. In vielen Fällen ist die Supraspinatussehne in der Rotatorenmanschette betroffen. Aber auch die benachbarte Infraspinatussehne oder die lange Bizepssehne können geschädigt sein.
Ursächlich sind neben wiederholten, gleichförmigen Bewegungen über Kopf auch muskuläre Ungleichgewichte, eine Enge unter dem Schulterdach (Akromion) oder Schulterinstabilitäten. Die Schmerzen verstärken sich oft nachts oder beim Heben des betroffenen Armes.
 Wiederholte, gleichförmige Bewegungen, Überlastung und muskuläre Ungleichgewichte können ursächlich für eine Tendinopathie im Bereich der Schulter sein. © Krakenimages.com, Adobe
Wiederholte, gleichförmige Bewegungen, Überlastung und muskuläre Ungleichgewichte können ursächlich für eine Tendinopathie im Bereich der Schulter sein. © Krakenimages.com, Adobe
Tendinopathie der Achillessehne
Die Achillessehne ist die stärkste Sehne im menschlichen Körper. Dies ist nicht verwunderlich, denn sie muss enorme Kräfte aushalten – beim Sport oder auch im Alltag. Die Tendinopathie der Achillessehne (Achillodynie) betrifft häufig Läufer oder Athleten, die viel springen oder sprinten. Aber auch Menschen, die einer sitzenden Tätigkeit nachgehen, können betroffen sein.
Fehl- oder Überbelastung begünstigen die Degeneration der Sehne und führen im schlimmsten Fall zum Achillessehnenriss. Eine Kombination aus Einlagenversorgung und Physiotherapie mit der regelmäßigen Durchführung exzentrischer Übungen erzielt in der Regel gute Ergebnisse bei der Behandlung von Tendinopathien der Achillessehne. Bei fortgeschritteneren Sehnenschäden hilft eine minimalinvasive Gewebeablation, die mittels hochfrequenter Ultraschallenergie beschädigtes Gewebe identifiziert und entfernt.
Tendinopathie der Peronealsehnen
Die Peronealsehnen verlaufen an der Fußaußenseite und verbinden die Wadenmuskulatur mit dem Fuß. Peronealsehnenerkrankungen treten meist aufgrund einer chronischen Überlastung auf. Aber auch Fehlstellungen (z. B. Hohlfuß oder Valgusstellung des Rückfußes) können eine Sehnenreizung begünstigen. In diesen Fällen hilft nur eine Behandlung der zugrundeliegenden Erkrankung, um die Beschwerden der Tendinopathie zu lindern.
Tendinopathie am Knie
Im Bereich des Kniegelenks ist die Patellasehne, die zweitstärkste Sehne des menschlichen Körpers, häufig von Reizungen betroffen. Vor allem Sprungsportarten wie Volleyball oder Basketball belasten die Patellasehne. Etwa 30–40 % aller Leistungssportler entwickeln im Laufe ihrer Karriere eine Tendinopathie der Patellasehne. Männer sind dabei doppelt so häufig betroffen wie Frauen.
Befindet sich die Reizung im Bereich der Ansatzstelle unterhalb der Kniescheibe, spricht man auch von einem Patellaspitzensyndrom. Schmerzen werden direkt unterhalb der Kniescheibe verspürt und verstärken sich besonders beim Springen oder Treppensteigen.
Bis zu 90 % der Patienten mit Patellaspitzensyndrom können konservativ behandelt werden. Zum Einsatz kommen z. B. Schmerzmittel wie Ibuprofen oder Diclofenac. Auch andere Verfahren wie z. B. Kälteanwendungen, Akupunktur, spezielle Übungen (konzentrisches und exzentrisches Training) oder Kinesio-Tape können Beschwerden lindern, allerdings fehlt der wissenschaftliche Wirksamkeitsnachweis.
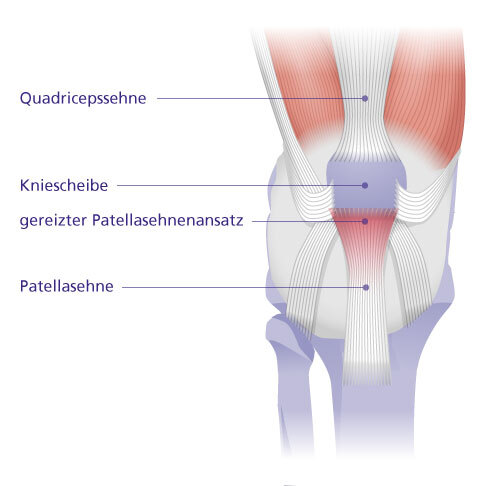 Das Patellaspitzensyndrom ist eine Erkrankung der Ansatzstelle der Patellasehne am Knochen. © Gelenk-Klinik
Das Patellaspitzensyndrom ist eine Erkrankung der Ansatzstelle der Patellasehne am Knochen. © Gelenk-Klinik
Tendinopathie an der Hüfte
Für Hüftschmerzen an der Außenseite des Hüftgelenks ist neben Schleimbeutelentzündungen oftmals eine gluteale Tendinopathie verantwortlich. Betroffen ist in den meisten Fällen die Sehne des mittleren Gesäßmuskels (M. gluteus medius) am Trochanter major. Man spricht daher auch vom Trochanter-major-Schmerzsyndrom.
Die Erkrankung betrifft vor allem Laufsportler und tritt bei Frauen häufiger auf als bei Männern. Eine erfolgversprechende Behandlung ist eine Kombination aus Physiotherapie und Eigenübungen.
Symptome der Tendinopathie
Typische Symptome einer akuten Tendinopathie sind Druck- und Anlaufschmerzen sowie Schmerzen bei Belastung. Die Schmerzen verstärken sich insbesondere bei Aktivitäten, die die Sehne dehnen oder zusammenziehen. Diese Beschwerden treten vor allem dann auf, wenn die mechanische Sehnenreizung bereits zu einer Entzündung im Sehnengewebe geführt hat. Der Patient verspürt einen Kraftverlust und kann die betroffene Extremität nicht mehr vollumfänglich bewegen. Zudem treten häufig Schwellungen über der betroffenen Sehne auf, die von leichten Rötungen begleitet werden können.
Wenn sich die Tendinopathie chronifiziert, kann sich die Sehne verdicken und lässt sich als harte oder knotenartige Struktur unter der Haut ertasten. Diese Verdickung ist oft das Ergebnis von wiederholten Mikroverletzungen und Narbenbildungen, die das Sehnengewebe verdichten.
Ursachen der Tendinopathie
 Sportarten wie Volleyball erhöhen das Risiko für Tendinopathien, beispielsweise im Bereich der Schulter oder des Knies. © .shock, Fotolia
Sportarten wie Volleyball erhöhen das Risiko für Tendinopathien, beispielsweise im Bereich der Schulter oder des Knies. © .shock, Fotolia
Risikofaktoren:
- mechanische Überlastung
- fehlende Erholungsphasen
- Fehlstellungen
- Alter
- Übergewicht
- systemische entzündliche Erkrankungen
- Stoffwechselstörungen
- bestimmte Medikamente (z. B. Kortison)
Eine der Hauptursachen der Tendinopathie ist mechanische Überlastung, die beispielsweise durch wiederholte gleichförmige Bewegungen oder intensive körperliche Arbeit entsteht. Sportarten wie Laufen, Tennis oder Gewichtheben, bei denen bestimmte Sehnen besonders beansprucht werden, führen häufig zu Mikrotraumata im Sehnengewebe. Wenn diese kleinen Verletzungen nicht genügend Zeit zur Heilung haben, summieren sie sich und es kommt zu einer chronischen Überlastung der Sehnen. Auch fehlende Erholungsphasen nach intensiven Belastungen tragen dazu bei, dass sich eine Tendinopathie entwickelt.
Ebenso problematisch sind Fehlstellungen in Gelenken wie ein Knick-Senkfuß oder eine Beinlängendifferenz sowie muskuläre Ungleichgewichte. Diese können die Belastung auf bestimmte Sehnen ungleichmäßig verteilen, was das Risiko für Sehnenreizungen erhöht. Eine falsche Technik bei sportlichen Aktivitäten oder alltäglichen Bewegungen beansprucht die Sehnen ebenfalls übermäßig.
Mit zunehmendem Alter steigt das Risiko für eine Tendinopathie, da Sehnen aufgrund degenerativer Veränderungen an Elastizität verlieren. Die Kollagenfasern, die das Grundgerüst der Sehnen bilden, werden weniger belastbar, wodurch die Sehnen anfälliger für Schäden werden. Zudem nimmt die Durchblutung der Sehnen mit dem Alter ab, was die Heilung nach Verletzungen verlangsamt und die Regenerationsfähigkeit beeinträchtigt.
Ein weiterer Risikofaktor ist Übergewicht. Das zusätzliche Körpergewicht erhöht die Belastung auf die Sehnen, insbesondere in den unteren Extremitäten.
Entzündliche Erkrankungen wie die rheumatoide Arthritis können ebenfalls die Sehnen beeinträchtigen, indem sie das Sehnengewebe direkt angreifen und zu Entzündungen führen. Stoffwechselstörungen, wie Diabetes mellitus oder Schilddrüsenerkrankungen stören darüber hinaus die Heilungsprozesse in den Sehnen und erhöhen so ebenfalls das Risiko einer Tendinopathie.
Schließlich können auch bestimmte Medikamente wie Kortikosteroide das Sehnengewebe schwächen. Ein langfristiger Gebrauch dieser Medikamente kann die Struktur der Sehnen verändern und sie anfälliger für Verletzungen machen.
Behandlung der Tendinopathie
 Regelmäßige Dehnübungen, auch am Arbeitsplatz, halten die Sehnen geschmeidig und beugen Tendinopathien vor. © Studio Romantic, Adobe
Regelmäßige Dehnübungen, auch am Arbeitsplatz, halten die Sehnen geschmeidig und beugen Tendinopathien vor. © Studio Romantic, Adobe
Für die Behandlung der Tendinopathie ist es wichtig, sowohl die akuten Symptome zu lindern als auch die langfristige Gesundheit der Sehne zu fördern. Zunächst sollten alle schmerzhaften Bewegungen und Aktivitäten eingestellt werden, um der betroffenen Sehne Zeit zur Heilung zu geben. In schweren Fällen kann eine vorübergehende Ruhigstellung mit Schienen oder Bandagen sinnvoll sein.
Kälteanwendungen helfen, Schmerzen zu lindern und Schwellungen zu reduzieren, besonders in der akuten Phase. Unterstützend können entzündungshemmende Schmerzmittel (NSAR) als Tablette eingenommen oder als Salbe auf die betroffene Stelle aufgetragen werden.
In Absprache mit Ihrem Arzt oder Physiotherapeuten sollten Sie spezielle Dehn- oder Kräftigungsübungen der betroffenen Sehne und der umliegenden Muskulatur durchführen. Bei muskulären Ungleichgewichten oder Muskelverkürzungen hilft Physiotherapie. Gezielte Massagen, Mobilisierungstechniken sowie Ultraschall- oder Stoßwellentherapie verbessern die Durchblutung der Sehne und die Kollagenregeneration und lösen Verklebungen im Gewebe. Auf diese Weise fördern solche Maßnahmen die Regeneration der Sehne.
Eine weitere Behandlungsmöglichkeit ist die Eigenbluttherapie in Form von Injektionen mit plättchenreichem Plasma (PRP). Die Wirksamkeit dieses Verfahrens bei Tendinopathien konnte bisher jedoch noch nicht wissenschaftlich belegt werden. Injektionen mit Kortison sind nur bei gleichzeitiger Schleimbeutelentzündung (Bursitis) empfehlenswert. Direkte Injektionen in die Sehne müssen vermieden werden, da sie zu einem Absterben von Sehnengewebe führen können.
Eine innovative Behandlungsmethode bei chronischen Tendinopathien ist die minimalinvasive Gewebeablation mittels hochfrequenter Ultraschallenergie. Dieses schonende Verfahren kommt zum Einsatz, wenn konservative Behandlungsmethoden nicht zum Ziel geführt haben.
Ist die Sehne zu stark geschädigt, wird allerdings eine offene Operation notwendig. Dies ist beispielsweise bei kompletten Rupturen der Fall.
Übungen bei Tendinopathie
Übung bei Tendinopathie der Achillessehne
 Verlagern Sie abwechselnd Ihr Körpergewicht vom Standbein auf das nach hinten absinkende Bein. Sie dehnen damit die Wadenmuskulatur. © Gelenk-Klinik
Verlagern Sie abwechselnd Ihr Körpergewicht vom Standbein auf das nach hinten absinkende Bein. Sie dehnen damit die Wadenmuskulatur. © Gelenk-Klinik
Ziel: Diese Übung sorgt für einen optimierten Kapillarfluss im Bereich der Achillessehne. Die Schmerzen verringern sich und die Muskulatur gewinnt an Länge.
Ausgangsstellung: Stellen Sie sich auf eine Stufe. Das gesunde Bein steht vollständig auf der Stufe. Der betroffene Fuß hat nur mit dem Vorfuß Stufenkontakt, die Ferse ist frei. Achten Sie darauf, dass die Achillessehne gerade verläuft.
Durchführung: Verlagern Sie nun Ihr gesamtes Gewicht auf das betroffene Bein und senken Sie die Ferse langsam ab, bis Sie eine Dehnung in der Wade spüren.
Jetzt übernimmt das nicht betroffene Bein wieder das Körpergewicht und bringt Sie nach oben. Über das betroffene Bein lassen Sie erneut die Ferse sinken.
Wiederholen Sie die Übung pro Bein 10- bis 15-mal. Dies entspricht einem Satz. Führen Sie 2–3 Sätze durch mit jeweils 30–60 Sekunden Pause zwischen den Sätzen. Üben Sie 2- bis 3-mal pro Woche.
Übung bei Tendinopathie der Schulter
 Durch Dehnung des Brustmuskels fördern Sie die Zentrierung des Schultergelenks. © Gelenk-Klinik
Durch Dehnung des Brustmuskels fördern Sie die Zentrierung des Schultergelenks. © Gelenk-Klinik
Stellen Sie sich in einen Türrahmen und lehnen Sie sich mit beiden Armen – die Hände ein wenig oberhalb ihres Kopfes – dagegen. Lehnen Sie sich nach vorne, bis Sie die Dehnung an der Vorderseite Ihrer Schultern spüren.
Halten Sie diese Dehnung für mindestens 30 Sekunden.
Übung bei Tendinopathie am Knie
 Im Sitzen mit dem Fuß den "Boden wischen". © Gelenk-Klinik
Im Sitzen mit dem Fuß den "Boden wischen". © Gelenk-Klinik
Diese Übung kräftigt die gelenkführende Muskulatur, verbessert die Koordination und erhöht die Beweglichkeit des Kniegelenks.
Ausgangsstellung: Sie sitzen auf einem Hocker. Der Fuß steht mit angewinkeltem Bein auf einem Tuch, das den Boden bedeckt.
Durchführung: Beginnen Sie durch Ausstrecken und Anziehen des Beines im Kniegelenk den Boden mit dem Fuß zu „wischen“. Bewegen Sie das Tuch dabei gleichmäßig vor und zurück. Wichtig ist es, den Kontakt zum Boden nicht zu verlieren. Sie können diese Übung auch im Stehen ausführen, wenn Sie sich sicher fühlen.
Dauer: Mit jedem Fuß ca. 1 Minute “wischen”.
Übung bei Tendinopathie der hinteren Oberschenkelmuskulatur
 Übung bei Tendinopathie der hinteren Oberschenkelmuskulatur (Hamstrings). © Gelenk-Klinik
Übung bei Tendinopathie der hinteren Oberschenkelmuskulatur (Hamstrings). © Gelenk-Klinik
Ausgangsstellung: Sie stehen auf dem rechten Bein, das sich in einer leichten Beugung befindet. Das linke Bein ist maximal gebeugt. Achten Sie auf eine gerade Wirbelsäule.
Durchführung: Bewegen Sie den Oberkörper nach vorne und dabei gleichzeitig das linke Bein nach hinten, bis sich Oberkörper und Bein in einer geraden Linie befinden. Die Arme werden lang nach vorne gestreckt. Führen Sie die Übung langsam und kontrolliert durch.
Halten Sie die Position ca. 30 Sekunden und wechseln Sie dann die Seite. Führen Sie auf jeder Seite fünf Wiederholungen durch.
Literaturangaben
- Brudermanns, B. (2013). Tendinopathie der Patellasehne – Erhöhtes Risiko für Volleyballspieler. Sportverletzung· Sportschaden, 27(04), 195–195.
- Bublak, R. (2018). Gluteale Tendinopathie: Drei Strategien gegen den Schmerz.
- Cook, J. L., & Khan, K. M. (2007). Etiology of tendinopathy. Tendinopathy in athletes, 10–28.
- Cook, J. L., Khan, K. M., & Purdam, C. R. (2001). Conservative treatment of patellar tendinopathy. Physical Therapy in Sport, 2(2), 54–65.
- Fornaciari, P., & Fucentese, S. F. (2018). Die patellare Tendinopathie. Praxis.
- Hitza, M., Meierb, S., & Hubera, M. Die ansatzferne Tendinopathie der Achillessehne. Swiss Medical Forum, 654.
- Horstmann, H., Clausen, J. D., Krettek, C., & Weber-Spickschen, T. S. (2017). Evidenzbasierte Therapie bei Tendinopathien am Kniegelenk. Der Unfallchirurg, 3(120), 199–204.
- Horstmann, H. (2016). Tendinopathie – Therapie von Tendinopathien mit Platelet-Rich Plasma? Zeitschrift für Orthopädie und Unfallchirurgie, 154(04), 336–336.
- Kadlec, D. (2018). Training bei Patellarsehnen-Tendinopathie – Schmerzfrei und isometrisch. physiopraxis, 16(03), 37–39.
- Kasten, P., & Lützner, J. (2010). Tendinopathie der Sportlerschulter. Deutsche Zeitschrift für Sportmedizin, 61(4), 84–90.
- Khan, K. M., Maffulli, N., Coleman, B. D., Cook, J. L., & Taunton, J. E. (1998). Patellar tendinopathy: some aspects of basic science and clinical management. British journal of sports medicine, 32(4), 346.
- Kvist, M. (1991). Achilles tendon injuries in athletes. Annales chirurgiae et gynaecologiae, 80(2), 188–201.
- Renström, P. (1991). Sports traumatology today. A review of common current sports injury problems. Annales Chirurgiae et gynaecologiae, 80(2), 81–93.
- Scott, A., Huisman, E., & Khan, K. (2011). Conservative treatment of chronic Achilles tendinopathy. Cmaj, 183(10), 1159–1165.
- Wünnemann, M., & Rosenbaum, D. (2009). Chronische Tendinopathie der Achillessehne – ein multifaktorielles Beschwerdebild. Deutsche Zeitschrift für Sportmedizin, 60(11).