- Was ist das Failed-Back-Surgery-Syndrom an der Wirbelsäule?
- Symptome des Failed-Back-Surgery-Syndroms
- Ursachen des Failed-Back-Surgery-Syndroms
- Diagnose des Failed-Back-Surgery-Syndroms
- Therapie: Wie wird das Failed-Back-Surgery-Syndrom behandelt?
- Epiduroskopie: Minimalinvasive Inspektion und Therapie des Spinalkanals der Wirbelsäule
- Ablauf der Epiduroskopie
- Prognose und Erfolge der Epiduroskopie
 Typische Beschwerden beim Failed-Back-Surgery-Syndrom sind Schmerzen im Bereich der Lendenwirbelsäule. © peterschreiber.media, Adobe
Typische Beschwerden beim Failed-Back-Surgery-Syndrom sind Schmerzen im Bereich der Lendenwirbelsäule. © peterschreiber.media, Adobe
Das Failed-Back-Surgery-Syndrom ist ein lumbaler Rückenschmerz im unteren Rücken mit unbekannter Ursache, der trotz einer Operation andauert oder nach einer Wirbelsäule-Operation erstmalig auftritt. Man nennt das Failed-Back-Surgery-Syndrom auch Postdiskektomie-Syndrom. Die Behandlung der Folgen einer gescheiterten Rückenoperation ist für alle Beteiligten – vor allem für die Patienten – eine schwierige Situation. Von einer gescheiterten Rückenoperation sprechen wir, wenn die durchgeführte Operation die Schmerzen des Patienten nicht lindern konnte.
Um das Failed-Back-Surgery-Syndrom zu vermeiden, ermitteln die Wirbelsäulenexperten der Gelenk-Klinik durch eine detaillierte Diagnostik vor der geplanten Wirbelsäulenoperation mögliche Ursachen für die Rückenschmerzen des Patienten. Vor einem operativen Eingriff und auch im Fall eines Failed-Back-Surgery-Syndroms schöpfen die Ärzte und Physiotherapeuten alle konservativen Therapiemöglichkeiten für Rückenschmerzen aus. Dazu gehören Schmerzmittel, physikalische Therapien und physiotherapeutische Übungen. Eine erneute Operation (Revision) ist nur in Ausnahmefällen das Verfahren der ersten Wahl. Häufig können Injektionen mit Kortison weiterhelfen. Bei chronischen Schmerzen wenden wir die minimalinvasiven Verfahren der interventionellen Schmerztherapie wie zum Beispiel die Neuromodulation mit PASHA®-Katheter bzw. EPRF an. Hat sich postoperativ Narbengewebe gebildet, können die Spezialisten mithilfe der mikrochirurgischen Dekompression oder der minimalinvasiven epiduralen Endoskopie (Epiduroskopie) Narben und Reizungen der Nervenwurzeln im Rückenmark beseitigen.
Was ist das Failed-Back-Surgery-Syndrom an der Wirbelsäule?
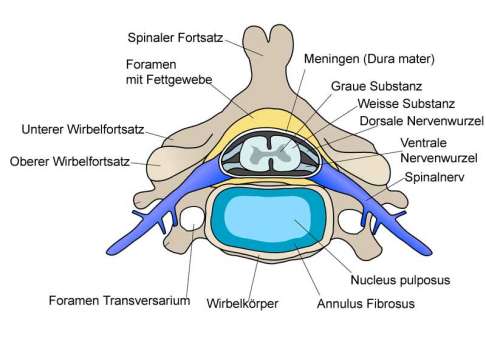 Querschnitt der Wirbelsäule. Schmerzen nach Wirbelsäulenoperation treten häufig durch Bildung von Narbengewebe (Fibrose) und Entzündungen von Nervenwurzeln in dem von der dura mater (Hirnhaut) umgebenen Epiduralraum. © Fotolia
Querschnitt der Wirbelsäule. Schmerzen nach Wirbelsäulenoperation treten häufig durch Bildung von Narbengewebe (Fibrose) und Entzündungen von Nervenwurzeln in dem von der dura mater (Hirnhaut) umgebenen Epiduralraum. © Fotolia
Eine Operation im Bereich der Lendenwirbelsäule (LWS) bringt häufig nicht das Ende der Rückenschmerzen, auch wenn sie technisch und anatomisch erfolgreich war. Auch nach dem Eingriff können weiterhin chronische Schmerzen auftreten, die den Patienten stark belasten und in seiner Mobilität und Selbständigkeit einschränken.
Eine Operation der Wirbelsäule soll den Druck auf wichtige Nerven beseitigen. Ein überbewegliches Wirbelsäulensegment (Spondylolisthesis) mit einer häufig degenerierten Bandscheibe führt zu Schmerzen durch die Kompression von Rückenmark und Nervenwurzeln. Wenn der Abstand zwischen den knöchernen Wirbelkörpern nicht erhalten oder durch eine Bandscheibenprothese ersetzt werden kann, steht als Behandlungsoption oft nur noch eine Versteifung der Wirbelsäule zur Verfügung.
Wenn 2 bis 3 Monate nach der Wirbelsäulenoperation der Patient noch dauerhaft unter Rückenschmerzen leidet, spricht man von einem postoperativen Schmerzsyndrom nach Wirbelsäulenoperation oder Failed-Back-Surgery-Syndrom (FBSS).
Symptome des Failed-Back-Surgery-Syndroms
- Schmerzen in der Lendenwirbelsäule
- Ausstrahlende Schmerzen im Bein (Ischialgie)
- Schmerzqualitäten: Schmerzen sind dumpf, brennend oder treten als stechende, elektrische Impulse auf.
- Bewegungsstörungen und Gefühlsstörungen.
In allen Fällen von chronischen Rückenschmerzen nach einer Operation können wir Vernarbungen der Epiduralhaut (Hülle des Rückenmarkskanals) und Entzündung nach Verunreinigung mit körpereigenen Materialien feststellen. Die entzündungsauslösende Kontamination entsteht durch einen Bandscheibenvorfall oder durch das operative Trauma.
Definition wichtiger Begriffe
- Was ist das Failed-Back-Surgery-Syndrom (FBSS)?
Englisch für "misslungene Rückenoperation". Viele Wirbelsäulenoperationen beenden die Schmerzen nicht: Wenn drei bis sechs Monate nach der Operation die Schmerzen nicht zurückgegangen sind, spricht man vom Failed-Back-Surgery-Syndrom (Abkürzung: FBSS). - Was ist das Postdiskektomie-Syndrom (PDS)?
Wörtlich übersetzt: Syndrom nach Entfernung der Bandscheibe. Das PDS ein schmerzhafter Zustand mit Rückenschmerzen und ausstrahlenden Schmerzen zum Beispiel ins Bein, der auch nach vollständiger oder teilweiser Entfernung der Bandscheibe oder eines Bandscheibenvorfalls durch eine mikrochirurgische oder endoskopische Wirbelsäulenoperation andauert. Ursache kann eine chemische und entzündliche Reizung der Umgebung des Bandscheibenvorfalls durch das Innere der Bandscheiben (Nucleus pulposus) sein. PDS wird auch "Postlaminektomie-Syndrom" oder "Postnukleotomiesyndrom" genannt. - Was ist das postoperative Schmerzsyndrom an der Wirbelsäule?
Wenn die Rückenschmerzen, die zur Operation der Wirbelsäule geführt haben, 6 bis 12 Wochen nach der OP noch anhalten, spricht man von einem postoperativen Schmerzsyndrom. Die Behandlung dieser Schmerzen ist besonders dringend, um die Entstehung eines chronischen Schmerzsyndroms an der Wirbelsäule zu verhindern. - Was ist die epidurale Fibrose?
Narbenbildung und überschießende Bildung von Bindegewebe durch die Hülle des Rückenmarks (Epidura). Die epidurale Fibrose kann zu Verwachsungen (Adhäsionen) oder Druck auf Nervenwurzeln (Kompression) führen. - Was ist Epiduroskopie?
Epiduroskopie steht kurz für "epidurale Endoskopie": Untersuchung und Therapie des Spinalraums durch eine Kamerasonde, die mit Hilfe eines Katheters durch eine Öffnung des Wirbelkanals im Bereich der Sakralwirbel (Hiatus sacralis) eingeführt wird. Unter Röntgenkontrolle navigiert der Arzt die Sonde durch das Rückenmark. Während Untersuchung und Behandlung ist der Patient wach und für den Operateur ansprechbar auf die durch die Berührung von Nervenwurzeln ausgelösten Symptome.
Ursachen des Failed-Back-Surgery-Syndroms
Die Ursachen des Failed-Back-Surgery-Syndroms sind nicht abschließend geklärt. Angesichts der vielen möglichen Ursachen von Rückenschmerzen wird jeder Patient mit FBSS zum Einzelfall.
Präoperative Ursachen des Failed-Back-Surgery-Syndroms
Eine Hauptursache ist eine unzureichende Diagnose vor der Operation. Manchmal wurde bei der OP-Planung vom Arzt übersehen, dass es neben dem Operationsziel noch weitere Ursachen der Schmerzen gibt. Häufig existiert neben den Bandscheibenproblemen noch eine schmerzhafte Arthrose der Facettengelenke. Behandelt der Arzt nur die Bandscheibe, kann diese Spondylarthrose weiterhin schmerzhaft sein.
Auch die Operation in nur einem Segment der Wirbelsäule ist immer dann unzureichend, wenn auch angrenzende Segmente von Verschleiß und Strukturschäden betroffen sind. Auf der anderen Seite hat jede Operation auch das Potential, weitere Instabilitäten oder Nervenkompressionen an der Wirbelsäule zu schaffen. Eine Spondylodese (Wirbelkörperversteifung) in einem oder mehreren Segmenten der Wirbelsäule verändert immer die Beweglichkeit und erhöht die Belastung angrenzender Bezirke. Das kann oberhalb und unterhalb der Spondylodese überlastungsbedingt nach längerer Zeit zu einer Anschlussdegenerationen der Bandscheiben führen.
Patientenbezogene Ursachen des Failed-Back-Surgery-Syndroms
Auch die körperliche und geistige Verfassung der Patienten spielt bei der Entstehung der FBSS eine große Rolle:
- Patienten mit Übergewicht, Diabetes, Raucher oder anderen ungünstigen Gewohnheiten haben nach der Operation wesentlich häufiger andauernde Schmerzzustände.
- Patienten mit seelischen Störungen wie Depression oder Angststörung haben ebenfalls einen wesentlich geringeren Operationserfolg.
Eine ganzheitliche Untersuchung des Patienten vor einer Rückenoperation ist daher enorm sinnvoll, um vorhersehbare Probleme bei der Heilung rechtzeitig zu erkennen und den Patienten durch begleitende Therapien entsprechend vorzubereiten.
Operative und postoperative Ursachen des Failed-Back-Surgery-Syndroms
Je häufiger ein Patient an der Wirbelsäule operiert wird, desto unsicherer wird das Ergebnis jeder weiteren Wirbelsäulenoperation.
Es gibt vor allem zwei Operationsziele, nach denen ein Failed-Back-Surgery-Syndrom beobachtet wird:
- Dekompression (Entlastung der Nerven von Druck) durch Diskektomie oder Operation einer Stenose
- Therapie der Überbeweglichkeit (Spondylolisthesis) durch Versteifung eines oder mehrerer Bandscheibensegmente.
Dabei ist die Lendenwirbelsäule wesentlich häufiger nach Operation vom Failed-Back-Surgery-Syndrom betroffen als die Halswirbelsäule.
Eine Veränderung der Biomechanik nach Wirbelkörperversteifung ist ebenfalls eine mögliche Ursache: Durch die Versteifung tragen die angrenzenden Segmente durch die Hebelwirkung wesentlich mehr Last. Auch die Überlastung der Muskeln um die Wirbelsäule ändert sich durch die Versteifung. Bestimmte Muskeln an den der Versteifung benachbarten Segmenten werden stärker belastet.
Strukturelle Ursachen des Failed-Back-Surgery-Syndroms
Es existiert eine Vielzahl an möglichen Ursachen für ein postoperatives lumbales Schmerzsyndrom:
- Epidurale Fibrose: Narbenbildung und Verklebung durch Einlagerung von Bindegewebe in die durch Operation verletzten Bereiche der Epidura.
- Erworbene Stenose des Rückenmarkskanals nach Operation
- Foraminale Stenose (Verengung der Nervenaustrittfenster) durch Spondylarthrose
- Weiterer Bandscheibenvorfall
- Zu wenig Bandscheibenmaterial wurde entfernt
- Schmerzen im Iliosakralgelenk (ISG-Syndrom) strahlen aus oder entstehen nach Versteifung der Lumbalen Wirbelsäule
- Nerven oder Muskeln beschädigt oder durch Änderung der Biomechanik überlastet
- Implantate oder Schrauben sitzen sind nicht richtig im Gewebe oder lösen sich
- Instabilität (Überbeweglichkeit bzw. Spondylolisthesis) der Wirbelsäule nach Diskektomie
- Reizungen oder Entzündungsvorgänge nach der Entfernung des Bandscheibenvorfalls (Nukleotomie)
- Schmerzen und Arthrose der Facettengelenke (Facettengelenksyndrom)
Die Narbenbildung (epidurale Fibrose) ist in bis zu 36% aller Fälle die Ursache der chronischen Schmerzen nach lumbaler Bandscheibenoperation.
Postoperative Narbenbildung an der Epiduralhülle der Wirbelsäule
In etwa jedem 3. Fall von Failed-Back-Surgery-Syndrom liegt der Auslöser in einer überschießenden Narbenbildung (Fibrose) der schützenden Hülle des Rückenmarks im Spinalkanal als Folge der Operation. Diese Narben treten in der Regel erst einige Zeit nach der Operation auf. Die postoperative Narbenbildung ist individuell bei den Patienten sehr unterschiedlich ausgeprägt.
Narben der Epidura schränken die Beweglichkeit der Rückenmarkshülle ein und lösen dadurch Schmerzen aus. Postoperative Narben können auch auf Nerven des Rückenmarks oder Nervenwurzeln drücken und dadurch Rückenschmerzen verursachen.
Die Narbenbildung wird durch Blutergüsse in der Umgebung der Epiduralhaut gefördert. Sie wird verstärkt durch die Einwirkung der entzündungsfördernden Bandscheibe, die sich nach Bandscheibenvorfall in der Nachbarschaft des Rückenmarks befindet.
Vernarbung vermindert die Blutversorgung der Nerven. Epidurale Fibrose kann auch zur Reizung von dorsalen Nervenwurzeln führen. Diese Reizung kann weit in das Versorgungsgebiet des Nerven hinein ausstrahlen. So können epidurale Narben auch Beinschmerzen (Ischialgie) verursachen.
Vorbeugung von postoperativen Rückenschmerzen
Es ist natürlich sehr wichtig, ein Failed-Back-Surgery-Syndrom gar nicht erst auftreten zu lassen. Operationen an der Wirbelsäule sollten daher sehr zurückhaltend empfohlen werden. Nicht jeder im Röntgen oder im MRT auftretende radiologische Befund an der Wirbelsäule muss operiert werden: Stattdessen legen wir besonders großen Wert darauf, bei der Indikationsstellung nachzuweisen, dass eine sichtbare Veränderung an der Wirbelsäule tatsächlich für die Rückenschmerzen verantwortlich sind. Wenn nicht die Schmerzursache, sondern lediglich einer der sichtbaren Befunde operiert wird, kann sich nach der Operation herausstellen, dass die Therapie nicht wirksam war. Es ist außerdem sehr wichtig, auch die gesamte körperliche und geistige Verfassung des Patienten in die Indikationsstellung miteinzubeziehen.
Diagnose des Failed-Back-Surgery-Syndroms
Die Aufarbeitung einer misslungenen Rückenoperation beginnt stets mit einer genauen Untersuchung der Schmerzen, der Lokalisation und medizinischen Vorgeschichte (Anamnese). Dabei ist es wichtig, die Beschwerden vor der Operation genau zu vergleichen mit den Beschwerden nach der Operation. Durch diesen Vergleich gewinnt der Orthopäde wichtige Hinweise, ob die eigentliche Ursache der Rückenschmerzen durch die Operation behandelt wurde.
Für einige Wochen oder Monate nach einer Operation der Wirbelsäule sind Schmerzen und Beschwerden normal. Zur normalen postoperativen Überwachung gehört der Ausschluss von Komplikationen, Wundheilungsstörungen und Rezidiven.
Klinische Untersuchung
Zur klinischen Untersuchung postoperativer Rückenschmerzen gehört die Bestimmung der Art und der Lokalisation der Schmerzen. Ebenso stellt der Arzt neurologische Ausfälle wie Gefühlsstörungen und Reflexsstörungen sowie Lähmungen fest.
Zur neurologischen Untersuchung gehört auch der eindeutige Ausschluss von sofort operationsbedürftigen Störungen wie Infektionen, Verlust der Blasen- und Darmkontrolle oder schnell fortschreitender neurologischer Defizite.
Bildgebende Untersuchung des Failed-Back-Surgery-Syndroms
Röntgenbilder stellen das Skelettsystem der Wirbelsäule dar und bieten die Möglichkeit, auch das Ergebnis funktioneller Tests anzuzeigen. Daher machen die Wirbelsäulenspezialisten neben aufrechten Röntgenbildern auch Aufnahmen mit Vorbeugung und Rückbeugung des Patienten. Vor allem Beweglichkeitstörungen und Überbeweglichkeit der Wirbelkörper lassen sich mit funktionellen Röntgenbildern sehr gut darstellen.
Die MRT (Kernspintomografie) mit ihrer hohen Weichteilauflösung ist die wichtigste Untersuchung für schmerzauslösende Veränderungen:
- Epidurale Fibrose (Bindegewebewucherungen im Epiduralraum)
- Narbengewebe in der Umgebung der Nervenwurzeln
- Erneuter Bandscheibenvorfall (Rezidiv)
- Entzündliche Veränderungen der Wirbelsäule (Spondylodiszitis)
Wir verwenden das CT immer dann, wenn Metallimplantate zu Artefakten führen oder andere MRT-Hindernisse bestehen. bei einem Verdacht auf Spondylarthrose oder Osteochondrose der Wirbelkörper ist das CT ebenfalls von Vorteil.
Sind die Schmerzen Folge einer Muskelreaktion auf Versteifung?
Viele Operationen führen auch zu einer Veränderung der Statik: Versteifungen oder Entfernung von Bandscheibenvorfällen führt zu einer Veränderung der Beweglichkeit. Muskeln und Nervensystem müssen sind an diese Veränderungen anpassen: Physiotherapie und Aktivität unterstützen diese Anpassungsvorgänge. Je nach Ausgangssituation dauern diese Anpassungen unterschiedlich lange. Wenn ein halbes Jahr nach Operation noch deutliche Rückenbeschwerden bestehen, besteht Anlass für eine eingehende klinische Untersuchung. Die Operation und der Sitz von eventuell eingebrachten Implantaten muss dann nochmals genau vom Operateur überprüft werden.
Ist ein erneuter Bandscheibenvorfall aufgetreten?
Nach Bandscheibenoperationen muss das Wiederauftreten eines weiteren Bandscheibenvorfalls im gleichen Segment (Rezidiv) ausgeschlossen werden. Begleitet wird diese Analyse durch eine eingehende neurologische Untersuchung: Typische Symptome wie ausstrahlende Schmerzen, Bewegungsstörungen und Gefühlsstörungen im Zusammenhang mit den chronischen Rückenschmerzen müssen ausgeschlossen werden.
Bei chronischen Schmerzen nach der Wirbelsäulen-OP müssen wir auch stets den Verlauf der Rehabilitation kritisch hinterfragen. Hat der Patient den möglichen Bewegungsumfang realisiert, oder befindet er sich noch im Stadium der Vermeidung und der postoperativen Schonhaltung? Erst nach Abklärung all dieser Faktoren kann von einem Failed-Back-Surgery-Syndrom gesprochen werden.
Therapie: Wie wird das Failed-Back-Surgery-Syndrom behandelt?
Das postoperative Schmerzsyndrom muss unbedingt therapiert werden, um einer langwierigen Chronifizierung der Rückenschmerzen vorzubeugen.
Konservativ: Schmerztherapie und Entzündungshemmer (Antiphlogistika)
Nichtoperative Therapie ist immer die erste Wahl: Nach einer vorangegangenen Operation ist die Erfolgswahrscheinlichkeit weiterer Operationen stark verringert. In erster Linie beschreiten wir daher den konservativen Behandlungsweg. Medikamentöse Schmerztherapie und Entzündungshemmung kann die Schmerzen lindern. Wenn die Beschwerden zum Beispiel auf eine entzündliche Reizung des Epiduralraumes durch das ausgetretene Bandscheibenmaterial zurückgehen, könnten hochdosierte nichtsteroidale Antirheumatika wie Ibuprofen helfen. In einigen Fällen sind nichtsteroidale Antirheumatika nicht ausreichend: Sie behandeln den Schmerz im Falle von Verklebungen (Adhäsion) der Spinalnerven mit der Epidura nicht ursächlich.
Physiotherapie
Ebenso gehört beweglichkeitsfördernde Physiotherapie und entzündungshemmende physikalischen Therapie zum Standard der konservativen Therapie des Postdisketomiesyndroms. Die Physiotherapie unterstützt den Patienten dabei, dass er nach der Rückenoperationen den wieder vergrößerten Bewegungsspielraum auch wirklich ausschöpft und er nicht in alten Bewegungsmustern verharrt.
Epidurale Kortison-Injektionen
Externer Inhalt von viewmedica.com
Wenn nichtsteroidale Entzündungshemmer und Physiotherapie den postoperativen Schmerz nicht besiegen, greift der behandelnde Arzt therapeutisch zu anderen Mitteln. In der Regel wählt er als nächsten Therapieschritt ein Verfahren der interventionellen Schmerztherapien, z. B. die Injektion mit steroidalen Entzündungshemmern.
Eine weitverbreitete Behandlung der therapierestenten epiduralen Fibrose ist daher die Injektion von steroidalen Entzündungshemmern (Kortison) durch die Öffnungen der Rückenmarksnerven in den Rückenmarkskanal durch die Nervenaustrittsstellen (Neuroforamen). Aber auch die Kortisoninjektionen zeigt häufig keine zufriedenstellenden Ergebnisse: Die schmerzauslösende überschießende Narbenbildung hindert den Wirkstoff daran, die schmerzenden Zielbereiche der Epidura und der Nervenwurzeln zu erreichen. Die Beseitigung von Narbengewebe ist mit Hilfe einer Injektionstherapie alleine nicht möglich.
Die Kortisoninjektion ist zudem nicht ganz risikofrei. Eine wichtige Komplikation der Steroidinjektion - die Abszessbildung im Stichkanal - ist im Bereich der Wirbelsäule und des Zentralnervensystems besonders kritisch.
Operative Therapie des Failed-Back-Surgery-Syndroms
Die erneute Operation nach postoperativem Schmerzsyndrom an der Wirbelsäule ist nur bei eindeutigen Indikationen angezeigt:
- Neurologische Ausfälle von Blasen- und Darmkontrolle
- Cauda-equina-Syndrom mit zahlreichen neurologischen Ausfällen in der Motorik und Gefühlsstörungen
- Versagen oder Verschieben von Implantaten oder Schrauben
- Starke Instabilitität bzw. Überweweglichkeit (Spondylolisthesis) der Wirbelsäule
Neuromodulation
Bei Patienten mit neuropathischen Schmerzen an den Nervenwurzeln ist die Neuromodulation durch elektrische Rückenmarkstimulation (z. B. PASHA®-Elektrode) eine sehr erfolgreiche, aber auch minimalinvasive Behandlungsmethode. Diese Methode wird auch als Epidurale Gepulste Radiofrequenztherapie (EPRF) bezeichnet. Durch diese Elektrode könne wir durch gepulste Spannungsapplikation die Leitungsfähigkeiten von Nervenfasern auf Dauer ändern, ohne diese zu zerstören. Daher die Bezeichnung Neuromodulation. Die PASHA®-Elektrode wird dabei im Epiduralraum navigiert. In einer Behandlung können auch mehrere Segmente durch EPRF therapiert werden.
Epiduroskopie: Minimalinvasive Inspektion und Therapie des Spinalkanals der Wirbelsäule
Bei der Epiduroskopie wird der Epiduralraum im Spinalkanal minimalinvasiv untersucht und behandelt. Epiduroskopie ist eine flexible Endoskopie des Spinalkanals, in dem Rückenmark und Nervenwurzeln verlaufen. Die Epiduroskopie ist ein Verfahren, mit dem wir vielen Patienten mit chronischen Rückenschmerzen oder ausstrahlenden Schmerzen in den Beinen helfen können, die auf eine andere Art keine Hilfe mehr finden.
Bei der Epiduroskopie wird der Wirbelkanal gespiegelt. Mit Hilfe einer bis zu 90 cm langen Optik über einen Zugang unterhalb der Lendenwirbel im Bereich der Sakralwirbel (Hiatus sacralis). Die Inspektion des Wirbelkanals ist prinzipiell bis in den Bereich der Halswirbelsäule möglich. Wenn eine freie Beweglichkeit des Endoskops durch den Epiduralraum dabei behindert ist, vermutet der untersuchende Arzt Narbenbildung und Verklebungen im Spinalraum. Bereiche, die nach der klinischen Untersuchung schmerzhaft sind, können so genau untersucht werden.
Die Epiduroskopie erbringt folgende wesentliche Leistungen:
- Endoskopische Sicht:
Mit Hilfe der endoskopischen Sicht wird eine direkte Inspektion des Rückenmarks und der Nervenwurzeln möglich. - Narbenerkennung:
Bei Epiduroskopie ist die Narbenerkennung wesentlich genauer als mit der MRT. - Genaue Schmerzlokalisation:
Durch eine durch die Aussagen des Patienten genau lokalisierbare Schmerzauslösung durch Berührung der Nervenwurzeln wird die Ursache für den Rückenschmerz diagnostisch gesichert. Es erfolgt also eine genaue Darstellung schmerzauslösender Bereiche durch Reproduktion der Symptome. Dabei wird durch mechanische Reizung bei der Untersuchung der Schmerz so ausgelöst, wie der Patient es berichtet hat. - Adhäsiolyse:
Verklebungen (Adhäsionen) können während der Epiduroskopie mechanisch oder chemisch beseitigt werden. - Lokale Medikamentenanwendung:
Wirksame Medikamente (Entzündungshemmer, Schmerzmittel, Kortison) können nach Narbenentfernung direkt in hoher Konzentration an den Wirkort im Rückenmark gebracht werden.
Die typischen Befunde, die mit Hilfe der Epiduroskopie erhoben werden können, betreffen alle Veränderungen, die innerhalb des Spinalraumes nach einer Operation auftreten können:
- Epidurale Fibrosen (Narbenbildungen)
- Adhäsionen (Verklebungen)
- Stenosierung des Rückenmarks
- Kompression von Nervenwurzeln nahe am Rückenmark
- Entzündliche Veränderung von Bereichen der Epidura und der Nervenwurzeln
- Bandscheibendegeneration
- Chronische Entzündungen
- Tumore
Bei Tumorverdacht erlaubt die Epiduroskopie neben vielen anderen Therapien auch die Entnahme von Biopsiematerial.
Epiduroskopie: Operative Auflösung der Narben
Die perkutane Epiduroskopie ist nicht nur eine diagnostische Methode, sondern erlaubt uns über den Katheterzugang ins Innere des Spinalraumes auch zahlreiche therapeutische Interventionen im Rückenmarkskanal. Neben Medikamenten (z. B. Kortison, Schmerzmittel) können winzige Intrumente über den Katheter in den Spinalraum eingeführt werden.
Die folgenden Veränderungen können besonders effizient mit Epiduroskopie gesehen oder behandelt werden:
- Narben (Fibrosen) können erkannt und genau begutachtet werden: Lockere Narben können von rigiden Narben unterschieden werden.
- Adhäsionen (Verklebungen) können mit Hilfe des Epiduroskops beseitigt werden.
- Entzündete Nervenwurzeln können begutachtet werden. Schmerzauslösende Orte werden verifiziert. Mit Hilfe hochdosierter Medikamente können diese direkt behandelt werden.
- Entzündungsauslösendes Material, wie es zum Beispiel beim Bandcheibenvorfall aus dem Bandscheibeninneren austritt, kann direkt verdünnt und ausgespült werden.
Mit Hilfe der minimalinvasiven Adhäsiolyse können die schmerzhaften, postoperativen Narben effektiv aufgelöst, abgekratzt oder freigespült werden.
Die perkutane Adhäsiolyse erfolgt mit Hilfe eines Katheters, der durch die Epidura direkt in die Nähe der Narbe geführt wird. Durch den Katheter können physische Barrieren auf Grund der Fibrose direkt beseitigt werden. So werden die verabreichten Wirkstoffe nicht mehr von Wirkort in der Nähe der gereizten Nerven im Spinalkanal abgeblockt.
Indikation: Wann ist eine Epiduroskopie angebracht?
- Mindestens drei Monate lumbale Schmerzen nach operativer Dekompression oder Versteifung.
- Keine Besserung durch Physiotherapie, Medikamente oder epiduraler Injektionstherapie
- Frühestens sechs Monate nach der Operation, durch die das Failed-Back-Surgery-Syndrom ausgelöst wurde
- Patienten mit ISG-Syndrom werden ausgeschlossen
- Spondylarthrose ist ebenfalls eine Kontraindikation
Postoperative lumbale Rückenschmerzen werden stets zuerst mit Hilfe konservativer (physiotherapeutischer) Verfahren behandelt. Wenn diese Therapie über mindestens drei Monate nicht zu einer Verbesserung der lumbalen Rückenschmerzen führt, ziehen wir die Behandlung durch Injektion entzündungshemmender Medikamente in das Rückenmark in Betracht.
Vor der Entscheidung für eine Katheterbehandlung (Epiduroskopie) müssen Schmerzursachen wie ISG-Syndrom oder Spondylarthrose diagnostisch sorgfältig ausgeschlossen werden.
Ablauf der Epiduroskopie
- Der Wirbelsäuleneingriff erfolgt in Bauchlage des Patienten.
- Der bewegliche Katheter wird nach lokaler Betäubung an der Eintrittsstelle im Bereich des Kreuzbeins (Hiatus sacralis) in den Epiduralraum eingeführt.
- Der Patient wird leicht sediert, bleibt aber während der gesamten Prozedur ansprechbar und wirkt durch Berichte seiner Symptome an der Diagnostik mit.
- Vor der Therapie wird das Operationsgebiet unter Röntgenkontrolle mit einem Kontrastmittel gespült. Anhand des Verteilungsmusters kann der Operateur Narben und Diffusionsbarrieren im Spinalkanal erkennen. Anhand dieser Verteilung wird die Ursache des lumbalen Rückenschmerzes genau lokalisiert.
- Nach der Platzierung des Katheters an der Narbe beginnt die eigentliche Behandlung: Unter ständiger Spülung mit Kochsalzlösung wird der Katheter mechanisch eingesetzt, um die Narbe im Rückenmarkskanal zu entfernen (Adhäsiolyse).
- Nach der Narbenhandlung wird die Darstellung des Behandlungsgebietes mit Kontrastmittel wiederholt, um den Erfolg der Narbenbehandung zu belegen. Diese Diffusionsbarriere soll nach der epidurosokopischen Narbenentfernung (Adhäsiolyse) nicht mehr darstellbar sein. Zusätzlich wird der lokalisierte Schmerzort mit Schmerzmittel (Lokalanästhetikum) in Verbindung mit einem steroidalen Entzündungshemmer behandelt.
Prognose und Erfolge der Epiduroskopie
Patienten mit Epidurokopie haben sechs Monate nach dem Eingriff eine deutlich verbesserte Schmerzsituation im Vergleich zu Patienten mit einer Steroidhormoninjektion. Die therapeutische Verbesserung betrifft sowohl den Kreuzschmerz (lumbaler Rückenschmerz) als auch den in Gesäß und Beine ausstrahlenden Ischias-Schmerz.
Dabei hat sich gezeigt, dass die Verbesserung durch Epiduroskopie bei Patienten, die mit zuvor Dekompression behandelt wurden - also z. B. Entfernung eines Bandscheibenvorfalls - insgesamt stärker waren, als nach einer Versteifungsoperation der Lendenwirbelsäule. Chronische Rückenschmerzen nach Spondylodese können weniger effizient behandelt werden.
Literaturangaben
- Baber, Z., & Erdek, M. A. (2016). Failed back surgery syndrome: current perspectives. Journal of pain research, 9, 979.
- Chan, C. W., & Peng, P. (2011). Failed back surgery syndrome. Pain medicine, 12(4), 577-606.
- Christelis, N., Simpson, B., Russo, M., Stanton-Hicks, M., Barolat, G., Thomson, S., ... & Loeser, J. (2021). Persistent spinal pain syndrome: a proposal for failed back surgery syndrome and ICD-11. Pain Medicine, 22(4), 807-818.
- Daniell, J. R., & Osti, O. L. (2018). Failed back surgery syndrome: a review article. Asian spine journal, 12(2), 372.
- Geudeke, M. W., Krediet, A. C., Bilecen, S., Huygen, F. J., & Rijsdijk, M. (2021). Effectiveness of Epiduroscopy for Patients with Failed Back Surgery Syndrome: A Systematic Review and Meta‐analysis. Pain practice, 21(4), 468-481.
- La Moraleja, U. S., & Avellanal, M. (2019). Transforaminal epiduroscopy in patients with failed back surgery syndrome. Pain Physician, 22, 89-95.
- Slipman, C. W., Shin, C. H., Patel, R. K., Isaac, Z., Huston, C. W., Lipetz, J. S., ... & Vresilovic Jr, E. J. (2002). Etiologies of failed back surgery syndrome. Pain medicine, 3(3), 200-214.
- Tuijp, S. J., Van Zundert, J., De Vooght, P., Puylaert, M., Mestrum, R., Heylen, R., & Vanelderen, P. (2018). Does the use of epiduroscopic lysis of adhesions reduce the need for spinal cord stimulation in failed back surgery syndrome? A short‐term pilot study. Pain Practice, 18(7), 839-844.