- Was ist Osteoporose und wer ist betroffen?
- Was sind die Symptome einer Osteoporose?
- Ursachen der Osteoporose
- Wie lässt sich eine Osteoporose feststellen?
- Therapie der Osteoporose
- Wie kann ich Osteoporose vorbeugen?
- Häufige Patientenfragen zur Osteoporose an PD Dr. Bastian Marquaß von der Gelenk-Klinik
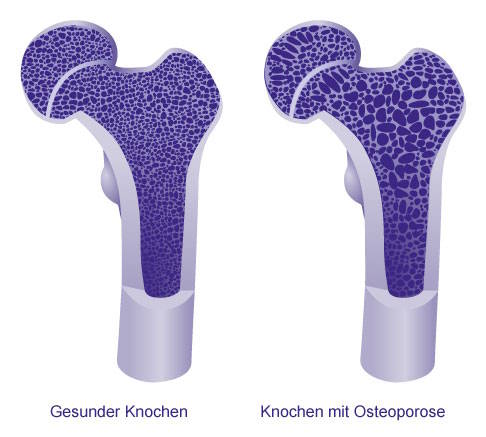 Bei einem gesunden Knochen ist die Knochenstruktur wesentlich dichter und stabiler als bei einem Knochen mit Osteoporose. © Gelenk-Klinik
Bei einem gesunden Knochen ist die Knochenstruktur wesentlich dichter und stabiler als bei einem Knochen mit Osteoporose. © Gelenk-Klinik
Osteoporose (lat. osteo "Knochen", poros "Loch") ist eine Skeletterkrankung, bei der die Knochenmasse und die Knochendichte abnehmen. Dadurch wird der Knochen porös, verliert an Festigkeit und bricht leichter. Zu solchen osteoporotischen Knochenbrüchen kommt es insbesondere am Oberschenkelhals und an den Wirbelkörpern.
Laut WHO gehört die Osteoporose weltweit zu den häufigsten Beschwerden von mittelalten und alten Menschen. In Deutschland sind geschätzt etwa 6 % der Erwachsenen davon betroffen, wobei der Anteil Osteoporosekranker mit dem Alter steil ansteigt. Bei den 50- bis 60-Jährigen leiden 15 % der Frauen und 2,4 % der Männer darunter, bei über 70-Jährigen 45 bzw. 17 %. Die Krankheit bleibt oft lange unerkannt und wird erst entdeckt, wenn es zu Knochenbrüchen gekommen ist.
Ursache für den Knochenschwund ist ein vermehrter Knochenabbau, häufig bedingt durch Alter und Hormonveränderungen. Deshalb sind überwiegend Frauen nach der Menopause von der Erkrankung betroffen. Aber auch eine Mangelernährung, zu wenig Sonnenlicht (Vitamin-D-Mangel) oder manche Medikamente (insbesondere Kortison) können eine Osteoporose begünstigen.
Zur Behandlung einer manifesten Osteoporose stehen verschiedene Medikamente zur Verfügung. Unterstützt wird die Therapie durch die Einnahme von Vitamin D und Kalzium, einer ausgewogenen Ernährung, viel Bewegung im Freien. Osteoporotische Wirbelkörperbrüche erfordern manchmal ein operatives Vorgehen, um die Wirbelsäule zu stabilisieren – z. B. eine Kyphoplastie.
Definition: Was ist Osteoporose und wer ist betroffen?
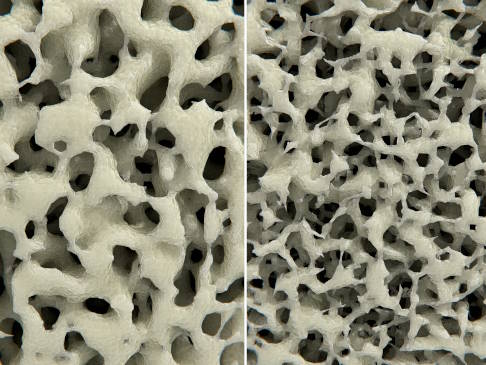 Knochenstruktur bei Osteoporose. Links gesundes Knochengewebe. Rechts erkennt man den porös gewordenen Knochen mit deutlich größeren Zwischenräumen als Zeichen von verminderter Knochenmasse und -dichte. © Juan Gärtner, Adobe
Knochenstruktur bei Osteoporose. Links gesundes Knochengewebe. Rechts erkennt man den porös gewordenen Knochen mit deutlich größeren Zwischenräumen als Zeichen von verminderter Knochenmasse und -dichte. © Juan Gärtner, Adobe
Die Osteoporose (Knochenschwund) ist eine chronische Erkrankung des kompletten Skelettsystems. Gekennzeichnet ist die Osteoporose durch eine krankhafte Abnahme von Knochenmasse und Knochendichte. Die Ursache dafür ist eine gestörte Balance zwischen Knochenaufbau und -abbau, bei der schlussendlich der Knochenabbau überwiegt. Der Knochen wird porös und instabil. Die klinischen Folgen sind Rückenschmerzen und Knochenbrüche, die sich schon bei Bagatellunfällen oder sogar ganz ohne Einwirkung von außen ereignen können.
Der gesunde Knochen
Der Knochen ist als dreidimensionale Gitterstruktur aufgebaut – vergleichbar mit dem Metallgerüst eines Baukrans. Um sich an äußere Umstände anzupassen, Defekte zu reparieren und gesund zu bleiben, befindet sich der erwachsene Knochen permanent im Umbau:
- Vorläuferzellen teilen sich und werden zu knochenbildenden Zellen (Osteoblasten).
- Die knochenbildenden Zellen (Osteoblasten) bilden die Knochenmatrix (das Knochengewebe) aus Bindegewebsfasern und bauen zur Festigung Kalzium und Phosphat als Hydroxylapatit darin ein.
- Manche Osteoblasten werden zu Osteozyten. Diese Knochenzellen sitzen in der Knochenmatrix, erkennen mechanische Belastungen und Spannungen im Knochen und regulieren von dort Knochenumbauprozesse.
- Knochenabbauende Zellen (Osteoklasten) entstehen durch den Zusammenschluss von Vorläuferzellen aus dem Knochenmark. Ihre Aufgabe ist es, Knochen abzubauen. Damit fördern sie Umbau- und Reparaturvorgänge. Außerdem wird beim Knochenabbau Kalzium frei und gelangt ins Blut, was wichtig zur Aufrechterhaltung des Kalziumhaushalts ist.
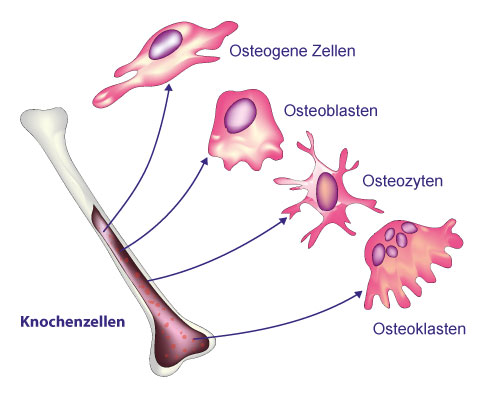 Die vier verschiedenen Zellen des Knochens: Aus den Osteogenen Zellen entwickelt sich der knochenbildende Osteoblast. Osteonlasten können zu ruhenden Osteozyten werden, die in der Knochenmatrix sitzen und von dort den Knochenstoffwechsel regulieren. Die knochneabbauenden Osteoklasten entstehen aus Zellen des Knochenmarks. © KKT Madhusanka, Adobe
Die vier verschiedenen Zellen des Knochens: Aus den Osteogenen Zellen entwickelt sich der knochenbildende Osteoblast. Osteonlasten können zu ruhenden Osteozyten werden, die in der Knochenmatrix sitzen und von dort den Knochenstoffwechsel regulieren. Die knochneabbauenden Osteoklasten entstehen aus Zellen des Knochenmarks. © KKT Madhusanka, Adobe
Die Zellen des Knochens haben eine unterschiedliche Lebensdauer. Wenn sie absterben, werden sie wie in anderen Körpergeweben durch Nachfolger ersetzt. Bei all diesen Vorgängen sind die Zellen, die den Knochen aufbauen (Osteoblasten) und diejenigen, die ihn abbauen (Osteoklasten) in einer Art Gleichgewicht. Die Funktion des Knochens bleibt so gewahrt und die Mineralien (z. B. Kalzium) im Blut werden stabil gehalten.
Was passiert bei Osteoporose im Knochen?
In der Lebensmitte, etwa zwischen dem 30. und 40. Lebensjahr, ändert sich das Gleichgewicht im Knochen und der Knochenabbau beginnt zu überwiegen. Dann verliert der Knochen pro Jahr ca 1 % an Masse. Das ist ein ganz normaler Alterungsprozess. Einen Krankheitswert bekommen diese Vorgänge, wenn der Abbau über das normale Maß hinweg ansteigt.
Vor allem der Kalziumgehalt, aber auch andere Mineralstoffe und das Bindegewebe (die Kollagenfasern) sind in osteoporotischen Knochen vermindert. Neben Knochenmasse und Knochendichte verschlechtert sich zudem die Struktur des Knochens. Werden aus dem Gitterverband einzelne Stäbe entfernt, müssen die noch vorhandenen Streben die Last übernehmen. Die Knochenbälkchen beginnen sich zu verbiegen und können sogar brechen. Der Knochen verliert insgesamt an Stabilität und Festigkeit.
Osteoporotische Knochenbrüche nach Häufigkeit:
- Wirbelkörperbrüche (Sinterungen)
- hüftgelenksnahe Oberschenkelknochenbrüche (Schenkelhalsfraktur)
- handgelenksnahe Speichenbrüche (distale Radiusfraktur)
- Oberarmkopfbruch (subcapitale Humerusfraktur)
- Frakturen im Bereich des Beckens
In der Folge ändert sich die Statik des Bewegungsapparates. Es kommt zu Mikrofrakturen, Schmerzen und Knochenbrüchen – vor allem an Unterarm, Schenkelhals und Wirbelkörpern. Letztere bleiben oft lange unbemerkt oder werden als unspezifische Rückenschmerzen fehlgedeutet.
Wer ist von einer Osteoporose betroffen?
Die Osteoporose ist eine Volkskrankheit. In Deutschland leiden von 100 Erwachsenen sechs daran. Die Erkrankung tritt vor allem bei Frauen nach den Wechseljahren (postmenopausal) auf. Für sie liegt das Risiko, an einer Osteoporose zu erkranken, mit ca. 24 % deutlich höher als bei Männern, die nur zu etwa 6 % betroffen sind. Auch osteoporosetypische Brüche nehmen bei Frauen ab 50 Jahren, bei Männern ab 60 deutlich zu.
Wichtige Begriffe rund um den Knochenstoffwechsel
- Osteopenie: Vorstufe der Osteoporose mit verminderter Knochendichte (T-Wert −1 bis −-2,5). Knochenbrüche liegen noch nicht vor. Eine Osteopenie muss sich nicht zwangsläufig zu einer Osteoporose entwickeln.
- T-Wert: Bei der Knochendichtemessung ermittelter Wert. Normal sind T-Werte von −1 und darüber.
- Präklinische Osteoporose: Osteoporose mit einer Knochendichte unter −2,5 (T-Wert). Knochenbrüche liegen noch keine vor.
- Manifeste Osteoporose: Knochendichte unter −2,5 (T-Wert), es liegen erste Knochenbrüche vor.
- Schwere manifeste Osteoporose: Knochendichte unter −2,5 (T-Wert), Brüche in mehr als vier Wirbelkörpern und/oder Knochenbrüche in Armen oder Beinen.
- Osteomalazie: Knochenerkrankung mit gestörtem Knochenaufbau. Durch den Mangel an Kalziumeinlagerung in das Knochengewebe bleibt der Knochen weich und instabil.
- Knochenmatrix: Hartsubstanz des Knochens, die außerhalb der Knochenzellen liegt. Sie wird von den Osteoblasten gebildet und besteht aus Bindegewebe (Kollagenfasern), Proteinen, Hydroxylapatit und kleinen Mengen an Natrium, Magnesium und Kalium.
- Knochenmasse: Struktur des gesamten Knochens, bestehend aus der Summe der Knochenzellen und der Knochenmatrix.
- Knochendichte (auch Knochenmineraldichte genannt, engl. Bone mineral densitiy, BMD): Menge an Mineralien pro Flächeneinheit des Knochens, gemessen als Gramm pro Quadratzentimeter. Sie wird per Knochendichtemessung gemessen und als T-Wert im Vergleich zu einer knochengesunden, 20- bis 29-jährigen Person angegeben.
Ursachen der Osteoporose
 Zwillingsstudien haben gezeigt, dass Osteoporose häufig genetisch veranlagt ist. © Halfpoint, Adobe
Zwillingsstudien haben gezeigt, dass Osteoporose häufig genetisch veranlagt ist. © Halfpoint, Adobe
In neun von zehn Fällen entwickelt sich die Osteoporose ohne eine erkennbare Ursache, die so genannte idiopathische oder primäre Osteoporose. Diese primäre Osteoporose wird durch etliche Risikofaktoren begünstigt. Davon lassen sich manche beeinflussen, manche allerdings nicht.
- Alter: Zwischen dem 30. und 40. Lebensjahr beginnt der normale, degenerative Substanzverlust im Knochen. Nicht alle Menschen entwickeln mit fortschreitendem Alter eine Osteoporose. Kommen jedoch verschiedene Faktoren zusammen, steigt das Risiko dafür.
- Natürliche hormonelle Veränderungen: Im Verlauf des Alterns verändert sich die Hormonsituation. Bei Frauen sinkt ab den Wechseljahren die Östrogenproduktion deutlich. Östrogene hemmen den Knochenabbau – fehlen sie, steigt das Risiko für Osteoporose. Auch bei Männern wird vermutet, dass der mit dem Alter sinkende Spiegel der Geschlechtshormone ihre Knochendichte verschlechtert.
- Genetische Veranlagung: Zwillingsstudien haben gezeigt, dass Menschen mit Osteoporose in der Familie ein höheres Risiko für Knochenschwund haben als solche ohne genetische Vorbelastung. Betroffen sind dabei meist eines oder mehrere beim Knochenaufbau entscheidende Gene. Dazu gehört z. B. das Gen für den Vitamin-D-Rezeptor, der eine große Rolle bei der Aufnahme von Kalzium aus dem Darm spielt. Oder Gene, die Bestandteile des Typ-1-Kollagens für die Knochenmatrix kodieren. Tests auf solche Risikogene werden bisher nur in der Forschung eingesetzt. In der täglichen Praxis haben sie noch keine Bedeutung.
- Genussmittel: Rauchen ist ein bedeutender Risikofaktor für die Osteoporose. Vermutlich regt es die Produktion der knochenabbauenden Osteoklasten an. Außerdem hemmt Nikotin bei Frauen die Östrogenproduktion. Alkohol und Kaffee erhöhen das Osteoporoserisiko ebenfalls. Bei Alkohol scheinen sich Mengen über 30 mg reinen Alkohol pro Tag negativ auf den Knochenstoffwechsel auszuwirken. Bei Kaffee gilt ein Konsum von mehr als vier Tassen als riskant.
- Untergewicht: Menschen, die zu wenig wiegen, haben häufig eine verringerte Knochendichte. Oft liegt das daran, dass sie zu wenig Kalzium aufnehmen.
- Bewegungsmangel: Bei Immobilisation werden Muskeln und Knochen abgebaut. Besonders gefährdet für eine Immobilitäts-Osteoporose sind bettlägerige Personen, wenig mobile Seniorenheimbewohner und Menschen mit einer Lähmung.
Medikamente, die Osteoporose auslösen können:
- Kortison
- blutverdünnende Medikamente wie Heparin
- Antiepileptika
- Antidepressiva
- Protonenpumpenhemmer gegen Magenübersäuerung
- Medikamente zur Hormonentzugstherapie bei Prostata- und Brustkrebs, z. B. Aromatasehemmer oder Antiandrogene.
Knochengefahr Vitamin-D-Mangel
Externer Inhalt von youtube.com
Eine weitere häufige Ursache für eine sekundäre Osteoporose ist der Vitamin-D-Mangel. Vitamin D sorgt dafür, dass im Körper ausreichend Kalzium zur Verfügung steht. Außerdem fördert es den Einbau von Kalzium und Phosphat in den Knochen. Dadurch wird der Knochen fest und stabil. Wenn Vitamin D fehlt, kommt es zunächst zu einer Osteomalazie, also einem gestörten Knochenaufbau. Bei schwerem Vitamin-D-Mangel wird die Knochenhomöostase so stark gestört, dass zusätzlich ein vermehrter Abbau, Osteoporose und Knochenbrüche resultieren.
Symptome: Was sind die Symptome einer Osteoporose?
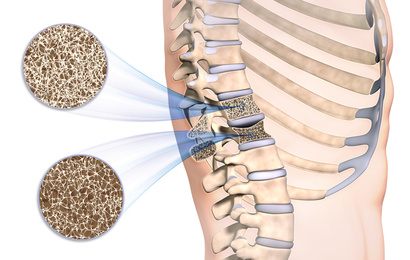 Bei Osteoporose kommt es häufig zu einer Sinterung, also einem Einbruch der porös gewordenen Wirbelkörper. © Sagittaria, Fotolia
Bei Osteoporose kommt es häufig zu einer Sinterung, also einem Einbruch der porös gewordenen Wirbelkörper. © Sagittaria, Fotolia
Zu Beginn verläuft eine Osteoporose oft lange ohne jegliche Anzeichen. Erst im späteren Verlauf der Erkrankung und im Endstadium treten Beschwerden oder Auffälligkeiten auf:
- Rückenschmerzen: Häufig sind Einbrüche (Sinterungen) der Wirbelkörper für starke Rückenschmerzen im Zusammenhang mit Osteoporose verantwortlich.
- Verringerung der Körpergröße: Durch Einbrüche von Wirbelkörpern verkürzt sich die Wirbelsäule und die Körpergröße nimmt ab.
- Osteoporose-Bäuchlein: Wenn es bei fortgeschrittener Osteoporose zu einem Rundrücken kommt, entsteht oft ein kleiner Bauch. Grund dafür ist, dass die verkrümmte Wirbelsäule das Weichteilgewebe nach vorne drückt.
- Knochenbrüche: Häufig ist eine falsche Bewegung oder das Anheben eines schweren Gegenstands bereits ausreichend, um einen Knochenbruch bei Osteoporose zu verursachen.
- Zahnausfall: Auch die Zähne und Wurzelhöhlen können von einer verminderten Kalziumeinlagerung durch Osteoporose betroffen sein.
Diagnose: Wie lässt sich eine Osteoporose feststellen?
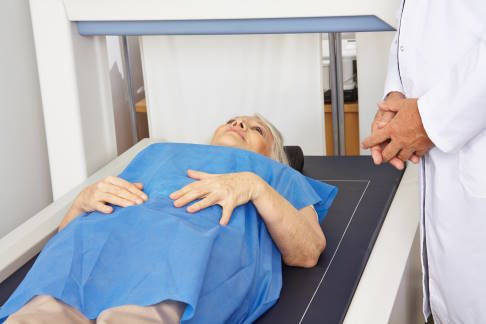 Die Knochendichtemessung nach der DEXA-Methode ermittelt den Mineralsalzgehalt im Knochen. Sie ist von der WHO (Weltgesundheitsorganisation) als gültiges Messverfahren anerkannt. © Robert Kneschke, Adobe
Die Knochendichtemessung nach der DEXA-Methode ermittelt den Mineralsalzgehalt im Knochen. Sie ist von der WHO (Weltgesundheitsorganisation) als gültiges Messverfahren anerkannt. © Robert Kneschke, Adobe
Beim Verdacht auf eine Osteoporose beginnt die Basisdiagnostik mit einem ausführlichen Patientengespräch (Anamnese). Darin wird der Patient nach Beschwerden wie Rückenschmerzen oder erlittenen Brüchen gefragt. Außerdem prüft der Arzt, inwieweit Risikofaktoren vorliegen. Er fragt z. B. nach der Ernährungsform, insbesondere nach der Aufnahme von kalziumreichen Nahrungsmitteln, und danach, wie oft der Patient sich in der Sonne aufhält. Auch die Medikamentenanamnese ist wichtig, denn zahlreiche Wirkstoffe begünstigen eine Osteoporose.
Bei der klinischen Untersuchung achtet der Arzt auf osteoporosetypische Anzeichen. Eine Abnahme der Körpergröße um mehr als 2,5 cm gilt als starker Hinweis auf die Erkrankung. Durch das Zusammensintern der Wirbelkörper bilden sich rechts und links der Wirbelsäule Hautfalten, die an einen Tannenbaum erinnern (Tannenbaumphänomen). Ein von außen erkennbares Zeichen für die osteoporotische Verkrümmung der Wirbelsäule ist das Osteoporose-Bäuchlein.
Mithilfe der Knochendichtemessung (Osteodensitometrie) lässt sich die Knochendichte prüfen. Nach der WHO liegt eine Osteoporose vor, wenn der Knochenmineralgehalt an der Lendenwirbelsäule und/oder am Schenkelhals um mehr als 2,5 Standardabweichungen (T unter 2,5) vom Mittelwert einer 20- bis 29-jährigen Frau abweicht (bei Männern kann diese Definition übernommen oder ein männliches Referenzkollektiv herangezogen werden). Ganz wichtig: Für die Diagnose "Osteoporose" müssen andere Ursachen für eine Verminderung des Knochenmineralgehalts ausgeschlossen sein.
Röntgenbilder liefern erst im späten Krankheitsstadium zuverlässige Ergebnisse. Sie dienen vor allem zum Nachweis erlittener, aber nicht bemerkter osteoporotischer Wirbelkörperbrüche. Die Osteoporose-Leitlinien empfehlen die Bildgebung vor allem bei
- neu aufgetretenen starken Rückenschmerzen,
- chronischen Rückenschmerzen unklarer Ursache,
- Größenverlust von mehr als 5 cm seit dem 25. Lebensjahr und mehr als 2 cm bei Kontrolluntersuchungen,
- hohem Lebensalter,
- niedriger Knochendichte und
- mehreren Brüchen in der Vorgeschichte.
Neben Wirbelbrüchen lassen sich im Röntgenbild Wirbeldeformitäten wie Keil-, Fisch- oder Plattenwirbel erkennen. Typisch für eine Osteoporose ist auch eine vermehrte Knochentransparenz im Vergleich zum gesunden Knochen.
Mithilfe von Blutuntersuchungen testet der Arzt, ob der verminderten Knochendichte eine andere Krankheit (z. B. eine Osteomalazie) zugrunde liegt. Außerdem geben die Bluttests Hinweise auf eine mögliche sekundäre Osteoporose. Auffällige Kalziumwerte können auf eine Hormonstörung oder Krebs hinweisen. Ist die Gamma-GT erhöht, könnte ein Alkoholmissbrauch hinter der Osteoporose stecken.
Basisdiagnostik bei Verdacht auf Osteoporose:
- Patientengespräch
- körperliche Untersuchung
- Knochendichtemessung
- Röntgen
- Blutuntersuchungen
Krankhafte Phosphatwerte weisen u. a. auf Nierenstörungen hin. Hohe Entzündungswerte können Hinweise auf ein autoimmunes oder entzündlich-rheumatisches Geschehen sein, die ebenfalls oft mit einer Osteoporose einhergehen. Die Bestimmung von Vitamin D wird beim Verdacht auf eine Osteomalazie oder auf einen Vitamin-D-Mangel empfohlen, so z. B. bei bestimmten Risikogruppen. Bei Männern kann die Bestimmung des Testosteronspiegels im Blut hilfreich sein.
Therapie der Osteoporose
 Zur medikamentösen Behandlung der Osteoporose gibt es Wirkstoffe in verschiedenen Verabreichungsformen, z. B. zum Einnehmen oder als Subkutan-Spritze. ©rorozoa, Adobe
Zur medikamentösen Behandlung der Osteoporose gibt es Wirkstoffe in verschiedenen Verabreichungsformen, z. B. zum Einnehmen oder als Subkutan-Spritze. ©rorozoa, Adobe
Es gibt etliche allgemeine, nichtmedikamentöse Maßnahmen, mit denen Betroffene ihren Knochenstoffwechsel verbessern und Stürze verhindern können. Sie sind die Basis der Osteoporosetherapie und sollten möglichst von allen Patienten eingehalten werden.
Allgemeine Maßnahmen gegen Osteoporose und Frakturen
- kalziumreiche Ernährung
- Vitamin D durch Sonnenlicht
- aktive Lebensweise
- Frakturprävention durch Hüft- und Rückenprotektoren
Essenziell ist eine gesunde, kalziumreiche Ernährung. Untergewicht sollte ausgeglichen werden, im Allgemeinen ist ein Body-Mass-Index über 20 anzustreben. Übergewicht ist allerdings kontraproduktiv, weil es Knochen und Gelenke zusätzlich belastet.
Der Konsum von Alkohol und Tabak sollte möglichst reduziert werden. Regelmäßige Bewegung ist hilfreich, denn körperliche Aktivität fördert den Knochenaufbau. Für eine ausreichende Vitamin-D-Versorgung ist es wichtig, genug Sonnenlicht zu tanken. Vielen Patienten gelingt das nicht, deshalb empfehlen die meisten Ärzte die Einnahme von Vitamin D, z. B. in einer täglichen Dosierung von 1.000 Internationalen Einheiten (IE).
Für Kalzium wird eine tägliche Zufuhr von 1000 mg über die Nahrung empfohlen. Patienten, die spezifische Osteoporosemedikamente bekommen, sollten immer zusätzlich Kalziumtabletten einnehmen. Bei den Patienten, die ohne Osteoporosemedikamente auskommen, entscheidet der Arzt, ob eine zusätzliche Kalziumgabe erforderlich ist.
Um Brüche wie z. B. eine Oberschenkelhalsfraktur zu verhindern, können Patienten vorbeugend Hüftprotektoren einsetzen. Dabei handelt es sich um Schutzelemente, die ähnlich einem Sturzhelm den Oberschenkelknochen bei Stürzen vor Brüchen schützen. Bei Gehunsicherheit sind Hilfsmittel wie Gehstöcke und Rollatoren angezeigt.
Falltraining bewahrt vor Knochenbrüchen
Mit zunehmendem Alter nimmt die Gangsicherheit häufig ab. Gangunsicherheiten können u. a. von Medikamenten, Sehschwächen und Trainingsmangel verursacht werden. Um den Patienten vor Stürzen und daraus resultierenden Hüft-, Schulter- und Handgelenkbrüchen zu bewahren, gilt es, rechtzeitig die Gangsicherheit zu verbessern. Hier kann ein gezieltes Falltraining das Körpergefühl verbessern und die Sicherheit im Alltag steigern. Dieses Falltraining ist auch für Patienten mit bereits bestehender Osteoporose möglich. Zu diesem Ergebnis kommen holländische und belgische Forscher, die entsprechende Übungen auf dicken Matten erprobt haben. Patienten, die bereits Osteoporose haben, sollten für diese Übungen aber sogenannte Hüftprotektoren tragen.
Medikamentöse Behandlung der Osteoporose
Ob zusätzlich zu den Basismaßnahmen eine medikamentöse Behandlung der Osteoporose erforderlich ist, beurteilt der Arzt im jeweiligen Einzelfall. Entscheidend für eine spezifische Osteoporosetherapie ist ein erhöhtes Risiko für osteoporotische Frakturen. Eine niedrige Knochendichte allein ist kein zwingender Grund, eine solche Therapie einzuleiten. Es gibt auch keine klare Evidenz, ab welchem T-Score therapiert werden soll. Immer müssen Beschwerden, Alter, Risikofaktoren und vorherige Brüche zusätzlich berücksichtigt werden. Weil Osteoporosemedikamente eine Reihe z. T. ernster Nebenwirkungen verursachen können, gilt es, Nutzen und Risiko sorgfältig abzuwägen. Typische Fälle, bei denen Osteoporosemedikamente empfohlen werden, sind z. B.
- Wirbelkörperbruch oder Schenkelhalsbruch ohne Gewalteinwirkung und ein T-Wert unter −2 bei Frauen über 75 Jahren,
- postmenopausale Frauen mit einem T-Wert unter 1,5, die eine hochdosierte langfristige Kortisontherapie benötigen,
- berechnetes Frakturrisiko oberhalb des Schwellenwertes von 30 % (dafür gibt es spezielle Rechner) oder
- 70-Jährige mit einem T-Wert unter −2,5
Zur Behandlung der Osteoporose stehen zwei Therapieprinzipien zur Verfügung: Man kann den Knochenabbau mit antiresorptiven Wirkstoffen bremsen – oder den Knochenaufbau mit osteoanabolen Wirkstoffen fördern. Die Auswahl ist abhängig vom Ausmaß der Osteoporose, dem Geschlecht des Patienten und den möglichen Begleiterkrankungen. Die empfohlene Therapiedauer der Wirkstoffe unterscheidet sich zum Teil erheblich. Sie richtet sich nach dem zu erwartenden Nutzen und dem Risiko für Nebenwirkungen und reicht von 24 Monaten (Parathormon-Analoga) bis zu acht Jahren (Raloxifen).
Antiresorptive Bisphosphonate wie Alendronat, Risedronat und Zoledronat gehören zu den am häufigsten eingesetzten Wirkstoffen gegen Osteoporose. Sie hemmen die Osteoklasten und damit den Knochenabbau und werden täglich, wöchentlich oder monatlich oral eingenommen. Ibandronat wird alle drei Monate oder einmal im Jahr als Infusion verabreicht. Die wichtigste Nebenwirkung der Bisphosphonate sind Kiefernekrosen. Deshalb müssen Patienten vor der Therapie und währenddessen regelmäßig vom Zahnarzt kontrolliert werden.
Denosumab ist ein monoklonaler Antikörper und wirkt ebenfalls antiresorptiv. Er wird alle sechs Monate unter die Haut (subkutan) injiziert. Als Nebenwirkungen gelten lebensgefährliche Hyperkalzämien und ebenfalls Kiefernekrosen.
Romosozumab ist ein Antikörper, der dual wirkt: antiresorptiv und knochenaufbauend. Er ist für die Behandlung der postmenopausalen Osteoporose bei Frauen mit deutlich gesteigertem Frakturrisiko zugelassen. Weil der Wirkstoff das kardiovaskuläre Risiko erhöht, soll er nur bei Patienten ohne Herz-Kreislauf-Erkrankungen angewendet werden.
Raloxifen ist ein selektiver Östrogenrezeptor-Modulator und wirkt entsprechend den Östrogenen antiresorptiv. Weil er das Thromboserisiko erhöht, wird er empfohlen, wenn Bisphosphonate nicht vertragen werden. Zugelassen ist Raloxifen nur für Frauen.
Parathormon-Analoga wirken wie das natürliche Parathormon und werden täglich subkutan injiziert. Sie stimulieren u. a. die knochenaufbauenden Zellen und reduzieren die Kalziumausscheidung durch die Niere. Zugelassen sind Teriparatid und seit 2024 auch Abaloparatid zur Behandlung der Osteoporose bei postmenopausalen Frauen und Männern mit hohem Frakturrisiko.
Östrogene sind zwar knochenschützend, erhöhen aber bei einer längerfristigen Hormonersatztherapie das Risiko für Brustkrebs und Herz-Kreislauf-Ereignisse. Deshalb sind Östrogene zur Behandlung einer postmenopausalen Osteoporose nur zweite Wahl und nur angezeigt, wenn spezifische Osteoporosemedikamente nicht vertragen werden oder kontraindiziert sind.
Einige früher eingesetzte Therapien werden heute nicht mehr zur Behandlung der Osteoporose empfohlen. Dazu gehören Fluoride, Calcitonin und Strontiumranelat.
Operative Therapie bei Osteoporose
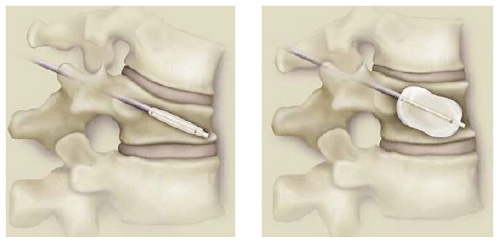 Kyphoplastie nach Wirbelkörperbruch: Ein Ballon wird zunächst in den kollabierten Wirbel eingeführt und dann aufgeblasen. Dadurch wird der Wirbel an dieser Stelle wieder gedehnt und wächst nicht in der kollabierten Position dauerhaft zusammen. Nach der Aufrichtung füllt der Arzt den Wirbel mit Knochenzement auf. © Bonwrx
Kyphoplastie nach Wirbelkörperbruch: Ein Ballon wird zunächst in den kollabierten Wirbel eingeführt und dann aufgeblasen. Dadurch wird der Wirbel an dieser Stelle wieder gedehnt und wächst nicht in der kollabierten Position dauerhaft zusammen. Nach der Aufrichtung füllt der Arzt den Wirbel mit Knochenzement auf. © Bonwrx
Osteoporotische Wirbelkörperbrüche lassen sich oft konservativ mit Bettruhe, Schmerzmitteln und Korsett ausreichend gut behandeln. Anders sieht das bei nicht kontrollierbaren Schmerzen aus oder in Fällen, in denen das Rückenmark durch instabile Wirbelkörper gefährdet ist. Dann empfehlen die Ärzte meist eine stabilisierende Operation.
Wenn Heilung nicht möglich ist
Die Kyphoplastie im Rahmen einer schweren Osteoporose wird oft als palliativer Eingriff vorgenommen. Die Erkrankung selbst lässt sich dadurch nicht heilen. Meist gelingt es aber mithilfe der Kyphoplastie, die Schmerzen des Betroffenen zu lindern, seine Mobilität zu erhalten und insgesamt die Lebensqualität zu verbessern.
Zur Stabilisierung und Wiederaufrichtung der Wirbelsäule gibt es verschiedene Techniken. Eine davon ist die Kyphoplastie. Bei diesem minimalinvasiven Eingriff führt der Operateur zunächst einen Ballon in den zusammengesinterten Wirbelkörper ein und bläst ihn mit hohem Druck auf. Dann wird der Ballon entfernt und der entstandene Hohlraum mit Knochenzement gefüllt. Ähnliche, aber seltener eingesetzte Verfahren sind das Füllen des in den Wirbelkörper eingebrachten Ballons mit Zement (Vesselplastie) oder das direkte Einbringen von elastischem Material (Elastoplastie) in den Wirbelkörper.
Wie kann ich Osteoporose vorbeugen?
 Sonnenlicht und Bewegung an der frischen Luft können einer Osteoporose vorbeugen. © daliu, Fotolia
Sonnenlicht und Bewegung an der frischen Luft können einer Osteoporose vorbeugen. © daliu, Fotolia
- Stoffwechsel: Nikotin und Alkohol vermeiden.
- Ausreichend Vitamin-D: Viel im Freien aufhalten, um ausreichend Sonnenlicht für die Vitamin-D-Bildung im Körper zu tanken.
- Vorsorgeuntersuchung: Frauen sollten ab 50 und Männer ab 60 Jahren ihre Knochendichte messen lassen.
- Lebensweise: Bewegung statt Schonung hilft dem Knochenaufbau. Patienten mit fortgeschrittener Osteoporose sollten allerdings auf Kontaktsportarten oder Sportarten mit einem hohen Sturz- und Verletzungsrisiko verzichten, um Knochenbrüche zu vermeiden. Geeignete Sportarten sind beispielsweise Nordic Walking, Schwimmen oder Gymnastik.
- Training und Kraftsport: Eine Studie mit über 10.000 Seniorinnen in den USA hat gezeigt, dass Muskelaufbau durch moderates Krafttraining der medikamentösen Behandlung deutlich überlegen ist. Starke Muskeln aktivieren knochenbildende Zellen.
- Genetik: Bei familiärer Häufung der Osteoporose besonders vorsichtig sein.
- Körpergewicht: Untergewicht vermeiden.
Longevity und Osteoporose
Ein langes, aktives Leben mit starken Knochen beginnt mit der richtigen Vorsorge. Osteoporose ist keine unvermeidbare Alterserscheinung – durch frühzeitige Maßnahmen lässt sich der Knochenabbau deutlich verlangsamen. Ernährung spielt dabei eine zentrale Rolle: Eine kalziumreiche Kost (Milchprodukte, Grünkohl, Mandeln) kombiniert mit Vitamin D (Fisch, Eier, Sonnenlicht) bildet die Basis für stabile Knochen. Zusätzlich hemmen Omega-3-Fettsäuren (Leinöl, Lachs) und antioxidative Lebensmittel (Beeren, Nüsse) entzündliche Prozesse, die den Knochenschwund beschleunigen.
Auch Bewegung ist wichtig: Krafttraining und gelenkbelastende Aktivitäten wie Wandern oder Treppensteigen stimulieren den Knochenaufbau. Studien zeigen, dass schon 30 Minuten Bewegung täglich die Knochendichte verbessern kann.
Die Prävention beginnt früh: Bereits ab dem 30. Lebensjahr nimmt die Knochenmasse langsam ab. Wer rechtzeitig gegensteuert, kann Osteoporose und gefährliche Frakturen im Alter vermeiden. Regelmäßige Knochendichtemessungen ab 50 und eine individuelle Risikoanalyse helfen, gezielt gegenzusteuern – für ein Leben mit Bewegungsfreiheit bis ins hohe Alter.
Ernährung gegen Osteoporose
 Neben Bewegung kann eine gesunde und ausgewogene Ernährung die Knochengesundheit beeinflussen und einer Osteoporose vorbeugen. © monticellllo, Fotolia
Neben Bewegung kann eine gesunde und ausgewogene Ernährung die Knochengesundheit beeinflussen und einer Osteoporose vorbeugen. © monticellllo, Fotolia
Die Ernährung spielt sowohl bei der Vorbeugung gegen Osteoporose als auch bei ihrer Behandlung eine große Rolle. Besonders wichtig ist es, ausreichend Kalzium aufzunehmen, denn Kalzium ist ein unverzichtbarer Baustein von Knochen und Zähnen. Für Erwachsene wird eine Kalziumzufuhr von etwa 1000 bis 1500 mg pro Tag empfohlen. Kalzium steckt vor allem in Milch und Milchprodukten, aber auch in grünem Gemüse wie Grünkohl oder Brokkoli.
Geeignete Lebensmittel bei Osteoporose:
- Obst
- Gemüse (z. B. Brokkoli, Lauch)
- Kohl, Rosenkohl
- Vollkornprodukte
- Pilze
- Eier
- Milchprodukte (z. B. Joghurt, Käse)
- Soja
Ungeeignete Lebensmittel bei Osteoporose:
- Fleisch, insbesondere Schweinefleisch
- Wurst
- hoher Salzanteil
- sehr fettige Lebensmittel
- Fertiggerichte
- Cola, Limonade
- Hefe
- Schmelzkäse
- oxalsäurehaltige Lebensmittel wie Spinat, Rhabarber
- Konserven
- Kakao
- Nikotin, Alkohol
Phosphat wiederum fördert den Abbau von Kalzium im Körper. Menschen mit Osteoporose sollten deshalb auf phosphatreiche Nahrungsmittel verzichten. Dazu zählen beispielsweise Fast Food, Chips, Limonade oder Schweinefleisch und Wurst.
Entscheidend für die Kalziumaufnahme aus dem Darm und den Einbau des Minerals in Knochen und Zähne ist Vitamin D. Vitamin D ist enthalten in Lebertran, fettem Fisch (Hering, Lachs, Makrele), einigen Pilzen, Eiern und Milchprodukten, allerdings nur in geringen Mengen. Der größte Teil des Vitamin-D-Bedarfs bildet der Körper selbst, wozu er allerdings Sonnenlicht benötigt. Ist der Vitaminspiegel im Blut zu niedrig, helfen Vitamin-D-Tabletten. Von der Selbstmedikation mit Vitamin-D-Präparaten ist dringend abzuraten. Besser ist es, sich mit einer Blutabnahme beim Hausarzt Klarheit über den Vitamin-D-Spiegel zu verschaffen, um dann sinnvoll und kontrolliert einem Mangel entgegenzuwirken.
Externer Inhalt von youtube.com
Häufige Patientenfragen zur Osteoporose an PD Dr. Bastian Marquaß von der Gelenk-Klinik
Welcher Arzt behandelt Osteoporose?
Bei Verdacht auf Osteoporose sollten Sie zunächst Ihren Hausarzt aufsuchen. Dieser wird erste Untersuchungen durchführen und Sie gegebenenfalls an einen Facharzt überweisen. Die Behandlung der Osteoporose erfolgt interdisziplinär, also durch mehrere Fachdisziplinen. Der Blick des Endokrinologen (Spezialist für Hormone) kann helfen, die Ursachen der Osteoporose besser zu verstehen, wenn beispielsweise eine Hormonstörung vorliegt. Orthopäden sind Experten bei der Behandlung von Erkrankungen des Bewegungsapparates und können z. B. osteoporosebedingte Knochenbrüche versorgen.
Wie sollte meine Ernährung aussehen, wenn ich an Osteoporose erkrankt bin?
Zur Vorbeugung einer Osteoporose oder bei bereits bestehender Osteoporose gibt es einige Ernährungstipps, die die Knochenqualität verbessern können:
- Eine kalziumreiche Ernährung verbessert die Knochenstärke, da Kalzium ein wesentlicher Bestandteil des Knochens ist. Kalzium ist vor allem in Milchprodukten wie Milch, Käse oder Joghurt enthalten sowie in grünem Gemüse wie z. B. Brokkoli.
- Eine proteinreiche Ernährung ist wichtig für den Aufbau von Knochen- und Muskelgewebe. Proteine finden sich in Hülsenfrüchten, Nüssen oder magerem Fleisch und Fisch.
- Vitamin D verbessert die Aufnahme von Kalzium im Körper. Als Vitamin-D-Quellen gelten fetter Fisch wie z. B. Hering oder Lachs sowie Speisepilze und Eigelb.
- Vitamin K unterstützt die Knochenbildung: Das Vitamin findet sich vor allem in grünem Blattgemüse wie Grünkohl oder Spinat.
- Phosphatreiche Lebensmittel entziehen dem Körper Kalzium. Eine hohe Menge an Phosphat ist beispielsweise in Wurstwaren oder Cola enthalten.
Welche Medikamente helfen bei Osteoporose?
Zunächst einmal sollte bei Osteoporose-Patienten sichergestellt sein, dass sie genügend Kalzium und Vitamin D aufnehmen. Um die Kalziumspeicher aufzufüllen, ist eine ausgewogene Ernährung häufig ausreichend. Nimmt der Betroffene zu wenig Kalzium über die Nahrung auf, ist eine Ergänzung in Tablettenform ratsam. Die Kalzium- und Vitamin-D-Substitution hat den Vorteil, dass das Risiko von Nebenwirkungen relativ gering ist.
Darüber hinaus gibt es spezielle Osteoporose-Medikamente, allen voran die sogenannten Bisphosphonate. Bisphosphonate hemmen den Knochenabbau, wodurch es seltener zu Knochenbrüchen kommt.
Weitere Medikamente, die den Knochenabbau hemmen, sind Denosumab und Romosozumab. Romosozumab fördert darüber hinaus die Knochenneubildung. Für Frauen nach den Wechseljahren kommt zudem eine Therapie mit Östrogenen oder Raloxifen infrage. Raloxifen ist ein Medikament aus der Gruppe der selektiven Östrogenrezeptormodulatoren (SERM). Es ahmt die Wirkung von Östrogen nach und hemmt damit ebenfalls den Knochenabbau.
Bei schweren Fällen von Osteoporose, die mit einem hohen Risiko von Knochenbrüchen einhergehen, oder bei Frauen nach der Menopause, wird außerdem Teriparatid eingesetzt. Dabei handelt es sich um ein künstlich hergestelltes Parathormon, welches die Knochenbildung fördert.
Welcher Sport ist möglich mit Osteoporose?
Menschen mit Osteoporose sollten nicht auf Sport verzichten, da Bewegung und körperliche Aktivität die Knochenbildung fördern und somit das Risiko von Knochenbrüchen reduzieren. Experten empfehlen moderates Krafttraining mit Gewichten. Auch Sportarten wie Wandern, Schwimmen, Tanzen, Yoga oder Radfahren können Menschen mit Osteoporose ausüben. Diese Sportarten sind besonders gelenkschonend. Wenn man sich draußen bewegt, wirkt sich außerdem das Sonnenlicht positiv auf die Knochensubstanz aus, indem es die Vitamin-D-Produktion anregt.
Für Patienten, bei denen die Wirbelsäule von Osteoporose betroffen ist oder die unter einem erhöhten Fraktur- oder Sturzrisiko leiden, eignen sich nicht alle Sportarten. Vor allem Teamsportarten wie Fußball oder Handball oder Sportarten mit erhöhter Verletzungsgefahr sollten Menschen mit fortgeschrittener Osteoporose meiden. Besprechen Sie vor der Aufnahme des Trainings mit Ihrem behandelnden Arzt, welche Sportarten für Sie infrage kommen.
Wann sollte man Osteoporose behandeln?
Wenn die Knochendichte so weit abnimmt, dass das Risiko für einen Knochenbruch steigt, sollte eine Osteoporose behandelt werden. Die Knochendichte lässt sich innerhalb weniger Minuten mittels Knochendichtemessung ermitteln. Die Entscheidung über den Start einer Behandlung hängt außerdem von Faktoren wie Alter, Geschlecht, Lebensstil und Familiengeschichte ab.
Welche Krankheiten äußern sich ähnlich wie Osteoporose?
Einige Krankheiten verursachen ähnliche Symptome wie Osteoporose. Dazu zählt beispielsweise die Osteomalazie, eine Störung des Knochenstoffwechsels. Dabei kommt es meist durch einen Mangel an Kalzium oder Vitamin D zu einer Erweichung des Knochens.
Eine weitere Erkrankung, die sich auf die Knochensubstanz auswirkt, ist der Hyperparathyreoidismus. Dabei produzieren die Nebenschilddrüsen zu viel Parathormon, das für die Kalzium-Regulierung im Blut verantwortlich ist. Durch eine Freisetzung von Kalzium aus den Knochen kommt es zum Verlust von Knochensubstanz.
Auch eine Hyperthyreose (Schilddrüsenüberfunktion) kann für den Abbau von Knochengewebe verantwortlich sein. Die Hyperthyreose steigert die Aktivität der knochenabbauenden Osteoklasten. Sie zählt damit zu den möglichen Ursachen der sekundären Osteoporose.
Weitere Erkrankungen, die die Knochensubstanz angreifen können, sind die rheumatoide Arthritis, multiple Myelome oder Morbus Paget.
Kann man bei Osteoporose zu viel Kalzium aufnehmen?
Ja, auch für Menschen mit Osteoporose ist eine zu hohe Kalziumaufnahme problematisch. Experten empfehlen eine tägliche Dosis von etwa 700 bis 1200 mg für gesunde Erwachsene. Je nach Alter, Geschlecht und Gesundheitszustand kann die empfohlene Menge variieren. Der Bedarf von Menschen mit Osteoporose liegt mit ca. 1000 bis 1500 mg pro Tag etwas höher.
Bei übermäßiger Kalziumaufnahme erhöht sich das Risiko für Nierensteine. Eine Hyperkalzämie (erhöhter Kalziumspiegel im Blut) führt zu Übelkeit, Müdigkeit oder Verstopfung.
Lässt sich Osteoporose ohne Medikamente behandeln?
Eine bereits manifestierte Osteoporose lässt sich nicht ohne Medikamente behandeln. Es gibt jedoch einige Maßnahmen, die einer Osteoporose vorbeugen und den Knochenverlust verlangsamen können. Dazu zählen beispielsweise eine gesunde und ausgewogene Ernährung mit ausreichend Kalzium, Bewegung an der frischen Luft und eine Reduktion von Genussgiften wie Alkohol oder Nikotin.
Was ist der Unterschied zwischen Osteoporose und Arthrose?
Osteoporose ist eine Erkrankung der Knochen, bei der es zu einem Verlust von Knochensubstanz kommt. Arthrose betrifft hingegen die Gelenke. Durch den Verlust des Gelenkknorpels entstehen schmerzhafte Gelenkschmerzen.
Sollte man bei Osteoporose keinen Quark essen?
Studien konnten nachweisen, dass Quark die Knochensubstanz nicht negativ beeinflusst. Im Gegenteil: Quark und andere Milchprodukte enthalten einen hohen Anteil an Kalzium, das wichtig für den Knochenaufbau ist.
Literaturangaben
- Bartl, R. (2023). Definition und Einteilung der Osteoporose. In Osteoporose: Biologie, Prophylaxe, Diagnose und Therapie (pp. 11-14). Berlin, Heidelberg: Springer Berlin Heidelberg.
- Cizza, G., Primma, S., Coyle, M., Gourgiotis, L. & Csako, G. (2010). Depression and osteoporosis: a research synthesis with meta-analysis. Hormone and metabolic research = Hormon- und Stoffwechselforschung = Hormones et métabolisme, 42(7), 467–482.
- Drey, M., Otto, S., Thomasius, F., & Schmidmaier, R. (2023). Update der S3-Leitlinie Diagnostik, Prophylaxe und Therapie der Osteoporose. Zeitschrift für Gerontologie und Geriatrie, 56(7), 597-605.
- Fößl, I., & Obermayer-Pietsch, B. (2024). Aktuelle und zukünftige pharmakologische Therapieoptionen zur Behandlung der Osteoporose und deren Wirkmechanismen–ein Überblick. Osteologie, 33(02), 67-73.
- Foessl, I., Dimai, H. P., & Obermayer-Pietsch, B. (2023). Long-term and sequential treatment for osteoporosis. Nature Reviews Endocrinology, 19(9), 520-533.
- Griffith, J. F. & Guglielmi, G. (2010). Vertebral fracture. Radiologic clinics of North America, 48(3), 519–529.
- Haasters, F., Prall, W. C., Himmler, M., Polzer, H., Schieker, M., & Mutschler, W. (2015). Prävalenz und Management der Osteoporose in der Unfallchirurgie. Der Unfallchirurg, 118(2), 138–145.
- Lewiecki, E. M. (2010). Bone densitometry and vertebral fracture assessment. Current osteoporosis reports, 8(3), 123–130.
- Maus, U. (2023). Trainingstherapie und Basistherapie bei Osteoporose. Die Orthopädie, 52(10), 793-798.
- Mühlbauer, B. (2024). Osteoporose, Calcium-und Phosphatregulation. In Arzneiverordnungs-Report 2023 (pp. 365-375). Berlin, Heidelberg: Springer Berlin Heidelberg.
- Niemeier, A. (2023). Hüftendoprothethik bei speziellen Bedingungen: Hüftendoprothetik und Osteoporose. In AE-Manual der Endoprothetik (pp. 1-12). Berlin, Heidelberg: Springer Berlin Heidelberg.
- Obermayer-Pietsch, B., Fößl, I., & Thomasius, F. (2024). Positive und negative (Neben) Effekte bei Osteoporose-Sequenztherapie. Osteologie, 33(02), 80-87.
- Schober, H. C., Maus, U., & Dimai, H. (2023). Epidemiologie der Osteoporose. Osteologie, 32(02), 88-91.
- Shevroja, E., Reginster, J. Y., Lamy, O., Al-Daghri, N., Chandran, M., Demoux-Baiada, A. L., ... & Harvey, N. C. (2023). Update on the clinical use of trabecular bone score (TBS) in the management of osteoporosis: results of an expert group meeting organized by the European Society for Clinical and Economic Aspects of Osteoporosis, Osteoarthritis and Musculoskeletal Diseases (ESCEO), and the International Osteoporosis Foundation (IOF) under the auspices of WHO Collaborating Center for Epidemiology of Musculoskeletal Health and Aging. Osteoporosis International, 34(9), 1501-1529.
- Stumpf, U., & Schmidmaier, R. (2024). Sekundäre Frakturprävention/Update Leitlinie Osteoporose 2023 des Dachverbandes Osteologie. Die Unfallchirurgie, 127(4), 283-289.
- Wang, L. T., Chen, L. R., & Chen, K. H. (2023). Hormone-related and drug-induced osteoporosis: a cellular and molecular overview. International Journal of Molecular Sciences, 24(6), 5814.