- Schulterprothesen: Was leisten sie?
- Wann implantiert der Spezialist eine Schulterprothese?
- Welche Prothesenmodelle gibt es?
- Wie operiert der Spezialist die Schulterprothese?
- Rehabilitation und Sport mit Schulterprothese
- Häufig gestellte Patientenfragen zur Schulterprothese an PD Dr. med. habil. Bastian Marquaß von der Gelenk-Klinik
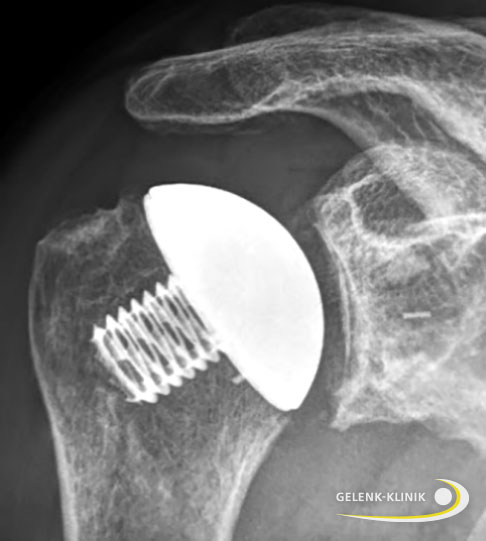 Röntgenbild einer Schulterprothese: Kappenprothese mit Pfannenersatz aus Kunststoff. Dabei bleibt die ursprüngliche Anatomie erhalten, die verschlissenen Gelenkflächen werden sowohl auf Seite des Oberarmkopfes (Humeruskopf) als auch auch an der Pfanne ersetzt. Sehnen und Bänder bleiben erhalten. © Gelenk-Klinik
Röntgenbild einer Schulterprothese: Kappenprothese mit Pfannenersatz aus Kunststoff. Dabei bleibt die ursprüngliche Anatomie erhalten, die verschlissenen Gelenkflächen werden sowohl auf Seite des Oberarmkopfes (Humeruskopf) als auch auch an der Pfanne ersetzt. Sehnen und Bänder bleiben erhalten. © Gelenk-Klinik
Die Schulterprothese ersetzt geschädigte Gelenkflächen im Schultergelenk (Glenohumeralgelenk).
Die Auswahl des Prothesenmodells - Totalendoprothese (TEP) oder Teilprothese (Hemiprothese) - richtet sich nach Ausmaß und Ort der Schädigung im Bereich von Schulter und Rotatorenmanschette. Bei Totalendoprothesen erneuert der Gelenkersatz beide Gelenkpartner, den Oberarmkopf (Caput humeri) und die Gelenkpfanne (Glenoid). Die Teilprothese ersetzt nur den Kopf des Schultergelenks.
Bei fortgeschrittener Schulterarthrose (Omarthrose) mit starken Schmerzen im Schultergelenk verbessert der künstliche Gelenkersatz die Schmerzsymptomatik und stellt die häufig eingeschränkte Beweglichkeit des Gelenkes wieder her. Die Implantation einer Schulterprothese ist ein chirurgischer Eingriff und wird von den Schulterspezialisten der Gelenk-Klinik durchgeführt. Der Gelenkersatz kommt in Frage, wenn konservative und gelenkerhaltende chirurgische Behandlungen am Schultergelenk erfolglos waren.
Schulterprothesen: Was leisten sie?
Die Schulter ist das beweglichste Gelenk im menschlichen Körper. Schmerzende Bewegungen im Schulterbereich durch Schulterarthrose oder chronische Risse der Rotatorenmanschette (Cuff-Arthropathie) können die Lebensqualität und Selbstständigkeit der Betroffenen massiv einschränken. In diesen Fällen kann die Implantation einer Schulterprothese sinnvoll sein, um den Betroffenen zu weitgehender Schmerzfreiheit zu verhelfen.
Zusätzlich kommt es beim Einsatz eines künstlichen Schultergelenks zu einer Verbesserung der Gelenkbeweglichkeit, da der Schulterspezialist im Rahmen der Operation mechanisch störende Kapselverdickungen und Knochenanbauten (Osteophyten) entfernt.
Ursachen für eine fortgeschrittenen Arthrose der Schulter
- Instabilität des Schultergelenks durch Schulterluxation (Verrenkung des Schultergelenks)
- Bruch des Oberarmkopfes mit Stufen im Gelenkbereich (Headsplitfraktur)
- Nekrose (Absterben von Knochen) des Oberarmkopfes
- Rheumatische Erkrankungen (Chronische Polyarthritis)
- Schwere Gelenkinfektionen der Schulter (Omarthritis)
- Irreparable Schädigung der Sehnen des Schultergelenks (Riss der Rotatorenmanschette), welche das Schultergelenk zentrieren und den Oberarm bewegen.
- Knorpelabrieb durch übermäßige Belastung, z. B. durch Kraftsport
Wann implantiert der Spezialist eine Schulterprothese?
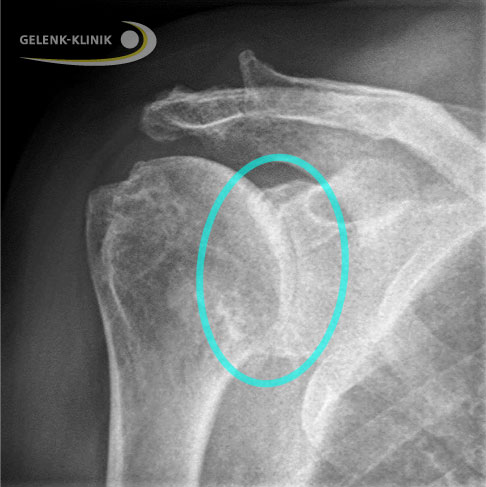 Die Zerstörung der Gelenkfläche der Schulter durch Verschleiß, Unfall oder Krankheit kann eine Schulterarthrose (Omarthrose) verursachen. Das Röntgenbild zeigt den vollständigen Verlust des Gelenkspalts (Markierung). © Gelenk-Klinik
Die Zerstörung der Gelenkfläche der Schulter durch Verschleiß, Unfall oder Krankheit kann eine Schulterarthrose (Omarthrose) verursachen. Das Röntgenbild zeigt den vollständigen Verlust des Gelenkspalts (Markierung). © Gelenk-Klinik
Die Implantation einer Schulterprothese ist sinnvoll, wenn der Gelenkverschleiß (Schulterarthrose) oder die Schädigung des Schultergelenks so weit fortgeschritten sind, dass konservative Therapien und gelenkerhaltende Operationen der Schulter erfolglos bleiben. Vor allem der Leidensdruck der Betroffenen durch die chronischen Schulterschmerzen und die zunehmende Einsteifung des Schultergelenks sind wichtige Indikatoren für den richtigen Operationszeitpunkt.
Der Bewegungsumfang der Schulterprothese wird durch die umliegenden Muskeln und Sehnen bestimmt. Verkürzte Sehnen oder eine versteifte Gelenkkapsel können die Beweglichkeit nach dem Einbau des Kunstgelenks einschränken. Wenn die Muskeln und Sehnen der Schulter bereits versteift und zurückgebildet sind, wird es für die Betroffenen wesentlich schwieriger, nach dem Einsatz der Schulterprothese ein optimales Ergebnis mit guter Bewegungskoordination zu erlangen.
Welche Prothesenmodelle gibt es?
Totalendoprothesen ersetzen sowohl die Gelenkpfanne als auch den Oberarmkopf der Schulter. Die künstliche Gelenkfläche des Oberarmkopfes besteht aus Metall, die geschädigte Pfanne wird durch einen Kunststoffeinsatz aus Polyethylen ersetzt.
Bei der Auswahl der Schulterprothese richtet sich der Spezialist nicht nur nach dem Ausmaß der Gelenkschädigung. Eine ebenso große Rolle spielen die Intaktheit der Sehnen der Rotatorenmanschette sowie das Alter des Patienten. Sind die Sehnen der Rotatorenmanschette intakt, kann der Schulterspezialist eine knochensparende Kappenprothese als reinen Oberflächenersatz implantieren. Sind die Sehnen der Rotatorenmanschette durch den Arthroseprozess geschädigt, steht dem Spezialisten bei intaktem Deltamuskel die inverse Schulterprothese zur Verfügung.
Die verschiedenen Modelle der Totalendoprothesen unterscheiden sich in ihrer Art und Funktion so stark, dass es schwierig ist, allgemein über „die Schulterprothese“ zu sprechen. Die Lebensdauer der Schulterprothesen liegt abhängig vom Modell und dem Grad der Gelenkschädigung bei durchschnittlich 10 Jahren und länger.
Folgende Modelle für Schulterprothesen gibt es:
- Kappenprothese der Schulter
- Schaftverankerte Schulterprothese
- Inverse Schulterprothese
- Hemiprothese der Schulter
- Modulare Schulterprothese mit patientenspezifischen Positionierungsinstrumenten (PSI)
Kappenprothese der Schulter
Jüngere Patienten leiden häufig an schwerer Schulterarthrose bei intakten Sehnen der Rotatorenmanschette. Der Schulterspezialist bespricht mit diesen Patienten zunächst eine minimalinvasive Operation (CAM-Verfahren: Comprehensive Arthroscopic Management) zur Entfernung von Knochenspornen (Osteophyten), freien Gelenkkörpern (Loose bodys) und Knorpeltherapie. Ist dieser arthroskopische Eingriff nicht erfolgreich oder besteht prinzipiell die Indikation für einen Oberflächenersatz im Schultergelenk, empfiehlt der Spezialist dem Patienten den künstlichen Gelenkersatz durch eine Kappenprothese.
Diese knochensparende Technik erhält die Knochensubstanz im Oberarmknochen und ermöglicht auch bei einem notwendigen Prothesenwechsel (Revision) eine feste Verankerung des neuen Implantats im Knochen. Der Schulterspezialist berücksichtigt dies bei der Wahl des Prothesenmodells bei relativ jungen Patienten.
Die Sehnen und die grundlegende Anatomie des ursprünglichen Gelenks werden bei der Operation einer Kappenprothese beibehalten. Der Spezialist ersetzt nur die zerstörten Gelenkflächen, indem er am Oberarmkopf eine metallische Kappe aufsetzt. Die abgenutzte Pfanne erneuert er durch ein Polyethylen-Inlay. Gleichzeitig entfernt der Operateur störende Knochenanbauten, damit die Metallkappe optimal auf dem Polyethylen-Inlay gleiten kann. Der Halbkugel-ähnliche Charakter der Kappe ermöglicht den Betroffenen einen hohen Bewegungsumfang.
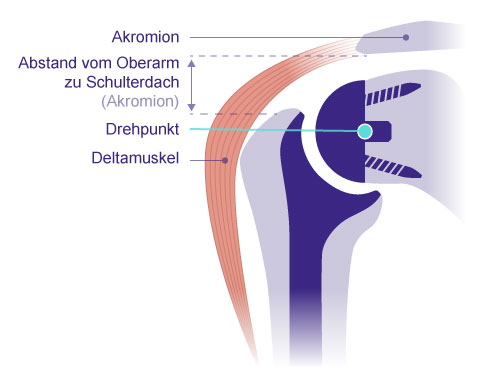
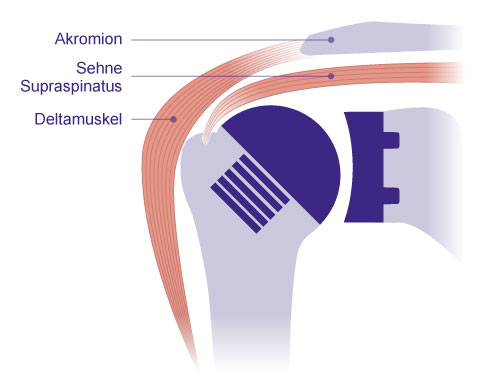 Schematische Darstellung einer Kappenprothese. Sie besteht aus zwei Komponenten: einer zementfrei fixierten Hohlschraube im Oberarmkopf und einer Pfannenkomponente aus Kunststoff. Die Sehne des Musculus supraspinatus und der Deltamuskel werden in ihrer anatomischen Lage nicht verändert. Der Drehpunkt des Schultergelenks bleibt wie der Abstand zwischen Oberarm und Schulterdach (Akromion) unverändert. © Gelenk-Klinik
Schematische Darstellung einer Kappenprothese. Sie besteht aus zwei Komponenten: einer zementfrei fixierten Hohlschraube im Oberarmkopf und einer Pfannenkomponente aus Kunststoff. Die Sehne des Musculus supraspinatus und der Deltamuskel werden in ihrer anatomischen Lage nicht verändert. Der Drehpunkt des Schultergelenks bleibt wie der Abstand zwischen Oberarm und Schulterdach (Akromion) unverändert. © Gelenk-Klinik
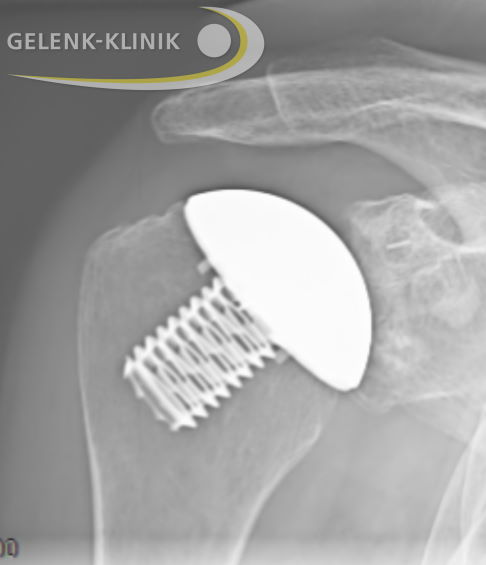 Knochensparender Ersatz der Gelenkflächen von Oberarmkopf und Gelenkpfanne mithilfe einer Kappenprothese. Dieses Modell der Schulterprothese erhält die ursprüngliche Anatomie der Schulter. Die Glenoidkomponente aus Kunststoff ist im Röntgen kaum sichtbar. © Gelenk-Klinik
Knochensparender Ersatz der Gelenkflächen von Oberarmkopf und Gelenkpfanne mithilfe einer Kappenprothese. Dieses Modell der Schulterprothese erhält die ursprüngliche Anatomie der Schulter. Die Glenoidkomponente aus Kunststoff ist im Röntgen kaum sichtbar. © Gelenk-Klinik
Schaftverankerte Schulterprothese
Die sogenannte Schaftprothese ersetzt im Gegensatz zur Kappenprothese nicht nur den geschädigten Gelenkkopf. Zusätzlich verankert der Schulterspezialist das Modell mit einem Prothesenstiel im Knochen zementfrei oder zementiert.
Schaftprothesen sind weniger knochenschonend als Kappenprothesen, da der Operateur zur Implantation den Oberarmschaft öffnet und Anteile des Oberarmknochens entfernt. Die Indikation zu dieser Art des Gelenkersatzes ist selten und am ehesten im Rahmen der Erstversorgung von Trümmerbrüchen des Oberarmkopfes zu sehen.
Inverse Schulterprothese
Insbesondere Verschleiß des Schultergelenks durch ausgedehnte Verletzungen und Knochenbrüche (sekundäre Omarthrose) mit chronischen Verletzungen der Sehnen der Rotatorenmanschette macht den Gelenkersatz mit einer inversen Schulterprothese notwendig. Sind die Sehnen der Rotatorenmanschette schwer geschädigt, tritt der Oberarmkopf nach oben unter das Schulterdach (Akromion). Das Schultergelenk ist durch den Verlust der intakten Supraspinatussehne nicht mehr in der Gelenkpfanne zentriert.
Die inverse Schulterprothese bietet neben der fast schmerzfreien Beweglichkeit des Schultergelenks auch eine ausreichende Stabilität, die sonst aufgrund der geschädigten Rotatorenmanschette nicht mehr gegeben ist. Nur der Gelenkersatz durch eine inverse Schulterprothese ermöglicht die dauerhafte Zentrierung von Gelenkkopf und Pfanne.
Wie funktioniert die inverse Schulterprothese?
Dieses Prothesenmodell kehrt das biomechanische Prinzip des Schultergelenks um und vertauscht die anatomische Lage der beiden Gelenkpartner: Die dem Oberarmkopf ähnliche metallische Halbkugel wird an der Gelenkpfanne befestigt, die künstliche Pfanne wird an den Oberarmkopf angebracht.
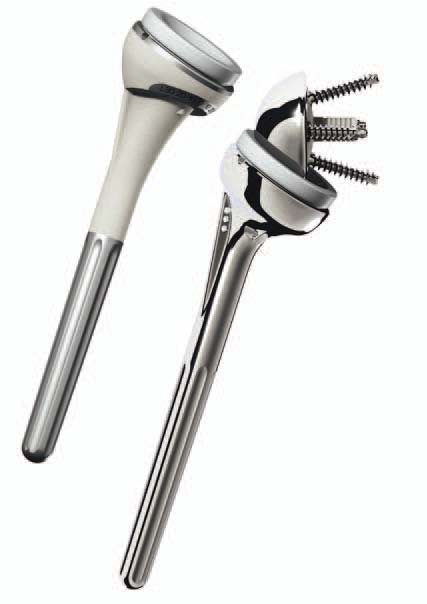 Die inverse Schulterprothese verfügt über einen kugelförmigen Gelenkpartner an der Gelenkpfanne (Glenoid) des Schulterblatts und über eine künstliche Gelenkpfanne am Oberarmkopf (Humeruskopf). © Depuy-Synthes
Die inverse Schulterprothese verfügt über einen kugelförmigen Gelenkpartner an der Gelenkpfanne (Glenoid) des Schulterblatts und über eine künstliche Gelenkpfanne am Oberarmkopf (Humeruskopf). © Depuy-Synthes
Durch diese umgekehrte (inverse) Anordnung kommt es zu einer Verschiebung des Drehpunktes im Schultergelenk: Das Drehzentrums des Gelenkes verschiebt sich zur Körpermitte und nach unten. Der Abstand zwischen Oberarmkopf und Schulterdach wird dadurch vergrößert. Der Deltamuskel wird vorgespannt und kann die Funktion der Sehnen der Rotatorenmanschette teilweise übernehmen. Die Betroffenen sind so in der Lage, den Arm anzuheben.
Vorteile und Grenzen der inversen Schulterprothese
Die inverse Schulterprothese kompensiert den Verlust der geschädigten Sehnen der Rotatorenmanschette für Seitbewegungen (Abduktion). Rotationsbewegungen können stark eingeschränkt sein, z. B. setzt das Greifen an den Rücken eine Innenrotation voraus und kann von den Betroffenen nach dem Protheseneinsatz eventuell nur noch begrenzt durchgeführt werden.
Die Beweglichkeit für Seitbewegungen der inversen Schulterprothese ist aus biomechanischen Gründen etwas schlechter als bei anderen Prothesenmodellen. Die großen Vorteile dieses Prothesentyps für die Patienten bestehen in der Verringerung ihrer Schulterschmerzen bei gut ausreichender Beweglichkeit im Alltag. Generell eignet sich die inverse Schulterprothese für ältere Patienten oder für Implantatrevisionen nach dem Versagen anderer Prothesenmodelle.
 Schematische Darstellung einer inversen Schulterprothese. Sie vertauscht Gelenkpfanne und Gelenkkopf miteinander. Dadurch verschiebt sich der Drehpunkt des Gelenks zur Körpermitte und nach unten (caudal). Der Abstand zwischen Oberarmkopf und Schulterdach vergrößert sich. Der Deltamuskel ermöglicht den Betroffenen, den Arm anzuheben. © Gelenk-Klinik
Schematische Darstellung einer inversen Schulterprothese. Sie vertauscht Gelenkpfanne und Gelenkkopf miteinander. Dadurch verschiebt sich der Drehpunkt des Gelenks zur Körpermitte und nach unten (caudal). Der Abstand zwischen Oberarmkopf und Schulterdach vergrößert sich. Der Deltamuskel ermöglicht den Betroffenen, den Arm anzuheben. © Gelenk-Klinik
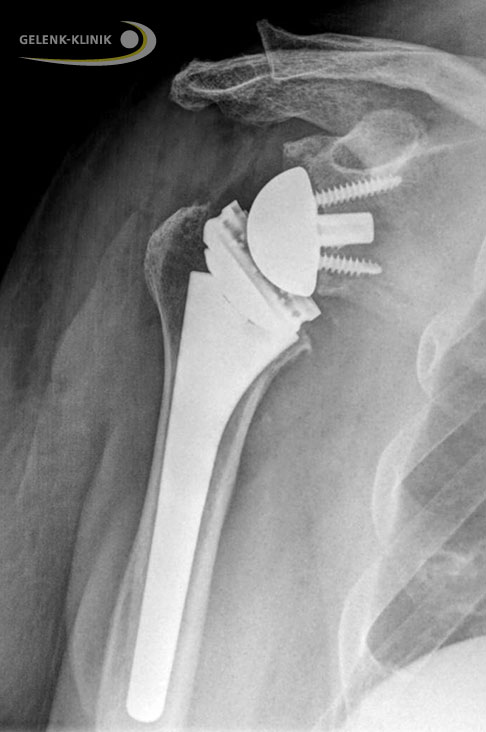 Röntgenbild einer inversen Schulterprothese. © Gelenk-Klinik
Röntgenbild einer inversen Schulterprothese. © Gelenk-Klinik
Hemiprothese der Schulter
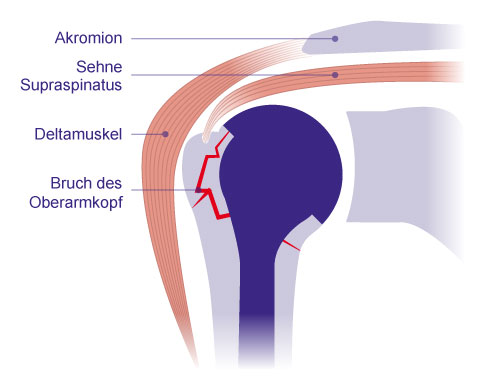 Schematische Darstellung einer Hemiprothese der Schulter. Die Hemiprothese wird zunehmend seltener eingesetzt und ersetzt lediglich die Gelenkfläche des Oberarmkopfes. Bei einem gebrochenen Oberarmkopf erfolgt die Verankerung der Prothese im Schaft (Frakturprothese). Entscheidend für den Erfolg und die spätere Schulterbeweglichkeit ist das Einheilen der Bruchfragmente mit den daran befindlichen Sehnenansätzen an der Prothese. © Gelenk-Klinik
Schematische Darstellung einer Hemiprothese der Schulter. Die Hemiprothese wird zunehmend seltener eingesetzt und ersetzt lediglich die Gelenkfläche des Oberarmkopfes. Bei einem gebrochenen Oberarmkopf erfolgt die Verankerung der Prothese im Schaft (Frakturprothese). Entscheidend für den Erfolg und die spätere Schulterbeweglichkeit ist das Einheilen der Bruchfragmente mit den daran befindlichen Sehnenansätzen an der Prothese. © Gelenk-Klinik
Die Hemiprothese der Schulter ersetzt die Gelenkfläche des Oberarmkopfes, die Schulterpfanne bleibt erhalten und wird nicht ersetzt.
Eine Hemiprothese verwendet der Schulterspezialist bei fokalen Knorpelschäden am Oberarmkopf oder als im Knochenschaft verankerte Variante bei komplexen Oberarmkopfbrüchen. In diesen Fällen bezeichnet man sie als “Frakturprothese”.
Die spätere Schulterfunktion ist in erheblichem Maß abhängig vom Anwachsen des Knochens und den daran befindlichen Sehnen der Rotatorenmanschette an die Schulterprothese. Die Heilungsergebnisse sind sehr unterschiedlich. Bei jungen Patienten mit komplexen Bruchformen des Oberarmkopfes empfiehlt der Schulterspezialist deshalb zunächst die operative Rekonstruktion des Oberarmkopfbruchs. Nach Abheilung des Bruchs und Einheilung der Sehnenansätze kann er gegebenenfalls die geschädigte Gelenkfläche des Oberarmkopfes durch eine Kappenprothese ersetzen.
Modulare Prothese mit patientenspezifischen Positionierungsinstrumenten (PSI)
Bei schwerem Arthroseverlauf reibt sich zunächst der Gelenkknorpel und später der darunterliegende Knochen im hinteren Pfannenbereich ab. Die Knochendefekte erschweren die Orientierung für den Spezialisten während der Operation und verhindern die stabile Verankerung der Prothese.
Die Fehlpositionierung der künstlichen Schulterpfanne ist eine Hauptursache für das Langzeitversagen von Schulterprothesen. Auch Knochenveränderungen wie Zystenbildung oder Knochennekrosen (Absterben von Knochen) verhindern, dass Schulterprothesen stabil in den Oberarmknochen oder die Pfanne einwachsen können. Der Schulterspezialist führt vor der Operation eine bildgebende Diagnostik mittels Computertomographie (CT) oder Magnetresonanztomographie (MRT) durch, um die Qualität der Knochensubstanz beurteilen zu können. Bei einer relevanten Knochenveränderung kann er bei modularen Prothesen eine dreidimensionale Analyse des Gelenks durchführen und den Einbau der Schulterprothese vor der Operation simulieren und planen.
Um die Genauigkeit dieser Eingriffe zu verbessern, setzt der Spezialist in diesem Verfahren patientenspezifische Instrumentierungshilfen (PSI) ein. Die Planung und Herstellung der Instrumente erfolgt nach den Resultaten der durchgeführten Bildgebung.
Wie operiert der Spezialist die Schulterprothese?
Die Schulterprothese setzt eine ausreichend stabile knöcherne Oberfläche im Schultergelenk voraus. Sind diese Oberflächen durch eine Aufweichung des Knochens aufgrund von Durchblutungsstörungen (Osteonekrose) oder eine starke Verringerung der Knochendichte (Osteoporose) instabil, kann der Spezialist die Schulterprothese nicht haltbar operieren. Auch akute oder vorausgegangene bakterielle Infektionen des Schultergelenks sind Kontraindikationen für den erfolgreichen Einsatz der Prothese. Vor der Operation müssen die Betroffenen eine Infektion zwingend sanieren lassen. Sonst können sich an den künstlichen Oberflächen des Gelenkersatzes Erreger ansiedeln und zu einer chronischen Infektion auf der metallischen Prothesenoberfläche führen. Im Zweifelsfall führt der Spezialist eine Gewebeuntersuchung durch, um eine chronische Infektion auszuschließen.
Ebenso nachteilig wirken sich Verletzungen des Achselnervs (Nervus axillaris) auf eine Schulterprothese aus. Der Achselnerv stimuliert den Deltamuskel. Ist der Nerv z. B. durch eine vorausgegangene Operation oder nach einem Bruch des Oberarmkopfes verletzt, kann der Patient seinen Arm nicht seitlich anheben. Auch Hebebewegungen des Arms nach vorn und nach hinten und Rotationsbewegungen nach innen und außen sind deutlich erschwert. Gerade im Fall der inversen Schulterprothese führt dies zu gravierenden Einschränkung der Schulterbeweglichkeit nach Einsatz der Prothese.
Kontraindikationen für eine Schulterprothese
- Akute oder chronische bakterielle Infektionen des Schultergelenks,
- Verletzungen des Nervus axillaris,
- abgestorbenes Knochengewebe (Osteonekrose),
- stark verringerte Knochendichte (Osteoporose).
Die Schulter sollte so gut wie möglich trainiert sein. Je besser Stoffwechsel und Trainingszustand der Schultermuskulatur sind, umso erfolgreicher gelingt der Start in die Rehabilitation. Wir raten unseren Patienten, ihren Körper durch eine nährstoff- und mineralstoffreiche Ernährung auf den Heilungsprozess nach der Operation vorzubereiten. Hinweise zu einer operationsgerechten Ernährung und heilungsfördernder Nahrungsergänzung erhalten Betroffene von ihrem behandelnden Orthopäden vor der Prothesenoperation.
Ablauf der Operation der Schulterprothese
- Die Operation erfolgt in der Regel in Vollnarkose. In Ausnahmefällen sind Teilnarkosen nach Absprache mit dem Narkosearzt möglich.
- Die Operation dauert je nach Prothesenmodell und Ausmaß der Gelenkschädigung zwischen ein und zwei Stunden.
- Der Schulterspezialist eröffnet den Bereich unterhalb des Deltamuskels. Der Muskel bildet die seitliche Kontur der Schulter und bedeckt das Gelenk. Der Deltamuskel wird nach dem Hautschnitt beiseite geschoben oder je nach Zugang entlang seines Faserverlaufs geteilt.
- Beim häufigen vorderen Zugang wird die Sehne des Musculus subscapularis abgelöst, um das Schultergelenk freizulegen. Diese Sehne ist Teil der Rotatorenmanschette und wird nach der Implantation des Kunstgelenks wieder am Knochen befestigt.
- Der Oberarmkopf wird für die Befestigung einer Kappenprothese geglättet. Benötigt der Patient eine gestielte Prothese, bereitet der Spezialist zusätzlich der Markraum des Oberarms zur Aufnahme des Prothesenschaftes vor.
- Anhand der Knochenqualität wählt der Operateur eine zementierte oder einwachsende Befestigung der Prothese.
- Je nach Prothesenmodell erfolgt dann die Präparation der Gelenkpfanne. der Operateur legt die endgültige Prothesengröße fest und setzt die anatomisch passende Prothese ein.
- Die zu Beginn abgelöste Sehne der Rotatorenmanschette wird wieder befestigt. Die Muskeln unterstützten das Kunstgelenk in der Schulter ähnlich wie zuvor das natürliche Gelenk.
- Während der ersten Tage nach der Operation sorgen Drainageschläuche für den Abfluss von Wundflüssigkeit.
- Die Schmerzen nach der Prothesenoperation sind durch die Plexusanästhesie vor dem Eingriff erfahrungsgemäß recht gering. Bei Bedarf erhalten die Patienten eine orale Schmerzmedikation.
Wie andere Gelenke auch, kann die Schulter durch eine Versteifungsoperation (Arthrodese) stabilisiert werden. Die Schulterversteifung zieht der Orthopäde nur dann in Betracht, wenn die Muskeln der Rotatorenmanschette komplett gelähmt sind. Ebenso kann sie bei chronischen Infektionen eine Rolle spielen.
Die Schulterversteifung hat gegenüber der zuverlässigen und medizinisch erfolgreichen Schulterprothese in den letzten Jahren stark an Bedeutung verloren.
Rehabilitation und Sport nach Operation der Schulterprothese
Um eine optimale Heilung der Muskulatur zu erreichen, sollen die Patienten den betroffenen Arm nach der Operation für wenige Wochen regelmäßig in einer ruhigstellenden Schaumstoffschiene (Orthese) oder einem Schulterkissen lagern. Ebenso wichtig ist die physiotherapeutisch angeleitete frühe Beübung des operierten Schultergelenks, um Bewegungseinschränkungen zu vermeiden.
Frühe Mobilisierung am 1. Tag nach Operation der Schulterprothese
Ab dem ersten Tag nach der Operation leiten Physiotherapeuten die Patienten zu krankengymnastischen Übungen an, um eine Einsteifung der Schulter zu vermeiden.
Zusätzlich führt der Patient bereits in den ersten Tagen isometrische Übungen zur Kräftigung der Muskulatur durch. Zwischen den Therapiesitzungen schützt eine Armschlinge die Schulter.
Falls der Operateur die Subscapularissehne refixiert hat, dürfen die Betroffenen Drehbewegungen im Schultergelenk in den ersten 6 Wochen nach Operation nur eingeschränkt durchführen.
Intensiveres Üben und erstes Krafttraining gegen Widerstände beginnen die Patienten 2 Monate nach der Operation der Schulterprothese. In Einzelfällen unterstützen die Physiotherapeuten das Training durch geeignete Motorschienen (Schulterstuhl).
Stationäre oder ambulante Reha nach Operation der Schulterprothese
Je nach Schweregrad der Schädigung des Schultergelenks steht den Patienten nach dem Klinikaufenthalt eine Anschlussheilbehandlung zur Steigerung der Beweglichkeit und Alltagstauglichkeit in einer dafür vorgesehenen Reha-Klinik oder eine ambulante wohnortnahe Reha zu. Der Sozialdienst der Gelenk-Klinik bespricht und plant diese Phase des Heilungsprozesses bereits vor der Operation mit den Patienten.
Wann kann ich meine Schulter nach Prothesenoperation wieder bewegen?
Unsere Patienten erreichen durchschnittlich drei Monaten nach der Operation eine alltagstaugliche Beweglichkeit. In über 90% der Fälle und verglichen mit der Beweglichkeit vor der Implantation sind Überkopfarbeiten, Führen der Hand zum Mund und Körperpflege wie Kämmen und Zähne putzen wieder fast schmerzfrei möglich. Lasten bis ca. 5 kg können die Betroffenen ebenfalls wieder problemlos heben und tragen.
Welchen Sport kann ich mit Schulterprothese machen?
Nach der Operation ist ein langsamer Aufbau der sportlichen Belastung und die Wahl einer geeigneten sportlichen Aktivität nötig. Individuelle Schmerzgrenzen sollten unbedingt beachtet werden.
Empfehlenswerter Sport mit Schulterprothese
- Nordic Walking
- Joggen
- Skilanglauf
- Tanzen
- Wandern
- Schwimmen
- Radfahren (nicht Mountainbike)
Sportarten mit Sturzgefahr sollten die Patienten vermeiden. Günstige Bewegungen sind kontinuierlich und fließend. Schulterfreundliche Sportarten sind beispielsweise Schwimmen, Wandern, Tanzen, Nordic Walking und Joggen. Ungünstige Bewegungen sind ruckartig und von plötzlichen Belastungsspitzen begleitet. Dazu gehören Fußball, Tennis, und die meisten Ballsportarten.
Häufige Patientenfragen zur Schulterprothese an PD Dr. med. habil. Bastian Marquaß von der Gelenk-Klinik
Wann brauche ich eine Schulterprothese?
Der Einsatz einer Schulterprothese ist sinnvoll, wenn Ihre Beweglichkeit durch die Schädigung des Schultergelenks sehr eingeschränkt ist und Sie starke Schmerzen haben. Meist ist dies der Zeitpunkt, an dem konservative Therapien und gelenkerhaltende Operationen der Schulter nicht mehr helfen.
Warum brauche ich eine inverse Schulterprothese?
Ist Ihr Schultergelenk nicht nur von Verschleiß betroffen, sondern bestehen auch chronische Verletzungen der Sehnen der Rotatorenmanschette, wird der Schulterspezialist den Einsatz einer inversen Schulterprothese mit Ihnen besprechen. Die Inverse Schulterprothese kann den Funktionsverlust der Rotatorenmanschette für Seitwärtsbewegungen des Armes kompensieren.
Wie lange hält eine Schulterprothese?
Die unterschiedlichen Modelle der Schulterprothesen halten 10 Jahre und länger.
Wie lange bin ich krankgeschrieben nach Schulterprothese?
Die Länge der Arbeitsunfähigkeit nach Einsatz einer Schulterprothese richtet sich auch nach Ihrem Beruf. Bei schwerer körperliche Arbeit werden Sie bis zu 6 Monaten krankgeschrieben. Bürotätigkeiten können Sie in der Regel nach 6 Wochen wieder aufnehmen. Ihr behandelnder Schulterspezialist berät Sie diesbezüglich.
Wie lange habe ich Schmerzen nach Schulterprothese?
Direkt nach der Operation überwiegen die Wundschmerzen, die mit Schmerzmitteln gut behandelt werden können und meist nur ein paar Tage andauern.
Länger anhaltende Schmerzen entstehen bei Bewegung und Belastung des Schultergelenks, da sich die Muskeln und Sehnen an die neue Situation des Gelenks anpassen müssen. Diese sollten sechs Wochen nach der Operation abgeklungen sein.
Anhaltende Schmerzen sollten Sie von Ihrem Schulterspezialisten untersuchen lassen, um Probleme, die die Prothese selbst verursacht, rechtzeitig zu erkennen.
Wie soll ich nach Schulterprothese schlafen?
Am schonendsten ist die Rückenlage nach Operation einer Schulterprothese. In den ersten sechs Wochen nach der Operation sollten Sie nachts zum Schutz der Schulterprothese eine Schlinge tragen oder in einer ruhig stellenden Schaumstoffschiene lagern. So vermeiden Sie unkontrollierte Bewegungen im Schlaf die unter Umständen zur Schädigung und Schmerzverstärkung führen. Das Liegen auf der frisch operierten Schuler ist zwar schmerzhaft, aber es schadet dem Gelenk nicht.
Wie lange Reha nach Schulterprothese?
An Ihren stationären Krankenhausaufenthalt schließt sich in der Regel eine 3- bis 4-wöchige Reha an. Sie können die Reha von zu Hause aus oder stationär in einer Reha-Klinik durchführen.
Auch nach Abschluss der Reha-Maßnahmen sollten Sie die erlernten krankengymnastischen Bewegungs- und Kräftigungsübungen konsequent weiter trainieren. Nur das regelmäßige Training ermöglicht Ihnen eine gute Funktion Ihrer Schulter.
Wann kann ich nach Operation einer Schulterprothese wieder Autofahren?
In der Regel erreichen Sie durchschnittlich drei Monaten nach der Operation eine alltagstaugliche Beweglichkeit, vorher sollten Sie sich nicht selbst ans Steuer setzen, weil Ihr Arm nur eingeschränkt mobil und belastbar ist. Sie gefährden sich und andere Verkehrsteilnehmer. Überprüfen Sie vorher, ob Ihr operierter Arm kräftig und beweglich genug ist, um ein Fahrzeug zu führen und ob Sie sich dabei sicher fühlen.
Literaturangaben
- Ackland, D. C., Wu, W., Thomas, R., Patel, M., Page, R., Sangeux, M., & Richardson, M. (2019). Muscle and joint function after anatomic and reverse total shoulder arthroplasty using a modular shoulder prosthesis. Journal of Orthopaedic Research®, 37(9), 1988-2003.
- Gerber, C., Pennington, S. D., & Nyffeler, R. W. (2009). Reverse total shoulder arthroplasty. JAAOS-Journal of the American Academy of Orthopaedic Surgeons, 17(5), 284-295.
- Grammont, P. M., & Baulot, E. (1993). Delta shoulder prosthesis for rotator cuff rupture. Orthopedics, 16(1), 65-68.
- Gutiérrez, S., Greiwe, R. M., Frankle, M. A., Siegal, S., & Lee III, W. E. (2007). Biomechanical comparison of component position and hardware failure in the reverse shoulder prosthesis. Journal of shoulder and elbow surgery, 16(3), S9-S12.
- Hawi, N., Magosch, P., Tauber, M., Lichtenberg, S., & Habermeyer, P. (2017). Nine-year outcome after anatomic stemless shoulder prosthesis: clinical and radiologic results. Journal of Shoulder and Elbow Surgery, 26(9), 1609-1615.
- Jazayeri, R., & Kwon, Y. W. (2011). Evolution of the reverse total shoulder prosthesis. Bulletin of the NYU hospital for joint diseases, 69(1), 50-50.
- Kleim, B. D., Garving, C., & Brunner, U. H. (2021). RSA, TSA and PyC hemi-prostheses: comparing indications and clinical outcomes using a second-generation modular short-stem shoulder prosthesis. Archives of Orthopaedic and Trauma Surgery, 141(10), 1639-1648.
- Klein, M., Juschka, M., Hinkenjann, B., Scherger, B., & Ostermann, P. A. (2008). Treatment of comminuted fractures of the proximal humerus in elderly patients with the Delta III reverse shoulder prosthesis. Journal of orthopaedic trauma, 22(10), 698-704.
- Levy, J., Frankle, M., Mighell, M., & Pupello, D. (2007). The use of the reverse shoulder prosthesis for the treatment of failed hemiarthroplasty for proximal humeral fracture. JBJS, 89(2), 292-300.
- Mineo, G. V., Accetta, R., Franceschini, M., Dell'Acqua, G. P., Calori, G. M., & Meersseman, A. (2013). Management of shoulder periprosthetic fractures: our institutional experience and review of the literature. Injury, 44, S82-S85.
- Paladini, P., Collu, A., Campi, E., & Porcellini, G. (2005). The inverse prosthesis as a revision prosthesis in failures of shoulder hemiarthroplasty. La Chirurgia Degli Organi di Movimento, 90(1), 11-21.
- Romeo, A. A., Erickson, B. J., Costouros, J., Long, N., Klassen, J., Araghi, A., ... & Abboud, J. (2020). Eclipse stemless shoulder prosthesis vs. Univers II shoulder prosthesis: a multicenter, prospective randomized controlled trial. Journal of Shoulder and Elbow Surgery, 29(11), 2200-2212.
- Zou, Y., Yang, Y., Han, Q., Yang, K., Zhang, K., Wang, J., & Zou, Y. (2018). Novel exploration of customized 3D printed shoulder prosthesis in revision of total shoulder arthroplasty: a case report. Medicine, 97(47).