- Symptome bei Morbus Charcot-Marie-Tooth
- Krankheitsverlauf der CMT-Erkrankung
- Was ist die Ursache der Charcot-Marie-Tooth-Erkrankung?
- Diagnose der CMT-Krankheit
- Behandlung von Charcot-Marie-Tooth
- Krankengymnastik und Übungen bei Charcot-Marie-Tooth
- Häufig gestellte Fragen zu Charcot-Marie-Tooth an Dr. Thomas Schneider von der Gelenk-Klinik Freiburg
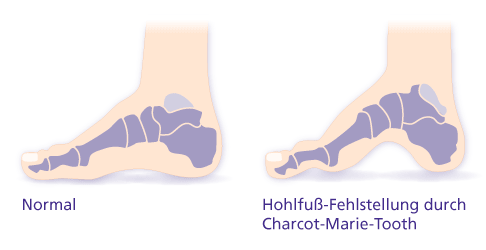 Eine häufig auftretende Fußfehlstellung bei Patienten mit Charcot-Marie-Tooth ist der Hohlfuß. © Gelenk-Klinik
Eine häufig auftretende Fußfehlstellung bei Patienten mit Charcot-Marie-Tooth ist der Hohlfuß. © Gelenk-Klinik
Die Charcot-Marie-Tooth-Erkrankung (auch hereditäre motorisch-sensible Neuropathie Typ 2) ist eine seltene genetisch bedingte Erkrankung des peripheren Nervensystems. Sie führt dazu, dass Nervenimpulse aus dem Gehirn nicht mehr bei den entsprechenden Muskeln ankommen. Die Folge ist ein Abbau der Muskulatur.
Synonyme und Begriffe:
- CMT-Erkrankung
- Charcot-Marie-Tooth-Hoffmann-Syndrom
- Morbus Charcot-Marie-Tooth
- hereditäre motorisch-sensible Neuropathie Typ 2
Erste Symptome können bereits im Kindesalter auftreten. Die Muskelschwäche beginnt in den Händen und Füßen und breitet sich dann zum Körper hin aus. Die Bewegungsfähigkeit der Betroffenen nimmt immer weiter ab. Zudem kann es zu Sensibilitätsstörungen, Schmerzen und Muskelkrämpfen kommen. Eine Heilung der Krankheit ist bis heute nicht möglich. In Deutschland sind etwa 30.000 Menschen von der Erkrankung betroffen.
Woher stammt die Bezeichnung der Charcot-Marie-Tooth-Erkrankung?
Die Erkrankung wurde 1886 von drei Ärzten unabhängig voneinander als eigenständige, vererbbare und neural bedingte (durch eine Nervenerkrankung hervorgerufene) Muskelatrophie erkannt und beschrieben. Deshalb wurde die Erkrankung nach allen drei Erstbeschreibern benannt. Es handelte sich dabei um die beiden französischen Neurologen Jean-Martin Charcot und Pierre Marie sowie um den britischen Neurologen Howard Henry Tooth.
Symptome bei Morbus Charcot-Marie-Tooth
Häufig sind die Füße von der Charcot-Marie-Tooth-Erkrankung betroffen. Eine zunehmende Gangstörung ist oftmals ein frühes Symptom. Klinisch zeigen die Unterschenkelmuskeln typische Veränderungen. Durch den Schwund der Muskulatur werden die Beine dünner. Die Atrophie (Muskelschwund) der fußnahen Muskeln am Unterschenkel führt zu einem relativ typischen Bild. Es entstehen sog. Storchenbeine, da die knienahen Muskeln normal ausgeprägt sind. Der Muskelabbau an den Unterschenkeln tritt oft beidseits symmetrisch auf.
Das typische Befallsmuster der Unterschenkel und Fußmuskeln ist wie folgt:
- die kleine sog. intrinsische (im Fuß lokalisierte) Fußmuskulatur
- die wadenbeinseitigen Muskeln, also die peronale Muskelgruppe
- der vordere Schienbeinmuskel (Musculus tibialis anterior)
- der Zehenstrecker (Musculus extensor digitorum longus)
- im weiteren Verlauf die restlichen Unterschenkelmuskeln
Neben den intrinsischen Fußmuskeln sind gerade in frühen Stadien die sensiblen und autonomen Nerven verstärkt befallen. Weitere Ausprägung von Hüftdysplasien, Skoliosen und ein Befall der Hände sind häufig kombiniert. Bei den Händen ist der Befall der kleinen Handmuskeln typisch.
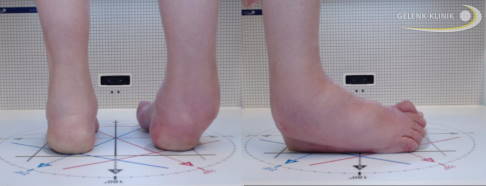 Klinisches Bild vor der OP: Die Fußform hat sich im Rahmen der Charcot-Marie-Tooth-Erkrankung deutlich verändert. © Gelenk-Klinik
Klinisches Bild vor der OP: Die Fußform hat sich im Rahmen der Charcot-Marie-Tooth-Erkrankung deutlich verändert. © Gelenk-Klinik
Eine Ganganalyse kann den Verlauf der Symptome aufzeigen
Auch durch eine zunehmende Schwächung und Lähmung entstehende Fehlbelastungen stehen neben dem klinischen Aussehen der Unterschenkel und Waden im Vordergrund. So resultieren sehr früh ausgleichende Muskelaktivitäten.
Solange die Zehenstrecker ausreichend kraftvoll sind, können diese Muskeln die Fußhebung zum Teil übernehmen. Diese Unterstützung kann der Orthopäde im Rahmen der Ganganalyse systematisch beurteilen und im Verlauf die Veränderung objektiv überprüfen. Dies ist gerade vor geplanten Operationen sehr wichtig, aber auch zur Verlaufskontrolle und zur objektiven Prüfung der Progression der Erkrankung.
Fehlstellung des Fersenbeins
Im Rahmen der Charcot-Marie-Tooth-Erkrankung tritt auch eine Standunsicherheit auf. Diese ist abhängig von der Fehlstellung der Ferse. Die Ferse steht durch die normale Funktion der Wade und der innen liegenden Beugesehnen und hinteren Schienbeinsehne bei einer Schwächung der äußeren und vorne liegenden Sehnen nach innen gekippt (Varusstellung). Diese Verkippung führt vermehrt zum Umknicken des Fußes. Die Standbasis-Fläche wird durch die Belastung auf dem Außenrand geringer. Dies reduziert die Beweglichkeit im oberen Sprunggelenk. Ursächlich sind die veränderten Zugverhältnisse, aber auch ein knöcherner Anschlag (Impingement) am vorderen Sprunggelenk durch die veränderte Fußform. Die Veränderungen sind durch die Schädigung der motorischen Nerven erklärbar.
Beteiligung sensorischer, autonomer und vegetativer Nerven
Zusätzlich sind aber auch die sensorischen und autonomen Nerven beteiligt. Die sensorischen Nervenanteile vermitteln die Gefühlswahrnehmung wie Schmerz, Temperatur, Druck oder Berührung, Vibrations- und Lageempfinden.
Auch die vegetativen Nervenanteile sind gestört. Betroffen sind alle die Durchblutung also Gefäßsteuerung regelnden Nerven ebenso wie die Talgdrüsen der Haut versorgenden Nervenanteile. Da alle in unterschiedlichem Maß bei der Charcot-Marie-Tooth-Erkrankung betroffen sein können, können in all diesen Bereichen Schädigungen und Einschränkungen auftreten. Häufig beobachten wir Symptome wie Druckstellen oder Hautschädigungen.
Welche Fußfehlstellung ist klassisch bei der Charcot-Marie-Tooth-Erkrankung?
Durch die typische Abfolge der Muskelschwächung entsteht am häufigsten ein Hohlfuß (Pes excavatus). Besonders typisch ist der sog. innere oder mediale Ballenhohlfuß. Er wirkt sich im weiteren Verlauf durch seine besondere Belastung im Vorfuß auch auf das Sprunggelenk und den Rückfuß aus.
 Klinisches Bild eines Ballenhohlfußes bei einem Jugendlichen mit einer CMT-Erkrankung: Hierbei wurde der linke nicht operierte Fuß dem korrigierten rechten gespiegelt gegenüber gestellt. Die veränderten Zugverhältnisse am linken Fuß zeigen die Überhöhung des Fußgewölbes und die Supination also Verdrehung des Fußes vor dem Sprunggelenk nach innen. Die Rückfußachse zeigt klinisch keine starke Verkippung. © Gelenk-Klinik
Klinisches Bild eines Ballenhohlfußes bei einem Jugendlichen mit einer CMT-Erkrankung: Hierbei wurde der linke nicht operierte Fuß dem korrigierten rechten gespiegelt gegenüber gestellt. Die veränderten Zugverhältnisse am linken Fuß zeigen die Überhöhung des Fußgewölbes und die Supination also Verdrehung des Fußes vor dem Sprunggelenk nach innen. Die Rückfußachse zeigt klinisch keine starke Verkippung. © Gelenk-Klinik
In der frühen Krankheitsphase ist der außen am Fuß ansetzende Musculus peroneus brevis, also der kurze Wadenbeinmuskel, betroffen. Dieser Muskel ist ein Antagonist (Gegenspieler) des hinteren Schienbeinmuskels. So resultiert aus der Schwäche des außen ansetzenden Muskels eine Fehlstellung mit vermehrtem Zug des Fußes nach innen. Diese Stellungsanpassung erfolgt im Gelenk vor dem oberen Sprunggelenk, also im Chopart-Gelenk. Der Fuß stellt sich hier von oben gesehen mehr nach innen ein (Supinationsstellung).
Bei dieser Schwächung kommt es auch zu einem Ungleichgewicht zwischen den beiden Wadenbeinmuskeln M. peroneus longus und brevis. Daher überwiegt bei der Schwächung des außen ansetzenden kurzen Wadenbeinmuskels (M. peroneus brevis) die Kraft des langen Wadenbeinmuskels (M. peroneus longus), der von außen unter dem Fuß hindurch unten, innen am Mittelfuß ansetzt. Dieses Ungleichgewicht führt zu einer vermehrten Senkung des ersten Mittelfußknochens. Der Fußaußenrand wird durch die mangelnde Muskelführung nicht mehr geführt und verliert die Kontrolle (Steilstellung des 1. Strahles).
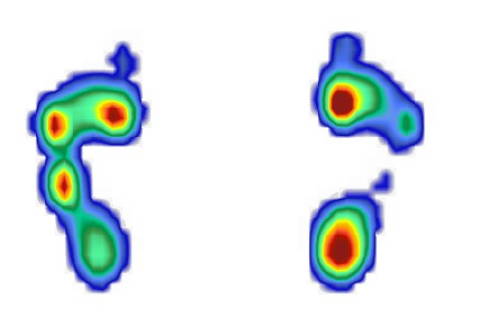 Fußdruckmessung eines Patienten mit lähmungsbedingter Hohlfußbildung bei Charcot-Marie-Tooth. © Gelenk-Klinik
Fußdruckmessung eines Patienten mit lähmungsbedingter Hohlfußbildung bei Charcot-Marie-Tooth. © Gelenk-Klinik
Die Veränderung der Muskelaktivität lässt sich auch in der Pedobarometrie (Fußdruckmessung) beobachten. Diese Messung auf einem mit sensiblen, geeichten Drucksensoren ausgestatteten Laufband ermöglicht die Bestimmung von Drücken beim Gehen auf dem Laufband. Die roten Bereiche sind Zonen mit hohem Druck. Die hier dargestellten Ergebnisse zeigen die Mittelwertdarstellungen beider Füße eines Patienten mit Charcot-Marie-Tooth-Erkrankung mit lähmungsbedingter Hohlfußbildung.
Rechts ist die Lähmung in einem früheren Stadium vorhanden. Hier finden wir durch die Überspannung des langen Wadenbeinmuskels noch eine deutliche Senkung des 1. Strahles mit Überdruck unter dem 1. Mittelfußknochen innen.
Zudem ist eine Fußhebung durch die Restfunktion der übrigen Muskeln vorhanden. Dies erkennt man an der Belastung auf der Ferse (roter Bereich). Links ist die Schädigung schon deutlich mehr ausgeprägt. Der Fuß ist bereits beim Gehen durch das Muskelungleichgewicht nach außen gekippt. Auf der Ferse findet keine Belastung beim Aufsetzen und Abrollen statt. Hier ist bereits der Vorfuß auf der Außenseite überlastet. Trotz deutlichem Hohlfuß ist auch eine Belastung der Fußmitte vorhanden. Dies ist durch die Kippung nach außen möglich. Die Pedobarometrie lässt hier auch eine Vergleichsmessung im Verlauf zu.
Zusätzlich lässt auch die Funktion des wichtigen Fußhebers (vorderer Schienbeinmuskel/M. tibialis anterior) frühzeitig nach. Daher überwiegen der Großzehenheber und der lange Wadenbeinmuskel.
Durch den Ausfall der kleinen Fußmuskeln und der Strecksehnen der Zehen bilden sich sehr häufig Krallenzehen als Zeichen des Muskelungleichgewichtes zwischen den kurzen Zehenbeugern und -streckern im Verhältnis zu den langen Zehenbeugern und -streckern.
Diese Ungleichgewichte in verschiedenen Muskelpartien und an verschiedenen Stellen des Fußes führen über die veränderte Bewegung zu typischen Fehlstellungen, die dann je nach Stadium der Erkrankung vorhanden sind.
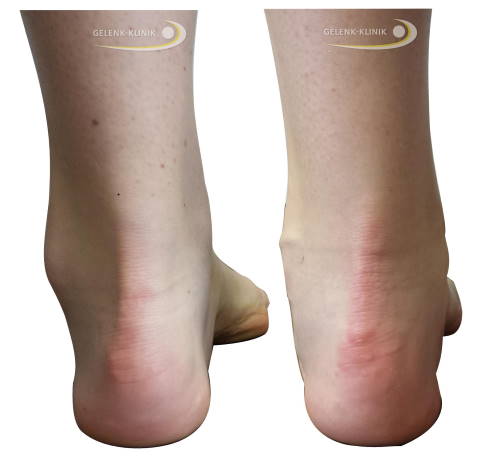
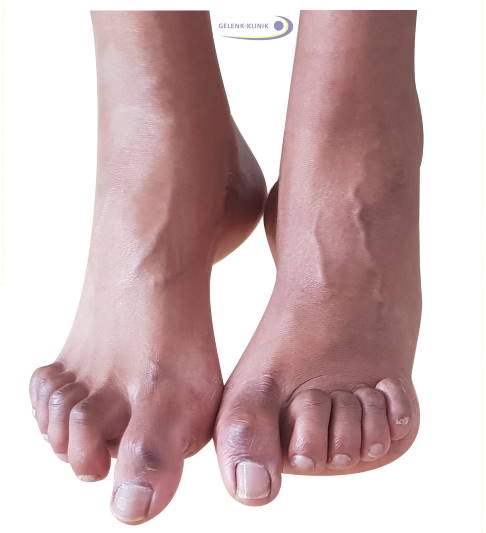 Untersuchung am hängenden Bein: Durch die permanente Beanspruchung der Muskeln entstehen diese Zehenfehlstellungen. © Gelenk-Klinik
Untersuchung am hängenden Bein: Durch die permanente Beanspruchung der Muskeln entstehen diese Zehenfehlstellungen. © Gelenk-Klinik
Krankheitsverlauf der CMT-Erkrankung
Bei der CMT-Erkrankung entstehen sehr individuelle Verläufe, die vor einer Therapie eingeschätzt werden müssen. Der Krankheitsverlauf ist abhängig von folgenden Faktoren:
- Krankheitsbeginn
- Geschwindigkeit der Ausbildung
- Ausmaß der Lähmungserscheinung
- Belastung des Fußes
- Ausprägung der Ausgleichsmechanismen
Zur Einschätzung des Krankheitsverlaufs sind eine Reihe von Untersuchungen sinnvoll. Je mehr Muskeln in kurzer Zeit ausfallen und je kürzer starke Ungleichgewichte vorhanden sind, desto geringer fallen prinzipiell die Fehlstellungen aus. Je besser die Ausgleichsmechanismen funktionieren, desto geringer wirkt sich die Erkrankung auf die benachbarten Regionen, also Rückfuß und Sprunggelenk, aus. Auch die Stellungsänderung der Beinachse ist hiervon abhängig.
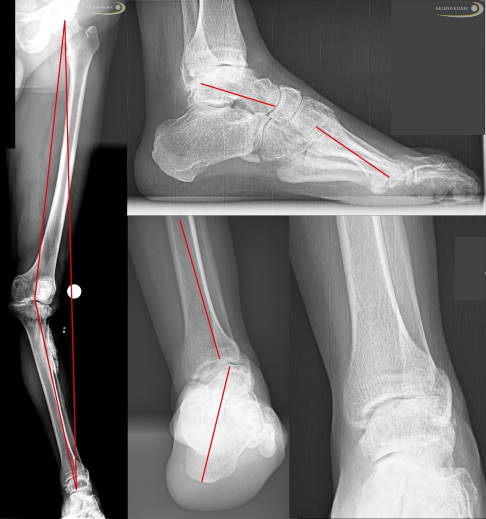 Eine Fehlstellung am Fuß aber auch eine Kniefehlstellung können sich gegenseitig durch die starke Belastung bedingen. Daher ist eine Betrachtung von Fehlstellungen am Fuß nur sinnvoll, wenn das gesamte Bein in die Beurteilung mit einfließt. © Gelenk-Klinik
Eine Fehlstellung am Fuß aber auch eine Kniefehlstellung können sich gegenseitig durch die starke Belastung bedingen. Daher ist eine Betrachtung von Fehlstellungen am Fuß nur sinnvoll, wenn das gesamte Bein in die Beurteilung mit einfließt. © Gelenk-Klinik
Das Wissen über die Entstehung der Fehlstellungen und über die Progression der Erkrankung sind wesentlich für jede Beratung. Für jede Therapieentscheidung erheben wir eine große Zahl an Parametern. Diese sollen eine möglichst gute Einschätzung des Verlaufes erreichen und damit ein sehr individuelles Behandlungsschema ermöglichen. Die Einschätzung erfolgt interdisziplinär zwischen Neurologen, Orthopäden, Fußchirurgen, teilweise auch Kniechirurgen und Physiotherapeuten.
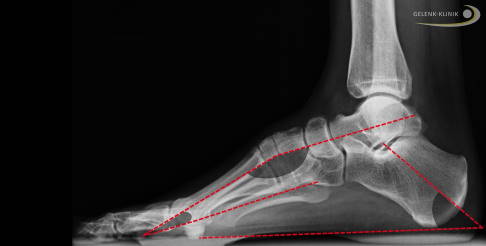 Röntgenbild eines Ballenhohlfußes mit eingezeichneten Achsen der Knochen. Gut zu erkennen ist, dass in der Mitte des Fußgewölbes kein Knochen Kontakt zum Boden hat. Es besteht also ein hohles Gewölbe. Diese Stellung ist durch die obere Achslinie dargestellt. Es resultiert ein Knick in dieser Achslinie durch eine Plantarflexion des 1. Strahles (Steilstellung). Das Fersenbein steht zum Boden ebenfalls steil. Die Zehen weisen im Stand keine Fehlstellung auf. © Gelenk-Klinik
Röntgenbild eines Ballenhohlfußes mit eingezeichneten Achsen der Knochen. Gut zu erkennen ist, dass in der Mitte des Fußgewölbes kein Knochen Kontakt zum Boden hat. Es besteht also ein hohles Gewölbe. Diese Stellung ist durch die obere Achslinie dargestellt. Es resultiert ein Knick in dieser Achslinie durch eine Plantarflexion des 1. Strahles (Steilstellung). Das Fersenbein steht zum Boden ebenfalls steil. Die Zehen weisen im Stand keine Fehlstellung auf. © Gelenk-Klinik
Fehlstellungen des Rückfußes
Die Charcot-Marie-Tooth-Erkrankung wirkt sich nicht nur auf den Fuß und auf die Zehen aus, sondern auch auf den Rückfuß. Die Auswirkungen auf den Rückfuß durch die veränderten Muskelzüge können teilweise gut kompensiert werden. Zum Teil entstehen durch die resultierende Fehlstellung – häufig in Kombination mit Verletzungen der Bänder – weitreichende Schädigungen des Sprunggelenkes. Die Fehlstellung wirkt sich dann auch auf das gesamte Bein aus. So können X-Beinachsen entstehen. Durch die Fehlstellung des Fußes resultiert häufig auch eine veränderte Rotation im Unterschenkel. Diese Auswirkungen können individuell sehr verschieden sein. Sie hängen sehr stark vom individuellen Befallsmuster ab. Die Prinzipien sind bei allen Patienten mit CMT-Erkrankungen ähnlich, aber nie gleich.
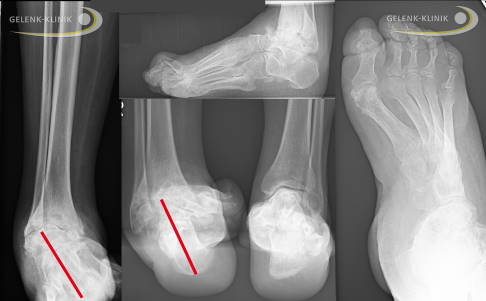
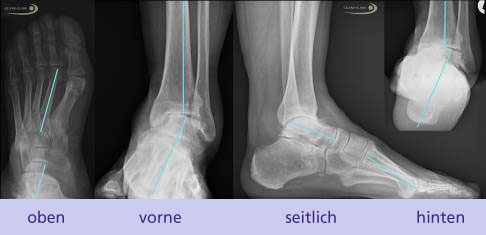 Röntgenbilder eines Patienten mit einem medialen Ballenhohlfuß mit Fehlstellung des Rückfußes (oben rechts). Sichtbar ist eine Varusverkippung des Fersenbeins mit Auswirkung auf die Stellung des Sprunggelenkes in der Sprunggelenksgabel zwischen Schien- und Wadenbein (2. Bild von links). Hier verkippt der Sprungbeinknochen (Talus) nach außen. Die Fehlstellung der Ferse bewirkt eine Arthroseentstehung auf der Innenseite im oberen Sprunggelenk. Es ist kein Gelenkspalt mehr sichtbar. © Gelenk-Klinik
Röntgenbilder eines Patienten mit einem medialen Ballenhohlfuß mit Fehlstellung des Rückfußes (oben rechts). Sichtbar ist eine Varusverkippung des Fersenbeins mit Auswirkung auf die Stellung des Sprunggelenkes in der Sprunggelenksgabel zwischen Schien- und Wadenbein (2. Bild von links). Hier verkippt der Sprungbeinknochen (Talus) nach außen. Die Fehlstellung der Ferse bewirkt eine Arthroseentstehung auf der Innenseite im oberen Sprunggelenk. Es ist kein Gelenkspalt mehr sichtbar. © Gelenk-Klinik
Was ist die Ursache der Charcot-Marie-Tooth-Erkrankung?
Charcot-Marie-Tooth ist eine erbliche Erkrankung, bei der eine Gen-Mutation des Chromosoms 17 für eine Nervenschädigung sorgt. Betroffen sind die impulsübertragenden Axone mit ihrer isolierenden Myelinschicht. Es kommt somit im Verlauf der Erkrankung zu einer Störung der Erregungsweiterleitung. Die Impulse erreichen die Muskeln nicht mehr vollständig, wodurch diese atrophieren (schwinden). Je weiter die Krankheit voranschreitet, desto weniger Impulse werden übertragen. Obwohl dieser Prozess bereits im Kindesalter beginnt, manifestieren sich die Symptome bei vielen Betroffenen erst im dritten Lebensjahrzehnt.
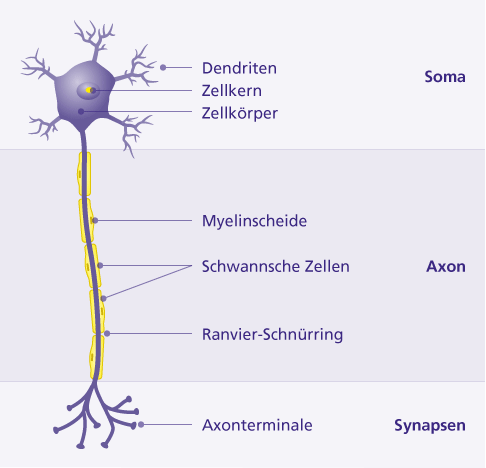 Die Myelinscheide dient als Isolationsschicht der Nervenzelle. Nur zwischen den einzelnen Myelinschichten, am sogenannten Ranvier-Schnürring, werden Aktionspotentiale aufgebaut. Die Aktionspotentiale springen also von Schnürring zu Schnürring, wodurch sich die Weiterleitungsgeschwindigkeit erheblich verkürzt. © Gelenk-Klinik
Die Myelinscheide dient als Isolationsschicht der Nervenzelle. Nur zwischen den einzelnen Myelinschichten, am sogenannten Ranvier-Schnürring, werden Aktionspotentiale aufgebaut. Die Aktionspotentiale springen also von Schnürring zu Schnürring, wodurch sich die Weiterleitungsgeschwindigkeit erheblich verkürzt. © Gelenk-Klinik
Diagnose der CMT-Krankheit
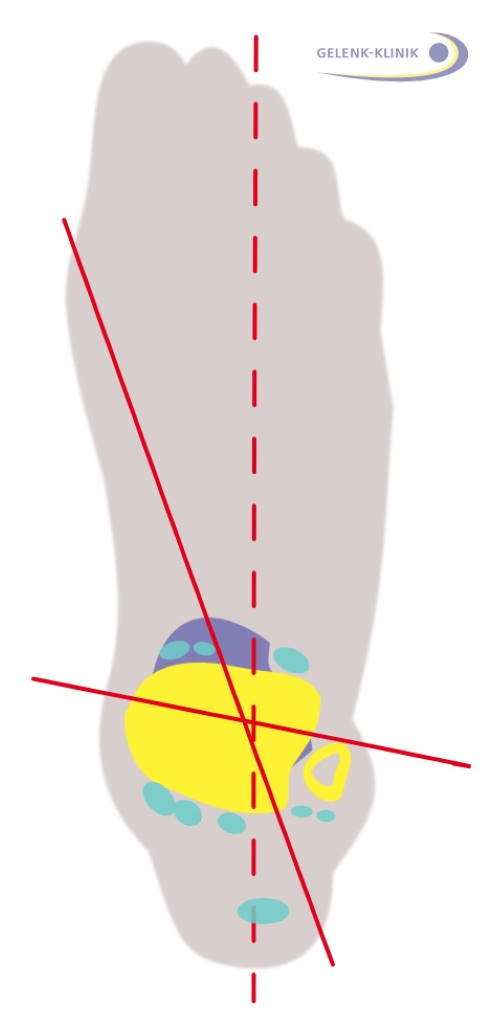 Das Schema zeigt die Bewegungsachsen am Fuß und Sprunggelenk als rote durchgezogene Achsen. Die quer verlaufende Achse ist die des oberen Sprunggelenkes. Die von vorne innen nach hinten außen verlaufende Achse ist die des unteren Sprunggelenkes. Die Lage der Sehnen in Neutralstellung des Fußes wurde türkis dargestellt. Je nach Lage der Sehnen zu den Bewegungsachsen haben die Muskeln unterschiedliche Funktionen auf den Fuß und damit auf die Bewegung, die bei Aktivität der Muskulatur resultiert. Die Veränderungen führen längerfristig zu Fehlstellungen des Fußes. © Gelenk-Klinik
Das Schema zeigt die Bewegungsachsen am Fuß und Sprunggelenk als rote durchgezogene Achsen. Die quer verlaufende Achse ist die des oberen Sprunggelenkes. Die von vorne innen nach hinten außen verlaufende Achse ist die des unteren Sprunggelenkes. Die Lage der Sehnen in Neutralstellung des Fußes wurde türkis dargestellt. Je nach Lage der Sehnen zu den Bewegungsachsen haben die Muskeln unterschiedliche Funktionen auf den Fuß und damit auf die Bewegung, die bei Aktivität der Muskulatur resultiert. Die Veränderungen führen längerfristig zu Fehlstellungen des Fußes. © Gelenk-Klinik
Die langsam entstehende Fußfehlstellung ist der Grund für die Vorstellung in unserer Sprechstunde. Bei Charcot-Marie-Tooth entwickeln sich zunehmende Störungen der Nerven. Die von den Nerven angesteuerten Muskeln werden daher nicht mehr ausreichend versorgt. Da es normal versorgte und vermindert angesprochene Muskeln gibt, resultiert ein Muskelungleichgewicht. Dies betrifft die Muskeln im Fuß selbst, aber auch die extrinsischen Muskeln. Diese Muskeln haben ihren Ursprung am Unterschenkel und setzen mit den Sehnen am Fuß an.
Je nach Lage der betroffenen Sehnen zu den Drehachsen des Fußes und Ausmaß der Schwächung entsteht eine Veränderung der Bewegungsrichtung beim Ansprechen der Muskeln. Dies kann man sich ähnlich wie bei einem Lenkdrachen oder einem Gleitschirm vorstellen. Der veränderte Zug bei den Flugobjekten entspricht am Fuß bei der Charcot-Marie-Tooth-Erkrankung einer zunehmenden Veränderung der Fußstellung.
Welche Veränderungen helfen bei der Diagnosestellung?
- Veränderungen an der Muskulatur, besonders im Unterschenkel
- Nachweis von veränderten Empfindungen der Haut
- vermindertes Vibrations- und Berührungsempfinden
- vermindertes Schmerz- und Temperaturempfinden
- verminderter Lagesinn
- frühzeitiger Ausfall des sogenannten Achillessehnenreflexes
- durch den Neurologen gemessene Veränderungen in der Nadelelektromyografie
- veränderte Nervenleitungsgeschwindigkeit mit typischen Mustern in der Messung
- Genveränderungen mit Verdoppelung der DNA am kurzen Arm des Chromosoms 17
Behandlung von Charcot-Marie-Tooth
Bei der Charcot-Marie-Tooth-Erkrankung ist eine sehr individuelle Beurteilung der Situation notwendig. Da die Untersuchungsergebnisse von vielen Parametern abhängig sind, ist dies oft nicht bei einem einzigen Kontakt möglich. Auch der erfahrene Behandler kann dies nicht ad hoc entscheiden. Meist sind zahlreiche Verlaufskontrollen und Untersuchungen notwendig. Dies erfordert viel Geduld von beiden Seiten. Um weitreichende Auswirkungen der Erkrankung abzumildern, sind operative Maßnahmen Teil der Behandlung.
Ziele der Therapie
Die Behandlung soll starke Fehlstellungen und weitreichende Folgeschäden in benachbarten Regionen vermeiden. Damit keine korrigierenden Versteifungseingriffe (Arthrodesen) notwendig werden, ist eine frühe operative Korrektur der deformierenden Ungleichgewichte der Muskeln essentiell.
Für die Planung müssen bereits vorliegende Fehlstellungen beurteilt werden. Da die Deformität in allen Raumebenen vorhanden ist und sich die Zugverhältnisse aller Muskeln in Abhängigkeit von der Fußstellung ändern, ist diese Beurteilung besonders wichtig. Weiterhin ist die Untersuchung der statischen, aber auch der dynamischen Funktion beim Gehen sinnvoll.
Die Ganganalyse mit videogestützter Dokumentation kann hier sehr hilfreich sein. Diese Maßnahme erlaubt nicht nur eine Verlaufskontrolle nach einer Operation, sondern kann auch zur Beurteilung der Funktion und Kompensation beim Gehen vor einer Operation herangezogen werden. Auch mögliche Ausgleichsbewegungen am Kniegelenk sind eine Betrachtung wert.
Sehnenverlagernde Operationen
Diese Operationen verändern durch eine Versetzung eines Sehnenansatzes im Rahmen eines Sehnentransfers die Zugwirkung des betreffenden Muskels. Da jeder Muskel in einer definierten Phase beim Gehen aktiv wird, werden je nach gewünschtem Effekt verschiedene Transfers von Sehnen durchgeführt. Diese haben unterschiedliche Wirkungen und können damit frühzeitig wesentliche Fehlstellungen und Deformierungen vermeiden.
Vor allem bei jungen Patienten erzielen durch solche Eingriffe nach einer Umlernphase extrem gute Ergebnisse. Die sehnenverlagernden Operationen sind nach neurologischer, physiotherapeutischer und fußchirurgischer Einschätzung zu planen. Der erhobene Muskelstatus sowie die Nervenfunktion sind neben der Analyse der Fehlstellung dabei wesentlich.
Der Sehnentransfer soll in erster Linie die Progression der Erkrankung vermeiden. So sorgt er dafür, dass später keine Korrektur mittels Versteifung erforderlich wird. Allerdings gelingt dies auch bei frühzeitiger Intervention nicht immer.
Die Maßnahmen ermöglichen aber sehr häufig ein deutlich normaleres Leben. Da die Erkrankung stetig voranschreitet, besteht allerdings immer die Gefahr, dass operativ erlangte Ergebnisse nach und nach zunichte gemacht werden.
Mögliche komplette und halbe Sehnentransfers
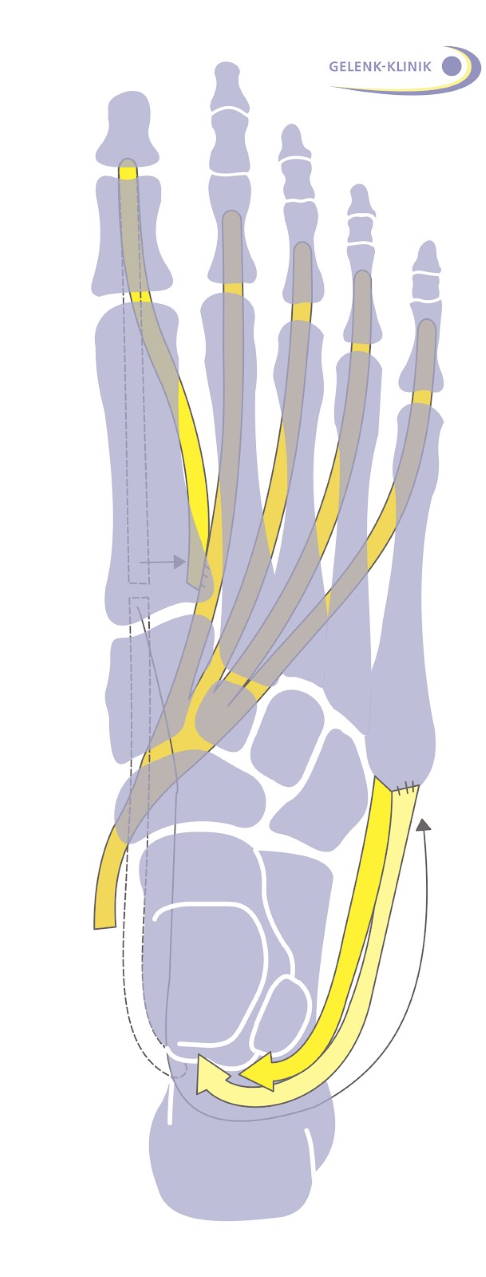 Prinzip eines Sehnentransfers am Fuß und Unterschenkel. © Gelenk-Klinik
Prinzip eines Sehnentransfers am Fuß und Unterschenkel. © Gelenk-Klinik
Es gibt eine Vielzahl von Möglichkeiten, je nach Restfunktion der Muskeln die Zugverhältnisse am Fuß durch einen Sehnentransfer zu verändern. Die Zugrichtung der Sehnen hängt von der knöchernen Stellung des Fußes und den noch vorhandenen Bewegungsachsen des Fußes ab. Je nach Lage der Sehnenansätze vor und nach einer solchen Operation gibt es verschiedene Veränderungen, die anhand einer genauen präoperativen Analyse eingeschätzt werden können.
Die Sehnentransfers werden nach ihrem verwendeten Muskel und der zu verstärkenden Muskulatur bezeichnet. Ein Transfer des M. flexor digitorum longus auf Peroneus brevis ist eine Versetzung einer der Beugemuskeln der Kleinzehen von innen auf den geschwächten kurzen Wadenbeinmuskel nach außen. Die Wirkung verbessert eine geschwächte Steuerung des Fußaußenrandes.
Weichteilbalancing durch Steindler-Release der Plantarfaszie
Ein weiterer häufig notwendiger Eingriff – besonders bei jungen Patienten mit einem zunehmenden Hohlfuß – ist das sogenannte Steindler-Release. Hierbei durchtrennt der Arzt auf der Innenseite des Fußes die Ansätze der Plantarfaszie, um eine geringere aufrichtende Wirkung des Fußgewölbes zu erhalten. Dies ist unabhängig von der Ursache oftmals eine sehr wichtige Maßnahme im Rahmen einer Korrektur eines Hohlfußes.
Weiterhin ist eine frühzeitige Balancierung des hinteren Schienbeinmuskels (M. tibialis posterior) und der kurzen Wadenbeinmuskulatur (M. peroneus brevis) sinnvoll, um eine knöcherne Operation zu verzögern oder zu vermeiden. Je später die Weichteilbalance durchgeführt wird, umso häufiger muss gleichzeitig eine Korrektur der Deformität erfolgen. Das primäre Ziel bei einem Hohlfuß ist es, die zunehmende Fehlstellung zu verhindern.
So ist die regelmäßige Kontrolle und Einschätzung der Situation bei einem Hohlfuß notwendig. Eine besonders wichtige Beurteilung für den Spezialisten ist bei jeder Form des Hohlfußes die Untersuchung der Ursache. Bei der Charcot-Marie-Tooth-Erkrankung kann diese gesichert werden. Trotzdem gibt es auch andere unklare Erkrankungen, die einen Hohlfuß verursachen.
Bei früh sichtbaren Veränderungen erreicht ein alleiniger Weichteileingriff oft eine sehr gute Verbesserung und kann die Progression der Fehlstellung verhindern. Auch eine alleinige Vorfußoperation mit einer Weichteilkorrektur ist eine frühe hilfreiche Maßnahme. Je stärker die oft voranschreitende Fehlstellung des Rückfußes eine Rolle spielt, umso mehr müssen komplexe Korrekturen ergänzt werden.
Operationen bei schweren Fußfehlstellungen
Schwere über Jahre entstandene Fehlstellungen oder Fußdeformierungen benötigen weitere korrigierende Operationen, die am Fersenbein oder auch an der Fußwurzel erfolgen können. Diese sind je nach Ausmaß zum Teil nur durch eine Versteifung mit Korrektur des Fußes realisierbar.
Eine Operation ohne Versteifung durch Verlagerung, Verdrehung oder Verkürzung am Fersenbein ist teilweise sinnvoll zur Veränderung der Stellung und der Fehlbelastung des Fußes.
Auch eine Stellungskorrektur am höchsten Punkt der Fehlstellung an der Fußwurzel kann eine sinnvolle Maßnahme sein. Diese Operation, bei der ein Fußkeil entfernt wird, ist gerade bei Fehlstellungen der Kleinzehen sehr effizient. Dabei wird ein Fußkeil aus dem Fußwurzelbereich entnommen und die Knochen danach wieder fixiert. Diese Korrektur ist neben vielen anderen Möglichkeiten eine sehr effektive Maßnahme, wenn nicht eine früher durchgeführte Behandlung die Fehlstellung verhindert. Je nach Ort der Fehlstellung kann die Position der Keilentnahme auch am 1. Mittelfußknochen im Rahmen einer sog. Tubby-Osteotomie oder am Fersenbein im Rahmen einer Calcaneusosteotomie oder Dwyer-Osteotomie sinnvoll sein. Die Wahl des Eingriffes kann zum Teil erst im Rahmen der Operation selbst erfolgen.
Therapieprinzip bei Fehlstellung des Fußlängsgewölbes
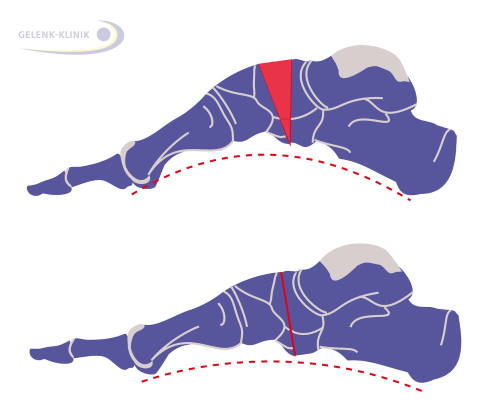 Die Entfernung eines Fußkeiles am höchsten Punkt des Hohlfußes bietet eine gute Möglichkeit der Korrektur. Oben sieht man die Planung des Eingriffes am seitlichen stehenden Fuß. © Gelenk-Klinik
Die Entfernung eines Fußkeiles am höchsten Punkt des Hohlfußes bietet eine gute Möglichkeit der Korrektur. Oben sieht man die Planung des Eingriffes am seitlichen stehenden Fuß. © Gelenk-Klinik
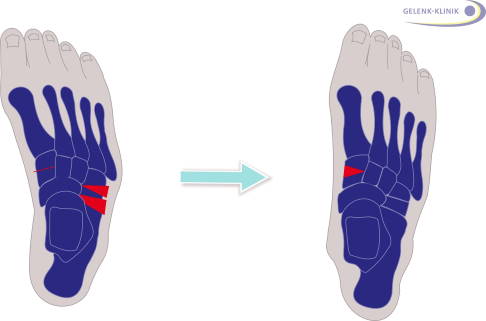 Auch eine Korrektur der Fehlstellung von oben kann in verschieden Arten erfolgen: 1. Additive, also einfügende Operation durch Einpassen eines Knochenspanes in die Osteotomie (Knochendurchtrennung). 2. Subtraktive, also entfernende Umstellung durch Entnahme eines Knochenkeiles. Teilweise werden die Methoden auch kombiniert, sodass man den auf der Außenseite entnommenen Span auf der Innenseite einsetzt. © Gelenk-Klinik
Auch eine Korrektur der Fehlstellung von oben kann in verschieden Arten erfolgen: 1. Additive, also einfügende Operation durch Einpassen eines Knochenspanes in die Osteotomie (Knochendurchtrennung). 2. Subtraktive, also entfernende Umstellung durch Entnahme eines Knochenkeiles. Teilweise werden die Methoden auch kombiniert, sodass man den auf der Außenseite entnommenen Span auf der Innenseite einsetzt. © Gelenk-Klinik
Im Hinblick auf eine aus der langjährigen Fehlstellung des Hohlfußes häufig resultierende Arthrose des Sprunggelenkes können weitere Operationen sinnvoll sein. Eine Begradigung von Schrägstellungen steht bei diesen Methoden immer im Vordergrund. Schiefe Achsen sind, wenn symptomatische Arthrosen vorhanden sind, immer ein Grund für eine Korrektur. Diese ermöglichen häufig eine kausale (ursächliche) Therapie und eine vorübergehende Besserung der Sprunggelenksarthrose. Leider sind Arthrosen, die einmal entstanden sind, nicht mehr zu heilen. Sie schreiten aber nach solchen Maßnahmen oft langsamer fort.
Sinnvoll sind solche Operationen vor allem bei beginnender Arthrose mit Fehlstellung, damit im Verlauf keine Versteifung (Arthrodese) oder Sprunggelenksprothese notwendig wird. Leider wird insbesondere am Fuß und Sprunggelenk diese Chance oft leichtfertig vertan, da häufig keine andere Therapieoption außer Versteifen bekannt ist.
Möglichkeiten bei bereits vorliegender Arthrose durch eine Fehlstellung
 Die Behandlung der innen liegenden Arthrose am Sprunggelenk bei einem Hohlfuß erfolgte durch eine Begradigung und damit Horizontalstellung des Talus (Sprungbein). Je nach Ursache der Fehlstellung kommen eine Vielzahl von ergänzenden stellungskorrigierenden Maßnahmen in Frage. Auch Bandersatzoperationen, Sehnenverlagerungen oder auch nur Knochenabtragungen sind oft sinnvoll. Die Knorpelchirurgie wird häufig ergänzt. Es ist sinnvoll, diese Therapien auch bei Charcot-Marie-Tooth möglichst frühzeitig durchzuführen. © Gelenk-Klinik
Die Behandlung der innen liegenden Arthrose am Sprunggelenk bei einem Hohlfuß erfolgte durch eine Begradigung und damit Horizontalstellung des Talus (Sprungbein). Je nach Ursache der Fehlstellung kommen eine Vielzahl von ergänzenden stellungskorrigierenden Maßnahmen in Frage. Auch Bandersatzoperationen, Sehnenverlagerungen oder auch nur Knochenabtragungen sind oft sinnvoll. Die Knorpelchirurgie wird häufig ergänzt. Es ist sinnvoll, diese Therapien auch bei Charcot-Marie-Tooth möglichst frühzeitig durchzuführen. © Gelenk-Klinik
Korrektur wenn kein Gelenkerhalt mehr möglich ist
 Nach vielen Jahren ohne eine Stellungskorrektur kommt es häufig zur Arthrose und zur Fehlstellung. Diese kann nicht mehr gelenkerhaltend behandelt werden. Eine derartig schwere Fehlstellung im Rahmen der Charcot-Marie-Tooth-Erkrankung schränkt die Lebensqualität sehr stark ein. Solche Fehlstellungen bedürfen vor einer Operation einer guten Planung, einer Gefäßabklärung und einer neurologischen Stellungnahme. © Gelenk-Klinik
Nach vielen Jahren ohne eine Stellungskorrektur kommt es häufig zur Arthrose und zur Fehlstellung. Diese kann nicht mehr gelenkerhaltend behandelt werden. Eine derartig schwere Fehlstellung im Rahmen der Charcot-Marie-Tooth-Erkrankung schränkt die Lebensqualität sehr stark ein. Solche Fehlstellungen bedürfen vor einer Operation einer guten Planung, einer Gefäßabklärung und einer neurologischen Stellungnahme. © Gelenk-Klinik
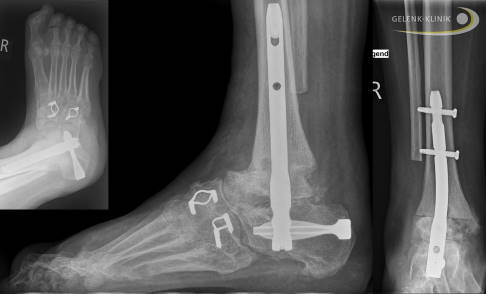 Das Endstadium einer Charcot-Marie-Tooth-Erkrankung und jeder schweren Fehlstellung lässt sich nur durch eine Begradigung und Versteifung behandeln. Die weitere Stellungskorrektur bringt dem Patienten Mobilität ohne orthopädischen Schuh. Ein gerader Auftritt des Fußes kann in diesem Endstadium vor allem bei sehr jungen Patienten die Lebensqualität stark verbessern. Eine Prothesenversorgung bei gleichzeitiger Lähmung ist oft nicht möglich. © Gelenk-Klinik
Das Endstadium einer Charcot-Marie-Tooth-Erkrankung und jeder schweren Fehlstellung lässt sich nur durch eine Begradigung und Versteifung behandeln. Die weitere Stellungskorrektur bringt dem Patienten Mobilität ohne orthopädischen Schuh. Ein gerader Auftritt des Fußes kann in diesem Endstadium vor allem bei sehr jungen Patienten die Lebensqualität stark verbessern. Eine Prothesenversorgung bei gleichzeitiger Lähmung ist oft nicht möglich. © Gelenk-Klinik
Vorgehen bei den beiden Operationen
Primär ist die schwere Fehlstellung im Sprunggelenk und damit die Fehlstellung des Rückfußes zu behandeln.
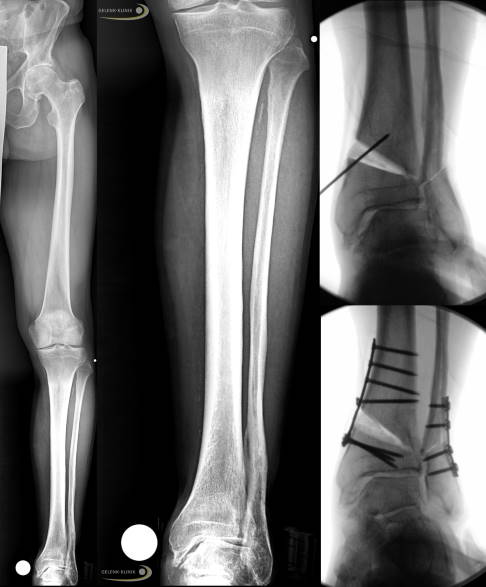
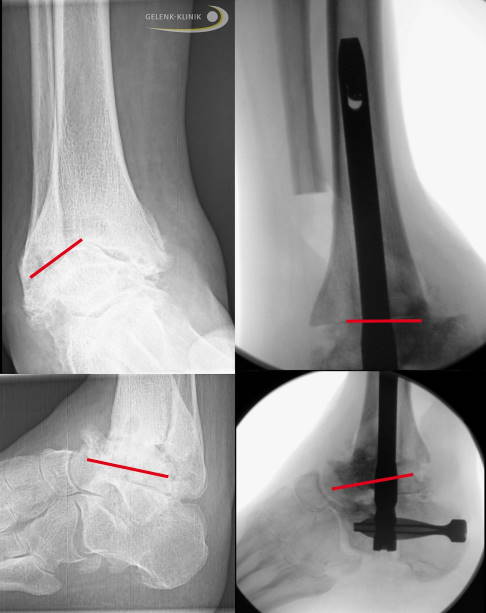 Das Röntgenbild zeigt ein Sprunggelenk, oben von vorne und unten von der Seite. Links sieht man die Fehlstellung vor der Stellungskorrektur. Die rote Linie zeigt die Stellung des Sprungbeins. Da die Charcot-Marie-Tooth-Erkrankung über Jahre nicht behandelt wurde, fällt die Operation komplizierter aus, als es bei einem früher erfolgten Eingriff der Fall gewesen wäre. Im rechten Bild wurde ein intramedullärer (im Knochenmark gelegener) Nagel eingebracht, der die Stellung bis zur Heilung des Knochens im Rahmen einer Arthrodese (Versteifung) hält. Das Wadenbein wurde entfernt (siehe oben rechts). © Gelenk-Klinik
Das Röntgenbild zeigt ein Sprunggelenk, oben von vorne und unten von der Seite. Links sieht man die Fehlstellung vor der Stellungskorrektur. Die rote Linie zeigt die Stellung des Sprungbeins. Da die Charcot-Marie-Tooth-Erkrankung über Jahre nicht behandelt wurde, fällt die Operation komplizierter aus, als es bei einem früher erfolgten Eingriff der Fall gewesen wäre. Im rechten Bild wurde ein intramedullärer (im Knochenmark gelegener) Nagel eingebracht, der die Stellung bis zur Heilung des Knochens im Rahmen einer Arthrodese (Versteifung) hält. Das Wadenbein wurde entfernt (siehe oben rechts). © Gelenk-Klinik
Beim 2. Eingriff wurde dann die Fehlstellung der Fußwurzel durch eine Keilresektion aus der Fußwurzel behoben. Die dadurch erreichte gerade Stellung des Fußes beim Stehen und Gehen ist hier besonders wichtig. Die Begradigung und damit die insgesamt bessere Belastung des noch vorhandenen Gelenkes im Fuß sind wichtige Ziele.
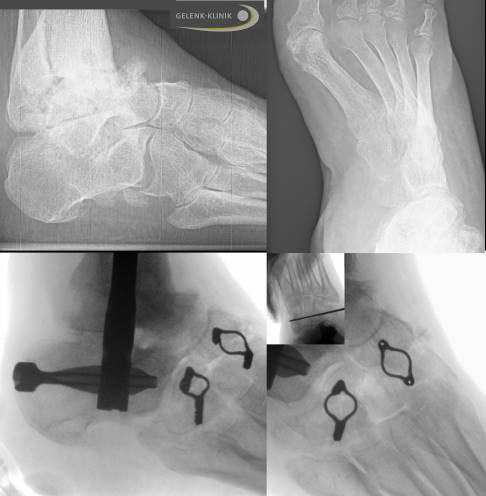 Bei der gleichen Patientin bestand zudem eine massive Fehlstellung im übrigen Fuß. Eine alleinige Korrektur des Sprunggelenkes und Rückfußes ermöglicht zwar ein zufriedenstellendes Auftreten, verbessert die Gesamtsituation aber ansonsten nicht. Daher mussten die verdrehten und fächerförmig ausgerichteten Mittelfußknochen (oben rechts) begradigt werden. Zu diesem Zweck wurde ein querer Keil aus der Fußwurzel entfernt und der Vorfuß gegen den Rückfuß korrigiert. Die Fixation erfolgte mit den im Bild sichtbaren Klammern oder Stables. Diese komprimieren die Knochen an der Korrekturstelle für die notwendigen 8 Wochen. Die Korrektur erfolgte in zwei Eingriffen, da die Weichteile am Fuß in einer alleinigen Operation mit sehr hohem Risiko beschädigt worden wären. Da Patienten mit CMT-Erkrankung an einer gestörten Sensibilität leiden, sind die Risiken für Weichteilschäden zusätzlich erhöht. © Gelenk-Klinik
Bei der gleichen Patientin bestand zudem eine massive Fehlstellung im übrigen Fuß. Eine alleinige Korrektur des Sprunggelenkes und Rückfußes ermöglicht zwar ein zufriedenstellendes Auftreten, verbessert die Gesamtsituation aber ansonsten nicht. Daher mussten die verdrehten und fächerförmig ausgerichteten Mittelfußknochen (oben rechts) begradigt werden. Zu diesem Zweck wurde ein querer Keil aus der Fußwurzel entfernt und der Vorfuß gegen den Rückfuß korrigiert. Die Fixation erfolgte mit den im Bild sichtbaren Klammern oder Stables. Diese komprimieren die Knochen an der Korrekturstelle für die notwendigen 8 Wochen. Die Korrektur erfolgte in zwei Eingriffen, da die Weichteile am Fuß in einer alleinigen Operation mit sehr hohem Risiko beschädigt worden wären. Da Patienten mit CMT-Erkrankung an einer gestörten Sensibilität leiden, sind die Risiken für Weichteilschäden zusätzlich erhöht. © Gelenk-Klinik
Krankengymnastik und Übungen bei Charcot-Marie-Tooth
Empfehlungen::
- neurophysiologische Physiotherapiekonzepte (u. a. PNF = propriozeptive neuromuskuläre Fazilitation)
- Wassergymnastik
- moderates Krafttraining
- aerobes Ausdauertraining/Herz-Kreislauf-Training
- Sturzprophylaxe
- Gleichgewichtstraining
- Dehnungen und Gelenkmobilisation
Vermeiden:
- körperliche Inaktivität
- supramaximale Belastungen bzw. Training
 Das Training sollte in Absprache mit Arzt und Therapeut erfolgen, um schädliche Belastungsspitzen zu vermeiden. © Gelenk-Klinik.de
Das Training sollte in Absprache mit Arzt und Therapeut erfolgen, um schädliche Belastungsspitzen zu vermeiden. © Gelenk-Klinik.de
Physiotherapie ist eine der wichtigsten symptomatischen Behandlungen der Charcot-Marie-Tooth-Erkrankung. Dabei kommen neurophysiologische Therapiekonzepte zum Einsatz, um Potenziale von Muskeln zu wecken und Bewegungen anzubahnen. Die Übungen sollen die ausgleichende Muskulatur sowie Rumpf und rumpfnahe Muskeln trainieren. Übungen zur Sturzprophylaxe helfen den Betroffenen, ihren Alltag leichter und sicherer zu bewältigen. Dehnungen und Mobilisationstechniken helfen, Kontrakturen (Versteifungen) der Gelenke vorzubeugen.
Welche Art des Trainings die besten Ergebnisse für Patienten mit degenerativen neuromuskulären Erkrankungen bringt, konnte bisher nicht abschließend geklärt werden. Jedoch lassen sich einige Empfehlungen ableiten:
Patienten mit neuromuskulären Erkrankungen sind in der Regel weniger körperlich aktiv. Kondition und Kraft nehmen kontinuierlich ab. Dieser krankheitsbedingten Inaktivität lässt sich durch aerobes Ausdauertraining (z. B. Gehen, Walken und Fahrradfahren) und moderates Krafttraining begegnen. Supramaximales Training, also Training, das über die Maximalkraft des Muskels hinausgeht, sollten Patienten mit CMT vermeiden. Ansonsten kann es zu Überlastungen in den Muskeln und damit zu Schädigungen und einer Abnahme der Kraft kommen.
Um Überforderungen zu vermeiden, sollte deshalb das Training an der jeweiligen Krankheitsdynamik festgemacht werden. Ein individueller Übungsplan in Absprache mit Arzt und Therapeut ist essentiell.
Häufige Fragen zu Charcot-Marie-Tooth an Dr. Thomas Schneider von der Gelenk-Klinik
Hilft Lecithin bei Charcot-Marie-Tooth?
Lecithin ist ein wichtiger Bestandteil unserer Ernährung. Es kommt beispielsweise in Sojabohnen oder Eiern vor. Als Bestandteil unserer Nervenzellen spielt Lecithin eine bedeutsame Rolle für die Erregungsreizweiterleitung. In Experimenten mit Nagetieren konnte gezeigt werden, dass die Gabe von Lecithin die isolierende Funktion der Myelinscheiden, die bei fortschreitender CMT-Erkrankung verloren geht, verbessert. Zukünftige Studien sollen untersuchen, ob Lecithin als Nahrungsergänzungsmittel auch bei Menschen mit Charcot-Marie-Tooth zu einer verbesserten Weiterleitung der Nervenimpulse führen kann.
Spielt die Vererbung eine Rolle bei der CMT-Krankheit?
Ja, Charcot-Marie-Tooth ist eine vererbbare Erkrankung, die von einem oder beiden Elternteilen an das Kind weitergegeben wird. Ursächlich ist eine Anomalie des Chromosoms 17. Die Eltern müssen dabei nicht zwingend selbst erkrankt sein, sondern können Träger des Krankheitsmerkmals sein. Es ist ebenfalls möglich, dass es zu einer spontanen Mutation des Chromosoms 17 kommt. Dann ist keines der beiden Elternteile Träger und das Kind erkrankt dennoch.
Ist Charcot-Marie-Tooth eine Autoimmunerkrankung?
Nein, Charcot-Marie-Tooth ist keine Autoimmunerkrankung, bei der das Immunsystem körpereigenes Gewebe angreift. Es handelt sich bei CMT um eine neurogenetische Erkrankung. Eine genetische Mutation des Chromosoms 17 ist für die Schädigung der isolierenden Schicht der Nervenzellen verantwortlich.
Wie sieht die Lebenserwartung bei Patienten mit Charcot-Marie-Tooth-Erkrankung aus?
Ursprünglich ging man davon aus, dass die Lebenserwartung bei CMT-Patienten nicht eingeschränkt ist. Die Krankheit führt zwar zu Muskelschwäche und Sensibilitätsstörungen, betrifft aber keine inneren Organe oder das Gehirn. Deshalb führen die meisten Betroffenen ein normales Leben, viele bleiben gehfähig.
Eine dänische Studie an 1534 Betroffenen hat jedoch herausgefunden, dass die Lebenserwartung doch etwas geringer ist als in der Allgemeinbevölkerung. Insbesondere diejenigen mit einer Krankheitsdauer über zehn Jahre haben eine leicht erhöhte Sterberate. Die Forscher vermuten zudem, dass in besonders schweren Fällen die Sterberate ebenfalls erhöht ist – beispielsweise bei bestimmten genetischen Untertypen, die auch zu Atemproblemen führen. In der untersuchten Patientengruppe gab es jedoch zu wenige schwere Fälle, um hierzu eine verbindliche Aussage treffen zu können.
Welche Erfahrungen haben die Ärzte der Gelenk-Klinik mit der CMT-Krankheit?
Die Gelenk-Klinik in Freiburg ist eines der ersten zertifizierten Zentren für Fuß- und Sprunggelenkschirurgie (ZFS) in Baden-Württemberg. Als solches unterliegen wir einer ständigen Qualitätskontrolle. Unsere Experten weisen eine hohe operative Erfahrung bei Eingriffen an Fuß und Sprunggelenk nach. Regelmäßige Begehungen unserer Fachklinik sichern die Qualität unserer diagnostischen und therapeutischen Maßnahmen. Zudem ist die Gelenk-Klinik das erste zertifizierte Endoprothetikzentrum (EPZ) Baden-Württembergs. Wir behandeln jährlich etwa 20.000 Patienten. Davon erhalten 200 eine Endoprothese. Unsere Spezialisten für Fuß- und Sprunggelenkchirurgie, Dr. Thomas Schneider und Dr. Martin Rinio, erzielen nachweisbar erfolgreiche chirurgische Ergebnisse ohne Qualitätsprobleme.
Ist Charcot-Marie-Tooth heilbar?
Für die Charcot-Marie-Tooth-Erkrankung gibt es momentan keine ursächliche (kausale) Therapie. Sie ist also nicht heilbar. Lediglich die Symptome lassen sich behandeln.
Literaturangaben
- Bartl, M., Stassart, R. M., Fledrich, R., & Sereda, M. W. (2019). Aktuelles zur Charcot-Marie-Tooth-Erkrankung. Nervenheilkunde, 38(06), 389–396.
- Dräger, B., & Young, P. (2017). Charcot-Marie-Tooth-Erkrankungen. Nervenheilkunde, 36(01/02), 56–60.
- Engelfried, K. (2008). Mutationen im\(\it MFN2\)-Gen als Ursache der hereditären peripheren Polyneuropathie Charcot-Marie-Tooth Typ 2.
- Ginz, H. F., Ummenhofer, W. C., Erb, T., & Urwyler, A. (2001). Die hereditäre motorisch-sensible Neuropathie: Charcot-Marie-Tooth-Erkrankung Anästhesiologisches Management – ein Fallbericht und eine Literaturübersicht. Der Anaesthesist, 50(10), 767–771.
- Meyer, R. P., Käsermann, S., & Kleine, M. (2007). Morbus Charcot-Marie-Tooth. Orthopädisch-traumatologische Knacknüsse, 151–159.
- Renaud, S. (2010). Die Abklärung der Charcot-Marie-Tooth Neuropathien. Swiss Medical Forum, 10(25), 441–444.
- Wicklein, E. M., Pfeiffer, G., Ratusinski, T., & Kunze, K. (1997). Charcot-Marie-Tooth Syndrom Typ I Behinderung und Management. Der Nervenarzt, 68(4), 358–362.