- Was ist eine Spinalkanalstenose?
- Symptome: Wie äußert sich eine Spinalkanalstenose?
- Ursachen: Wie entsteht eine Spinalkanalstenose?
- Diagnose der Spinalkanalstenose
- Konservative Therapie der Spinalkanalstenose
- Operation der Spinalkanalstenose
- Übungen für Zuhause bei Spinalkanalstenose
- Häufige Patientenfragen zum Thema Spinalkanalstenose an Dr. med. David-Christopher Kubosch von der Gelenk-Klinik
 Eine Spinalkanalstenose kann zu fast unerträglichen Schmerzen im unteren Rücken führen. Oft strahlen diese auch aus und es entwickeln sich starke Beinschmerzen, die das Gehen erschweren. © peterschreiber.media, Adobe Stock
Eine Spinalkanalstenose kann zu fast unerträglichen Schmerzen im unteren Rücken führen. Oft strahlen diese auch aus und es entwickeln sich starke Beinschmerzen, die das Gehen erschweren. © peterschreiber.media, Adobe Stock
Bei einer Spinalkanalstenose handelt es sich um eine Verengung (Stenose) des knöchernen Wirbelkanals, in dem das Rückenmark verläuft. Ursache dafür sind vor allem degenerative Prozesse. Dabei ragen Knochenanbauten oder verdickte Bänder in den Spinalkanal hinein und drücken auf Rückenmark und Nervenwurzeln. Dieser Druck kann dem Nervengewebe erheblich schaden und den Patienten massive Probleme bereiten.
Die zum Teil quälenden Beschwerden variieren je nach Ort der Einengung. Bei einer Spinalkanalstenose der Halswirbelsäule kommt es z. B. zu Nackenschmerzen und Störungen der Feinmotorik. Häufiger entsteht eine Stenose jedoch im Bereich der Lendenwirbel (lumbale Spinalkanalstenose, Spinalkanalstenose der LWS). In diesen Fällen leiden die Patienten unter Rückenschmerzen und in die Beine ausstrahlenden Schmerzen. Die Beinschmerzen können so heftig werden, dass das Gehen erschwert wird.
Behandelt wird die Spinalkanalstenose meist konservativ. In manchen Fällen ist eine Operation erforderlich, um das Nervengewebe vom Druck zu befreien. Dazu stehen den Rückenspezialisten verschiedene Verfahren zur Verfügung.
Was ist eine Spinalkanalstenose?
 Aufbau der Wirbelsäule: Das Rückenmark und seine Nerven verlaufen hinter den Wirbelkörpern im Spinalkanal. Durch seitlich gelegene Löcher (Foramina) treten die Spinalnerven aus dem knöchernen Wirbelkanal (Spinalkanal) aus und versorgen bestimmte Bereiche oder Gliedmaßen des Körpers. Je nachdem, welche Segmente des Rückenmarks bzw. welche Nervenwurzeln oder Nerven von der Einengung (Stenose) betroffen sind, treten die Schmerzen oder Ausfälle in unterschiedlichen Regionen des Körpers auf. © Viewmedica
Aufbau der Wirbelsäule: Das Rückenmark und seine Nerven verlaufen hinter den Wirbelkörpern im Spinalkanal. Durch seitlich gelegene Löcher (Foramina) treten die Spinalnerven aus dem knöchernen Wirbelkanal (Spinalkanal) aus und versorgen bestimmte Bereiche oder Gliedmaßen des Körpers. Je nachdem, welche Segmente des Rückenmarks bzw. welche Nervenwurzeln oder Nerven von der Einengung (Stenose) betroffen sind, treten die Schmerzen oder Ausfälle in unterschiedlichen Regionen des Körpers auf. © Viewmedica
Die Spinalkanalstenose ist eine Erkrankung der Wirbelsäule. Um sie besser zu verstehen, muss man sich deren Anatomie vor Augen führen. Die Wirbelsäule des Menschen ist komplex aufgebaut. Während die Hauptlast auf den vorne liegenden Wirbelkörpern und den Bandscheiben ruht, gewährleisten die hinten liegenden Wirbelgelenke (Facettengelenke) die Bewegungsführung. Den Kanal, den die aufeinander liegenden Wirbel bilden, nennt man Spinalkanal. In ihm verläuft das von Rückenmarkshäuten geschützte Rückenmark bzw. im Lendenwirbelbereich nur noch die gebündelten Nervenwurzeln. Die Spinalnerven verlassen auf jeder Bandscheibenhöhe paarweise links und rechts die Wirbelsäule durch Nervenfenster im Knochen, sogenannte Neuroforamina.
Beim Gesunden ist der Spinalkanal ausreichend weit, sodass das Nervengewebe genügend Platz hat. Bei einer Spinalkanalstenose ist der Wirbelkanal dagegen eingeengt. Das blockierende Hindernis drückt schmerzhaft auf das Nervengewebe (Rückenmark und Nervenwurzeln). Neben dem Rückenmark können auch die knöchernen Nervenaustrittsstellen (Neuroforamina) von einer Einengung betroffen sein und eine Neuroforamenstenose ausbilden.
Der Druck auf Nerven, die dadurch nicht mehr genügend Platz haben, verursacht eine Vielzahl von Beschwerden. Diese Beschwerden sind für betroffene Patienten als lokale Rückenschmerzen im Bereich der Wirbelsäule, aber auch als ausstrahlende Schmerzen in den Gliedmaßen spürbar.
Wichtige Begriffe
Die Spinalkanalstenose ist eine Einengung des Wirbelkanals, wodurch das darin verlaufende Nervengewebe komprimiert wird.
Eine Foraminalstenose oder Foramenstenose ist die Einengung der als Neuroforamen bezeichneten knöchernen Nervenaustrittsstelle aus dem Spinalkanal. Sie führt zu Druck auf den dort verlaufenden Spinalnerven.
Wirbelgleiten (Spondylolisthesis) ist die Überbeweglichkeit von Wirbelkörpern. Diese verschieben sich gegeneinander, was zur Einengung (Stenose) des Wirbelkanals führt.
Die Radikulopathie ist eine Reizung oder Schädigung der Nervenwurzeln. Sie wird z. B. durch einen Bandscheibenvorfall oder eine Spinalkanalstenose hervorgerufen.
Die Myelopathie ist eine Erkrankung oder Schädigung des Rückenmarks, z. B. durch Druck im Rahmen einer Spinalkanalstenose.
Symptome: Wie äußert sich eine Spinalkanalstenose?
Bei einer Spinalkanalstenose kommt es darauf an, in welchem Wirbelsäulenbereich der Wirbelkanal verengt ist. Meist sind dies Segmente der Halswirbelsäule (HWS) oder der stark belasteten Lendenwirbelsäule (LWS), dort insbesondere im Bereich des 4. und 5. Lendenwirbels.
Das genaue Beschwerdebild hängt davon ab, welche Körperteile von dem eingeengten Segment des Rückenmarks oder den komprimierten Nerven versorgt werden. Mögliche Symptome sind Störungen von Kraft und Bewegung sowie Schmerzen und Taubheitsgefühle. Bei der klinischen Untersuchung ist oft die Antwort auf die Prüfung der Reflexe reduziert.
Wichtig ist zudem: Die Beschwerden bei einer Spinalstenose können von einem zum anderen Patienten deutlich variieren. Sie müssen deshalb von einem orthopädischen Spezialisten sicher von anderen Rückenerkrankungen abgegrenzt werden.
Spinalkanalstenose der Halswirbelsäule (HWS): Nackenschmerzen und gestörte Feinmotorik
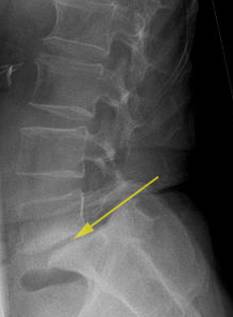
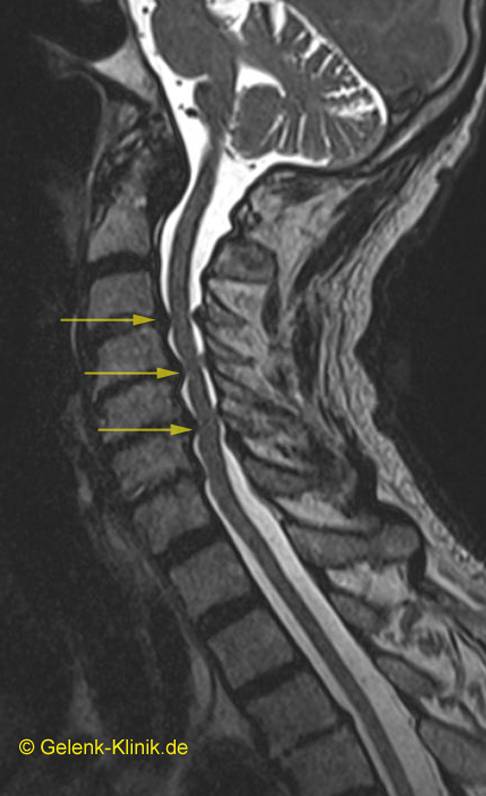 MRT-Bild einer zervikalen (in der Halswirbelsäule lokalisierten) Spinalkanalstenose. Die Einengung des Rückenmarks ist mit gelben Pfeilen markiert. © Gelenk-Klinik
MRT-Bild einer zervikalen (in der Halswirbelsäule lokalisierten) Spinalkanalstenose. Die Einengung des Rückenmarks ist mit gelben Pfeilen markiert. © Gelenk-Klinik
Im Bereich der Halswirbelsäule (HWS) verursacht ein eingeengtes Rückenmark vor allem Symptome im Bereich des Gesichts, der Schulter, der Arme und der Hände. Die Patienten berichten über starke Nackenschmerzen oder Schulterschmerzen. Die Sensibilität und Geschicklichkeit der Hände können deutlich nachlassen. Das Ergreifen kleiner Gegenstände wie Nadeln ist erschwert. Vor allem bei vielen alltäglichen Verrichtungen wie dem Zuknöpfen von Hemden oder Aufdrehen von Schraubverschlüssen zeigt sich die Störung der Feinmotorik und der Kraft in den Händen. In sehr schweren Fällen drohen zudem Gangstörungen.
Symptome bei Spinalkanalstenose der HWS:
- Nackenschmerzen und Muskelverspannungen im Nacken
- ausstrahlende und teilweise brennende Schmerzen in Schultern und Armen
- Taubheitsgefühle und "Ameisenlaufen" in Armen und Händen
- Störungen der Feinmotorik
- Schwäche der Armmuskeln
Bei einer Stenose im Halswirbelbereich ist das Risiko erhöht, dass es schon bei einem leichten Unfall – zum Beispiel einem Sturz – zu einer starken Schädigung des dort verlaufenden Rückenmarks kommt. Die Folge kann eine hohe Querschnittslähmung sein.
Spinalkanalstenose an der Lendenwirbelsäule (lumbale Stenose): Rückenschmerzen und Beinschmerzen
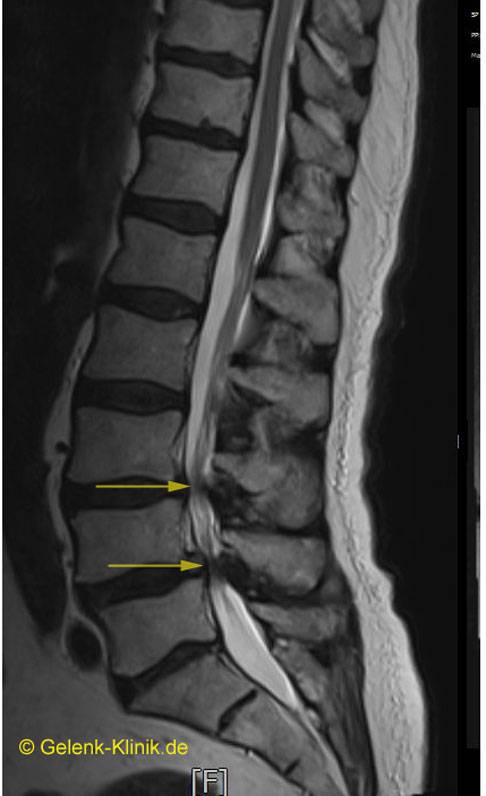 MRT-Bild einer lumbalen Spinalkanalstenose: Die Einengung des Rückenmarks im Bereich der Lendenwirbelsäule ist mit gelben Pfeilen markiert. © Gelenk-Klinik
MRT-Bild einer lumbalen Spinalkanalstenose: Die Einengung des Rückenmarks im Bereich der Lendenwirbelsäule ist mit gelben Pfeilen markiert. © Gelenk-Klinik
Besonders häufig tritt die spinale Stenose im Bereich der Lendenwirbel L 4/5 auf (lumbale Stenose). Der stetige Druck des verengten Wirbelkanals auf Rückenmark, Spinalwurzeln bzw. Spinalnerven löst nicht nur lokale LWS-Schmerzen aus. Er schadet auch den Nerven, die das Bein versorgen. Dabei können sowohl motorische als auch sensible Nervenfasern durch den fortwährenden Druck geschädigt werden. Die für die Motorik verantwortlichen motorischen Nervenfasern übermitteln den Muskeln die Signale aus dem zentralen Nervensystem für die Bewegung. Sensible Fasern transportieren hingegen die Informationen von der Haut und aus den Muskeln und Gelenken in das Gehirn.
Zunächst führt die Stenose meist zu Schmerzen im unteren Rücken (LWS-Syndrom). Durch diese Schmerzen vermeidet der Patient, sich zu bewegen. Die Muskeln im Bereich der Lendenwirbelsäule verspannen sich, der untere Rücken versteift – was die Rückenbeschwerden weiter verstärkt. In der Folge leiden die Betroffenen oft an starken Schmerzen im Gesäß und im Bein, die bis zu den Unterschenkeln und Füßen hin ausstrahlen können. Sie bauen sich beim Gehen auf und werden von Schritt zu Schritt schlimmer. Auch Treppensteigen kann problematisch werden, insbesondere das Herabsteigen. Das Hinaufsteigen ist durch das Vorbeugen des Oberkörpers und die dadurch entstehende Aufweitung des Wirbelkanals häufig weniger schmerzhaft.
Diese Stenoseschmerzen mindern die maximal mögliche Gehstrecke: Der Patient verschafft sich bei Schmerzen während des Gehens Erleichterung durch Hinsetzen und Ausruhen. Beugt er sich dabei nach vorne und stützt er sich mit den Armen ab, erweitert das den eingeengten Spinalkanal im LWS-Bereich etwas und die Schmerzen lassen schlagartig nach. Weil die Betroffenen beim Gehen immer wieder pausieren müssen, nennt man dies auch Schaufensterkrankheit oder Claudicatio spinalis.
Symptome bei Spinalkanalstenose der LWS:
- Rückenschmerzen mit Ausstrahlung in die Beine
- Schmerzen beim Treppensteigen, insbesondere beim Herabsteigen
- Versteifung der Lendenwirbelsäule
- Muskelverspannungen im Rücken
- Gefühlsstörungen in den Beinen
- Muskelschwäche in den Beinen, Einschränkung der maximalen Gehstrecke durch Schmerzen
- Missempfindungen (Parästhesien) wie Ameisenlaufen, brennende Schmerzen, Taubheit und Gefühlsstörungen der Fußsohlen
- Verlust der Kontrolle über Stuhlgang und Harn
- Störung des Sexuallebens
Durch Druck auf sensible und sensorische Nervenfasern führt die Einengung der Wirbelsäule zu weiteren Gefühlsstörungen. Die Beine und Füße werden taub und der Gang wird zunehmend unsicher. Weil auch die für das Gehen und den Stand wichtigen Signale aus den Muskeln und den Knochen nicht mehr korrekt ins Gehirn transportiert werden, fällt es den Patienten zunehmend schwer, das Gleichgewicht zu halten.
Zu Muskelschwäche und Lähmungen (Paresen) von Bein oder Fuß kommt es, wenn motorische Nervenfasern komprimiert werden. Bei Beteiligung von Nervenfasern, die die Beckenorgane versorgen, droht der Verlust über die Kontrolle von Darm und Blase oder Störungen der Sexualfunktion. Im schlimmsten Fall kann sich bei einer ausgeprägten, unbehandelten lumbalen Stenose auch eine komplette Querschnittslähmung entwickeln.
Verwechslung mit Durchblutungsstörungen (pAVK)
Die Symptome der Claudicatio aufgrund von Wirbelsäulenproblemen (Claudicatio spinalis) sind denen der Claudicatio intermittens sehr ähnlich. Ursache der Claudicatio intermittens sind Durchblutungsstörungen in den Beinen im Rahmen einer peripheren arteriellen Verschlusskrankheit (pAVK). Weil dabei die Muskeln nicht mehr ausreichend Sauerstoff und Nährstoffe erhalten, kommt es beim Laufen zu Schmerzen und der Betroffene bleibt wie bei einem Schaufensterbummel immer wieder stehen. Eine Claudicatio spinalis von einer Claudicatio intermittens zu unterscheiden ist manchmal schwierig. Auch Verwechslungen mit anderen Krankheitsbildern sind durchaus häufig, sodass Patienten mit Wirbelkanalstenose oft nicht die geeignete Therapie erhalten.
Ursachen: Wie entsteht eine Spinalkanalstenose?
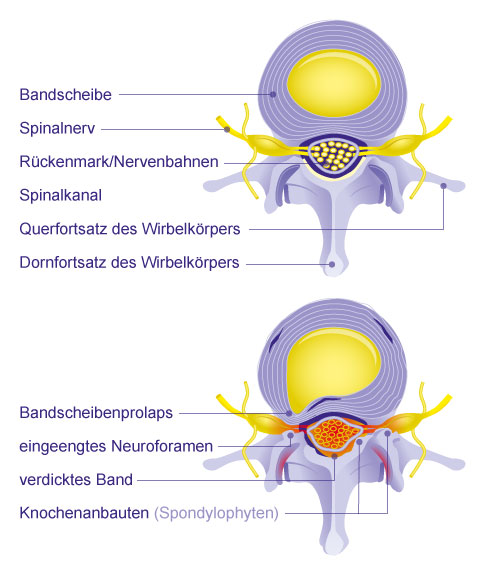 Querschnitt durch eine Wirbelsäule mit gesundem Spinalkanal (oben) und mit Spinalkanalstenose. Der Wirbelkanal ist eingeengt durch Spondylophyten, einem verdickten hinteren Längsband und einem Bandscheibenprolaps. © Gelenk-Klinik
Querschnitt durch eine Wirbelsäule mit gesundem Spinalkanal (oben) und mit Spinalkanalstenose. Der Wirbelkanal ist eingeengt durch Spondylophyten, einem verdickten hinteren Längsband und einem Bandscheibenprolaps. © Gelenk-Klinik
Bei den meisten Patienten spielt bei der Entwicklung der Spinalkanalstenose eine Kombination aus degenerativ bedingten Knochenanbauten, verdickten Bändern und Bandscheibenproblemen eine Rolle.
Ursachen der Spinalkanalstenose:
- Knochenverdickungen und -anbauten im Spinalkanal (Spondylose)
- Arthrose der Facettengelenke mit Größenzunahme (Facettenhypertrophie)
- Verdickungen von Bändern der Wirbelsäule (Flavumhypertrophie)
- verdickte Gelenkanteile mit Hohlraumanteilen (Synovialzysten)
- Bandscheibenvorfälle
- Wirbelgleiten (Spondylolisthesis)
Im Verlauf des natürlichen Alterns kommt es auch an der Wirbelsäule zu degenerativen Veränderungen. Sie führen zu Verdickungen der Bänder und zu Knochenanbauten (Spondylophyten oder Knochensporne, z.B. bei Spondylose). Die Knochenanbauten können sowohl an den Wirbelgelenken als auch an den Wirbelbögen lokalisiert sein. Sie ragen in den nervenleitenden Wirbelkanal und engen diesen oftmals erheblich ein.
Eine weitere Ursache für die Einengung des Spinalkanals sind degenerierte und dadurch instabile Bandscheiben. Durch Verschleiß und Wasserverlust verlieren die Bandscheiben deutlich an Höhe. Die Bandscheibenhülle (Anulus fibrosus) wölbt sich vor und kann durch eine Bandscheibenvorwölbung oder einen Bandscheibenvorfall das Rückenmark im Spinalkanal schmerzhaft komprimieren.
 Das Wirbelgleiten ist eine der Hauptursachen für die Stenose oder Einengung des Rückenmarks.© Gelenk-Klinik
Das Wirbelgleiten ist eine der Hauptursachen für die Stenose oder Einengung des Rückenmarks.© Gelenk-Klinik
Aber auch Gleitwirbel (Spondylolisthesis) können dazu führen, dass der Wirbelkanal eingeengt wird. Und schließlich gibt es die angeborene Spinalkanalstenose. Bei ihr sind die Knochen zwischen Wirbelkörper und Facettengelenk (Wirbelgelenk) zu kurz. Dadurch wird der Spinalkanal enger. Diese seltene Form der spinalen Stenose verursacht bei den Betroffenen bereits in jungen Jahren Beschwerden.
Wie bei allen Wirbelsäulenerkrankungen gilt allerdings auch für die Spinalkanalstenose: Nicht jeder radiologisch erkennbare Befund ist krankhaft. Gerade im fortgeschrittenen Alter lassen sich im Röntgenbild oft Verengungen des Spinalkanals erkennen. In manchen Fällen haben diese aber klinisch keine Bedeutung. Behandelt werden muss eine Spinalkanalstenose nur, wenn sie Probleme bereitet.
Diagnose der Verengung des Spinalkanals
 Eine umfassende klinische und neurologische Untersuchung schafft die Grundlage für die Interpretation der Bildgebung. Ohne die genaue Untersuchung von Schmerzen, Ausfällen, Gefühlsstörungen und Reflexen kann man nicht sagen, welche der radiologisch gefundenen spinalen Stenosen ursächlich für die Beschwerden ist. Häufig haben in der Bildgebung sichtbare Einengungen keine direkten Auswirkungen auf das Wohlbefinden des Patienten. © Gelenk-Klinik
Eine umfassende klinische und neurologische Untersuchung schafft die Grundlage für die Interpretation der Bildgebung. Ohne die genaue Untersuchung von Schmerzen, Ausfällen, Gefühlsstörungen und Reflexen kann man nicht sagen, welche der radiologisch gefundenen spinalen Stenosen ursächlich für die Beschwerden ist. Häufig haben in der Bildgebung sichtbare Einengungen keine direkten Auswirkungen auf das Wohlbefinden des Patienten. © Gelenk-Klinik
An erster Stelle stehen eine ausführliche Anamnese und eine gründliche Untersuchung des Patienten. Dabei kommen auch Vorerkrankungen zur Sprache. Seit wann bestehen die Schmerzen? Wo tut es weh? Welche Schmerzqualität liegt vor? Bestehen Lähmungen und Bewegungseinschränkungen? Sind die Blasenkontrolle oder der Stuhlgang beeinträchtigt?
Eine neurologische Untersuchung ist ebenfalls Bestandteil der Diagnosestellung. Sie gibt Hinweise auf die Höhe und Lage der Spinalkanalstenose. Ein Beispiel für einen klinischen Test, der häufig zur Untersuchung von Spinalkanalstenosen im unteren Rücken zum Einsatz kommt, ist der Lasègue-Test. Ebenfalls aussagekräftig im Hinblick auf die befallenen Nerven ist die Prüfung der Reflexe.
Zusätzlich zur klinischen und neurologischen Untersuchung zieht der Rückenspezialist bildgebende Verfahren heran. Unerlässlich zum Nachweis einer Wirbelkanalstenose ist – neben der obligatorischen Röntgenuntersuchung – eine Magnetresonanztomografie (MRT).
Die MRT zeigt z. B. die einengenden Spondylophyten oder die Vorwölbung einer höhenverminderten, dehydrierten Bandscheibe in den Spinalkanal hinein. Manchmal sind auch mehrere Stenosen sichtbar. Nur durch genaue Abstimmung der radiologischen Befunde mit den Ergebnissen der neurologischen Untersuchung und der Beschwerden des Patienten lässt sich die klinische Relevanz der sichtbaren Engstellen deuten.
Vor allem bei Gehstörungen muss eine mögliche Beteiligung des Gefäßsystems durch die periphere arterielle Verschlusskrankheit (pAVK) ausgeschlossen werden. Dafür zieht der Rückenspezialisten meist einen Internisten oder einen Angiologen hinzu.
Welche radiologischen Zeichen beachtet der untersuchende Arzt besonders?
- Engstellen im Spinalkanal
- Verdickung (Hypertrophie) der durch die Bandscheibenschrumpfung zunehmend überlasteten, arthrotischen Facettengelenke
- Auftreten von Spondylophyten als Zeichen der segmentalen Instabilität
- Bandscheibenvorwölbungen in den Spinalkanal als Folge der zunehmenden Dehydratation der Bandscheibe
- Überbeweglichkeit (Spondylolisthesis) der Wirbelkörper (bei Aufnahmen in Beuge- und Streckstellung der Wirbelsäule)
- Verdickung des Längsbandes der Wirbelsäule (Ligamentum flavum)
Konservative Therapie der spinalen Stenose
 Die Physiotherapie gehört zu den Grundpfeilern der konservativen Behandlung bei Spinalkanalstenose. Spezielle Übungen sollen die Muskeln stärken und dem Hohlkreuz entgegenwirken. © Gelenk-Klinik
Die Physiotherapie gehört zu den Grundpfeilern der konservativen Behandlung bei Spinalkanalstenose. Spezielle Übungen sollen die Muskeln stärken und dem Hohlkreuz entgegenwirken. © Gelenk-Klinik
In vielen Fällen hat eine spinale Stenose keine direkten Folgen für das Wohlbefinden der betroffenen Patienten. Daher geht eine klinische Untersuchung immer mit dem Erfragen der konkreten klinischen Einschränkungen und Leiden der Patienten einher. Es ist nicht erforderlich, eine Spinalkanalstenose zur Vorbeugung klinischer Symptome zu behandeln. Sollten jedoch eindeutige Krankheitszeichen auftreten, ist die Therapie dringend geboten, um eine weitere Verschlechterung des Zustandes bis hin zu irreversiblen Dauerschäden zu vermeiden. Eine abwartende Haltung bei einer bereits krankheitsauslösenden Wirbelkanalstenose ist sehr riskant.
Konservative Behandlung:
- physikalische Therapie (Elektrotherapie, Bädertherapie, Fango)
- Rückenschule und Physiotherapie
- Schmerzmittel
- Mittel zur Muskelentspannung
- falls erforderlich, Antidepressiva zur psychischen Entlastung des Patienten
- interventionelle Schmerztherapie
Am Anfang der konservativen Therapie steht die Aufklärung und Information der Patienten über die Befunde und die Prognose ihrer Erkrankung. Dabei erörtert der Rückenspezialist die Lebensumstände und empfiehlt konkrete Maßnahmen, um den Verlauf der Spinalkanalstenose zu verbessern. Dazu gehört beispielsweise die Gewichtskontrolle bzw. die Reduktion von Übergewicht. Weitere nicht-medikamentöse Behandlungsoptionen sind:
- Bewegung. Langes Sitzen und Liegen schwächt Muskulatur und Knochen und verschlimmert die Problematik häufig. Soweit es die Beschwerden erlauben, sollte man den normalen Alltagstätigkeiten weiter nachgehen. Nach Rücksprache mit dem behandelnden Arzt ist auch Sport möglich, vor allem Sportarten, bei denen der Oberkörper leicht nach vorne geneigt ist. Dazu gehören Fahrradfahren oder Laufbandtraining. Gut organisiert ist auch Wandern erlaubt: z. B., wenn man nur bergauf geht und bergab die Bergbahn nutzt oder sich abholen lässt.
- Physikalische Therapie. Spezielle Massagetechniken können helfen, den unteren Rücken zu entspannen. Gleiches gilt für Wärme – ob Infrarotbestrahlung, ein heißes Bad oder ein Wärmepflaster. Bei Nervenreizung wirkt eher Kälte lindernd.
- Physiotherapie. Sie dient der Entspannung und der Kräftigung der Rückenmuskulatur. Außerdem sollen die Übungen helfen, ein Hohlkreuz zu vermeiden. Die Rückenschule verfolgt zudem das Ziel, eine mögliche Wirbelsäulenarthrose als Ursache der Spinalstenose mithilfe stabilisierender Rückenmuskulatur zu verlangsamen.
- Akupunktur und Ultraschall. Beide Verfahren werden – mit unterschiedlichem Erfolg – auch bei Spinalkanalstenose eingesetzt. Ultraschall soll durch Vibrationen das verspannte Gewebe lockern, Akupunktur die Energiebahnen beeinflussen.
- Korsett. In manchen Fällen verordnet der behandelnde Arzt ein Korsett. Es bringt Erleichterung, weil es die Stellung der Wirbelkörper zueinander beeinflusst und einem Hohlkreuz entgegenwirkt ("entlordosiert"). Wird das Korsett allerdings zu lange getragen, droht ein Muskelabbau und die Beschwerden verschlimmern sich sogar.
Gegen akute Schmerzen helfen entzündungshemmende Schmerzmittel (NSAR) wie Diclofenac oder Ibuprofen. Sie sollten allerdings aufgrund ihrer möglichen Nebenwirkungen (z. B. Magengeschwüre) nur begrenzt angewendet werden. Zusätzlich können muskelentspannende Wirkstoffe die Beschwerden lindern. Auch sie haben eine Reihe von Nebenwirkungen und sind deshalb nur kurzfristig und nach ärztlicher Verordnung einzunehmen.
Leider reichen Allgemeinmaßnahmen, NSAR und muskelentspannende Medikamente oft nicht aus, um die Beschwerden bei Spinalkanalstenose zu lindern. Dann ist die interventionelle Schmerztherapie eine Option. Dabei werden Kortison oder örtliche Betäubungsmittel in die unmittelbare Nähe der Verengung gespritzt. Diese Ansätze zur Schmerztherapie wirken aber nicht langfristig.
Operation der Spinalkanalstenose
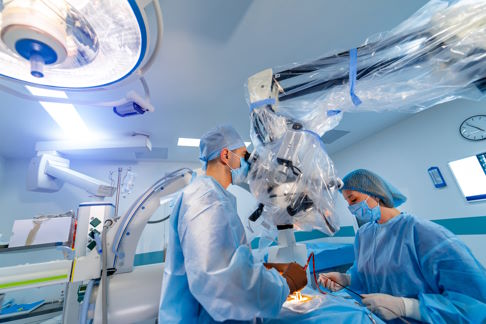 Mithilfe eines speziellen Operationsmikroskops kann der Wirbelsäulenchirurg störendes Gewebe im Spinalkanal genau identifizieren und mit feinsten Instrumenten entfernen. © Vadim, Adobe
Mithilfe eines speziellen Operationsmikroskops kann der Wirbelsäulenchirurg störendes Gewebe im Spinalkanal genau identifizieren und mit feinsten Instrumenten entfernen. © Vadim, Adobe
Operative Behandlungen
Zu den operativen Verfahren, die bei Spinalkanalstenose allein oder in Kombination angewendet werden, gehören:
Die konservativen Maßnahmen können die eigentliche Ursache, d. h. die Einengung des Rückenmarks durch meist knöcherne Elemente, nicht beseitigen. Vor allem bei einer stark ausgeprägten Stenose stoßen sie deshalb relativ schnell an ihre Grenzen. Um dauerhafte Schäden zu vermeiden, gilt: Wenn nach mehr als 12 Wochen die konservative Therapie keinerlei Schmerzlinderung bringt, sollte eine operative Behandlung in Erwägung gezogen werden. Ihr Ziel ist die Weitung der Engstelle im Spinalkanal.
In manchen Situationen muss eine Operation der Stenose sofort erfolgen. Dies ist der Fall
- bei Schmerzen, die auch unter Schmerztherapie unerträglich sind,
- bei schweren Lähmungen oder Gefühlsstörungen, die den normalen Bewegungsablauf unmöglich machen,
- bei Störung der Harnkontrolle oder des Mastdarms,
- bei Störung der Sexualfunktion und
- bei Einschränkung der maximalen Gehstrecke auf wenige Meter.
Übungen für Zuhause bei Spinalkanalstenose
Die folgenden Übungen eignen sich für Menschen mit lumbaler Spinalkanalstenose. Bevor Sie die Übungen durchführen, halten Sie Rücksprache mit Ihrem Arzt oder Therapeuten. Er kann Schädigungen an Nerven, Wirbelkörpern oder des Rückenmarks ausschließen.
Entlastungslagerungen und Flexionsübungen für die LWS
Um die überlasteten Strukturen zu entlasten, eignen sich Entlastungslagerungen und Flexionsübungen. Diese Übungen können bei Bedarf mehrmals durchgeführt werden. Hinweis: Bei akuten Bandscheibenvorfällen sind die ersten drei Übungen nicht durchzuführen!
Eigenmobilisation an der Tischkante
 Die Übung mobilisiert die Wirbelkörper. © Gelenk-Klinik
Die Übung mobilisiert die Wirbelkörper. © Gelenk-Klinik
Legen Sie sich mit dem Bauch auf einen Tisch (über die Tischkante kann ein Kissen gelegt werden), sodass die Beine nach unten hängen. Die Beine haben Vorfußkontakt zum Boden, sind aber locker abgestellt (keine Gewichtsübernahme). Dadurch kommt es zu einem Zug in der Lendenwirbelsäule und einer Mobilisation der einzelnen Wirbelkörper. Halten Sie die Position für ca. 30 Sekunden, wenn Sie es als angenehm empfinden.
Oberkörper vorbeugen
Ausgangsstellung: Sitzen Sie breitbeinig auf einem Stuhl
Durchführung: Beugen Sie Ihren Oberkörper nach vorne, bis er zwischen Ihren Beinen ist. Lassen Sie ihn hängen und versuchen Sie, Ihre Rückenmuskeln zu entspannen. Bleiben Sie in dieser Position so lange Sie es als angenehm empfinden (bis zu 30 Sekunden). Richten Sie sich langsam, Wirbel für Wirbel, wieder auf.
 Ausgangsposition: Der Oberkörper ist zwischen den Beinen. Halten Sie die Position so lange Sie es als angenehm empfinden. © Gelenk-Klinik
Ausgangsposition: Der Oberkörper ist zwischen den Beinen. Halten Sie die Position so lange Sie es als angenehm empfinden. © Gelenk-Klinik
 Richten Sie sich Wirbel für Wirbel wieder auf. © Gelenk-Klinik
Richten Sie sich Wirbel für Wirbel wieder auf. © Gelenk-Klinik
 Kommen Sie langsam in den aufrechten Sitz zurück. © Gelenk-Klinik
Kommen Sie langsam in den aufrechten Sitz zurück. © Gelenk-Klinik
Einrollen
Ausgangsstellung: Rückenlage, die Beine werden mit den Armen umgriffen.
Durchführung: Ziehen Sie die Beine zu sich an den Bauch heran. Halten Sie diese Position für ca. 10 Sekunden. Alternativ können Sie auch leichte Schaukelbewegungen durchführen.
 Ziehen Sie die Beine an. © Gelenk-Klinik
Ziehen Sie die Beine an. © Gelenk-Klinik
 Führen Sie ggf. leichte Schaukelbewegungen durch. © Gelenk-Klinik
Führen Sie ggf. leichte Schaukelbewegungen durch. © Gelenk-Klinik
Stufenlagerung
Legen Sie in Rückenlage beide Beine auf einer Erhöhung ab, sodass der untere Rücken auf dem Boden aufliegt und Sie kein Hohlkreuz bilden. Bleiben Sie in dieser Position mehrere Minuten, wenn Sie es als angenehm empfinden.
 Legen Sie die Unterschenkel im rechten Winkel auf einer Erhöhung ab. Dies lindert starke Rückenschmerzen. © Gelenk-Klinik
Legen Sie die Unterschenkel im rechten Winkel auf einer Erhöhung ab. Dies lindert starke Rückenschmerzen. © Gelenk-Klinik
 Sie können die Beine zusätzlich mit einem Kissen oder Handtuch unterlagern. © Gelenk-Klinik
Sie können die Beine zusätzlich mit einem Kissen oder Handtuch unterlagern. © Gelenk-Klinik
Sitz mit Bauchlehne
 Sitzen auf einem umgedrehten Stuhl. © Gelenk-Klinik
Sitzen auf einem umgedrehten Stuhl. © Gelenk-Klinik
Setzen Sie sich rittlings auf einen Schreibtischstuhl und legen Sie ein Kissen zwischen Bauch und Stuhllehne. Durch die vordere Abstützung wird ein großer Teil der Gewichte von Brustkorb und Schultergürtel abgegeben. Die Belastung der LWS sinkt.
Stand mit Stütz
 Stützen Sie sich mit dem Unterarm auf dem Oberschenkel auf. © Gelenk-Klinik
Stützen Sie sich mit dem Unterarm auf dem Oberschenkel auf. © Gelenk-Klinik
Stellen Sie ein Bein auf einer Erhöhung, z. B. einem Hocker, ab. Stützen Sie sich nun mit dem Unterarm/Ellenbogen der gleichen Seite auf dem Oberschenkel ab. Durch die vordere Abstützung wird ein großer Teil der Gewichte von Brustkorb und Schultergürtel abgegeben. Die Belastung der LWS sinkt.
Übungen zur segmentalen Stabilisation der LWS
Die lokalen Muskeln (Musculi multifidi und Musculus transversus abdominus) an der Wirbelsäule haben eine wichtige Funktion in Bezug auf die Stabilität. Bei vielen Menschen mit Rückenproblemen sind diese Muskeln in der motorischen Kontrolle beeinträchtigt (die Aktivierung funktioniert nicht gut bzw. verzögert). Um dies zu verbessern, eignen sich Stabilisations- und Gleichgewichtsübungen, denn die Muskeln lassen sich am leichtesten reaktiv anspannen.
Superman
Ausgangsstellung: Vierfüßlerstand auf einer Matte, beide Beine sind unter den Hüften, beide Arme unter den Schultern platziert. Der Blick ist Richtung Boden gerichtet.
Variante 1: Heben Sie diagonal ein Bein und einen Arm ca. 5 cm vom Boden ab und stabilisieren Sie diese Position für 5 Sekunden.
 Halten Sie die Position für 5 Sekunden. © Gelenk-Klinik
Halten Sie die Position für 5 Sekunden. © Gelenk-Klinik
Steigerung: Heben Sie den Fuß des abstützenden Beines vom Boden ab, sodass sie nur noch mit dem Knie Kontakt zum Boden haben. Versuchen Sie das Gleichgewicht zu halten, während Sie die Übung, wie oben beschrieben, fortführen.
 Steigerung: Heben Sie den Fuß des abstützenden Beines an. © Gelenk-Klinik
Steigerung: Heben Sie den Fuß des abstützenden Beines an. © Gelenk-Klinik
 Halten Sie die Position auf jeder Seite 5 Sekunden. © Gelenk-Klinik
Halten Sie die Position auf jeder Seite 5 Sekunden. © Gelenk-Klinik
Variante 2: Heben Sie ein Bein und den diagonalen Arm gestreckt soweit ab, dass die Wirbelsäule stabilisiert bleibt und Sie nicht ins Hohlkreuz ausweichen.
 Steigerung: Strecken Sie das angehobene Bein und den diagonalen Arm. © Gelenk-Klinik
Steigerung: Strecken Sie das angehobene Bein und den diagonalen Arm. © Gelenk-Klinik
Variante 3: Heben Sie im Unterarmstütz die Beine abwechselnd an und halten die Position für 3 Sekunden, ohne dabei ins Hohlkreuz auszuweichen.
 Achten Sie darauf, bei der Übung nicht ins Hohlkreuz zu gehen. © Gelenk-Klinik
Achten Sie darauf, bei der Übung nicht ins Hohlkreuz zu gehen. © Gelenk-Klinik
Wiederholung: Führen Sie von der jeweiligen Variante der Übung 3 Sätze à 15 Wiederholungen durch.
Hacken
 Sitzen Sie nur auf der Vorderkante des Stuhls. © Gelenk-Klinik
Sitzen Sie nur auf der Vorderkante des Stuhls. © Gelenk-Klinik
Ausgangsstellung: Sitz auf der vorderen Kante eines Stuhles. Der Oberkörper ist leicht nach vorne gebeugt. Die Arme liegen mit gestreckten Ellenbogen dicht am Körper.
Durchführung: Führen Sie nun mit Ihren Armen kleine schnelle Hack- bzw. Schwungbewegungen aus. Die Bewegung erfolgt aus den Schultern, nicht aus den Ellenbogen. Versuchen Sie, durch die Anspannung der Rumpfmuskulatur eine Rotation des Oberkörpers so gering wie möglich zu halten.
Wiederholung: Führen Sie diese Hackbewegungen 15 Sekunden lang durch. Machen Sie ca. 30 Sekunden Pause und wiederholen Sie die Übung 3-mal.
Schwingstab
Hilfsmittel: Schwingstab
Ausgangsstellung: Aufrechter Stand, der Schwingstab wird vertikal vor dem Körper mit beiden Armen gehalten. Die Ellenbogen sind leicht gebeugt.
Durchführung: Versuchen Sie, durch kleine Vor- und Rückbewegungen der Arme den Schwingstab in Schwingung zu versetzen. Bei einer stabilen Schwingung drehen Sie den Oberkörper langsam 10° nach rechts und links.
 Versetzen Sie den Schwingstab durch Bewegung der Arme in Bewegung. © Gelenk-Klinik
Versetzen Sie den Schwingstab durch Bewegung der Arme in Bewegung. © Gelenk-Klinik
 Drehen Sie den Oberkörper leicht nach rechts und links. © Gelenk-Klinik
Drehen Sie den Oberkörper leicht nach rechts und links. © Gelenk-Klinik
Alternative:
Ausgangsstellung: Aufrechter Stand, der Schwingstab wird waagrecht vor dem Körper mit beiden Armen gehalten. Die Ellenbogen sind leicht gebeugt.
Durchführung: Versuchen Sie, durch kleine Vor- und Rückbewegungen der Arme den Schwingstab in Schwingung zu versetzen. Bei einer stabilen Schwingung führen Sie den Schwingstab nach oben und nach unten. Achten Sie dabei auf einen geraden Rücken.
 Halten Sie den Schwingstab waagerecht. © Gelenk-Klinik
Halten Sie den Schwingstab waagerecht. © Gelenk-Klinik
 Führen Sie den Schwingstab nach oben und unten. © Gelenk-Klinik
Führen Sie den Schwingstab nach oben und unten. © Gelenk-Klinik
Wiederholung: Führen Sie diese Übung 3-mal für jeweils 20 Sekunden durch.
Tipps für den richtigen Umgang mit einem Schwingstab:
- Der Griff kann mit einer oder beiden Händen gehalten werden.
- Die Hände halten die Schwingung des Stabes aufrecht und gleichzeitig dagegen.
- Je ruhiger Ihre Hand beim Schwingen des Stabes bleibt, desto besser.
- Ellenbogen- und Schultergelenk werden möglichst ruhig gehalten.
- Ungeübte sollten den Stab beim Workout zunächst körpernah halten
- Die Trainingsintensität kann bei manchen Stäben durch das Verschieben der am Stab montierten Schwungmassen variiert werden.
Bridging
Ausgangsstellung: Rückenlage, die Beine werden nebeneinander aufgestellt. Der Abstand zwischen den Knien beträgt die Breite einer Faust.
Dynamische Durchführung: Heben Sie das Becken symmetrisch ab, bis die Oberschenkel mit dem Oberkörper eine Linie bilden. Senken Sie das Becken kontrolliert wieder ab, bis es leicht den Boden berührt.
Statische Durchführung: Heben Sie das Becken symmetrisch ab, bis die Oberschenkel mit dem Oberkörper eine Linie bilden und halten Sie diese Position für 20 Sekunden. Atmen Sie ruhig weiter; vermeiden Sie eine Pressatmung.
Wiederholung:
dynamisch: 3 Sätze a 10 Wiederholungen
statisch: 5 Wiederholungen für jeweils 20 Sekunden
 Oberschenkel und Oberkörper bilden bei der Übung eine Linie. © Gelenk-Klinik
Oberschenkel und Oberkörper bilden bei der Übung eine Linie. © Gelenk-Klinik
Isolierte Anspannung der lokalen Muskulatur
Eine isolierte Aktivierung des quer verlaufenden tiefen Bauchmuskels (Musculus transversus abdominus) und der Beckenbodenmuskulatur ist vor allem dann sinnvoll, wenn Hinweise auf ein segmentales Stabilitätsproblem bereits bei kleinen Belastungen vorliegen. Diese Übungen zeichnen sich durch ein geringes Maß an Bewegung, aber ein hohes Maß an bewusster Kontrolle aus. Regelmäßiges Üben ist essentiell, um einen Erfolg zu erzielen (mind. 4-mal pro Woche).
Sanftes Einziehen des Unterbauches
Ausgangsstellung: Rückenlage, die Beine sind leicht angestellt. Der Rücken ist entspannt. Eine Hand liegt oberhalb und eine Hand unterhalb des Bauchnabels auf.
Durchführung: Atmen Sie mehrmals tief bis in Ihren Bauch. Spüren Sie, wie sich Ihre Hände heben. Versuchen Sie nun, beim Ausatmen Ihren Unterbauch langsam und fein einzuziehen. Halten Sie die Spannung für 10 Sekunden und atmen Sie dabei weiter. Es sollte sich nun nur noch die obere Hand bewegen. Wichtig: Das Becken und die Wirbelsäule bewegen sich nicht.
Wiederholung: Spannung 10-mal nacheinander für 10 Sekunden halten. Keine Pressatmung.
 Spüren Sie bei der Übung, wie sich Ihre Hände heben. © Gelenk-Klinik
Spüren Sie bei der Übung, wie sich Ihre Hände heben. © Gelenk-Klinik
Beckenbodenmuskeln anspannen
 Spüren Sie die Bewegung in Ihren Händen. © Gelenk-Klinik
Spüren Sie die Bewegung in Ihren Händen. © Gelenk-Klinik
Ausgangsstellung: Setzen Sie sich aufrecht auf einen Stuhl. Legen Sie eine Hand oben auf das Schambein und die andere Hand auf das Steißbein.
Durchführung: Versuchen Sie nun, mit den Beckenbodenmuskeln das Schambein und das Steißbein langsam und behutsam zueinander zu ziehen (von vorne nach hinten). Achten Sie darauf, sich nicht zu verspannen, die Gesäßmuskeln zusammen zu kneifen oder das Becken zu bewegen. Sie sollten eine leichte Spannung im Beckenboden spüren.
Wiederholung: Spannung 10-mal nacheinander für 10 Sekunden halten. Keine Pressatmung.
Bauch und Beckenboden anspannen
Ausgangsstellung: Rückenlage, die Beine sind leicht angestellt. Der Rücken ist entspannt. Legen Sie einen Finger jeder Hand etwa 2 cm innerhalb des vorderen oberen Darmbeinstachels auf.
Durchführung: Atmen Sie langsam ein und durch den leicht geöffneten Mund wieder aus (Lippenbremse). Bei der Ausatmung versuchen Sie, den Beckenboden nach oben innen zu ziehen (Vorstellung: “Harndrang unterdrücken”). Den unteren Bauch ziehen Sie zudem sanft nach unten in Richtung Wirbelsäule. Wichtig: Becken und Wirbelsäule bewegen sich dabei nicht. Sie sollten eine sanfte Spannung unter Ihren Fingern spüren und eine leichte Bewegung des Unterbauchs nach innen. Halten Sie die Spannung für 10 Sekunden. Atmen Sie dabei weiter, ohne die Spannung zu lösen.
Wiederholung: Spannung 10-mal nacheinander für 10 Sekunden halten. Keine Pressatmung.
 Becken und Wirbelsäule bewegen sich bei der Übung nicht. © Gelenk-Klinik
Becken und Wirbelsäule bewegen sich bei der Übung nicht. © Gelenk-Klinik
Steigerung: Bein abheben und senken
Während Sie die Spannung im Unterbauch sowie im Beckenboden halten, heben Sie langsam ein angewinkeltes Bein vom Boden ab, sodass der Oberschenkel senkrecht ist. Senken Sie es wieder, bis der Fuß den Boden berührt. Achten Sie darauf, während der Bewegung die Spannung zu halten und möglichst den unteren Rücken nicht zu bewegen (zur Kontrolle können Sie eine Hand unter den unteren Rücken legen).
Wiederholung: Führen Sie die Bewegung mit jedem Bein jeweils 10-mal durch.
 Heben Sie ein Bein langsam vom Boden ab. © Gelenk-Klinik
Heben Sie ein Bein langsam vom Boden ab. © Gelenk-Klinik
 Senken Sie das Bein wieder ab, bis der Fuß den Boden berührt. © Gelenk-Klinik
Senken Sie das Bein wieder ab, bis der Fuß den Boden berührt. © Gelenk-Klinik
Aktivierung des M. transversus im Sitz
Ausgangsstellung: Sitzen Sie aufrecht an der Kante eines Stuhles. Die Hände sind in der Taille aufgestützt.
Durchführung: Atmen Sie mehrmals tief in den Unterbauch hinein. Spüren Sie, wie sich der Bauch bewegt. Versuchen Sie nun, beim Ausatmen Ihren Unterbauch langsam und fein einzuziehen. Halten Sie die Spannung für 10 Sekunden und atmen Sie dabei weiter. Becken oder Rücken werden nicht bewegt.
Wiederholung: Spannung 10-mal nacheinander für 10 Sekunden halten. Keine Pressatmung.
Kontrolle: Legen Sie eine Hand auf den Unterbauch und die andere Hand auf den seitlichen Rippenbogen. Während Sie die obere Übung durchführen, sollten Sie in der Spannungsphase nur Atembewegungen in den Rippen spüren.
 Sitzen Sie aufrecht auf einem Stuhl. © Gelenk-Klinik
Sitzen Sie aufrecht auf einem Stuhl. © Gelenk-Klinik
 Eine Hand liegt auf den Unterbauch, die andere auf dem seitlichen Rippenbogen. © Gelenk-Klinik
Eine Hand liegt auf den Unterbauch, die andere auf dem seitlichen Rippenbogen. © Gelenk-Klinik
Häufige Patientenfragen zum Thema Spinalkanalstenose an Dr. med. David-Christopher Kubosch von der Gelenk-Klinik Freiburg
Welcher Arzt behandelt eine Spinalkanalstenose?
Der erste Weg führt die meisten Betroffenen zu ihrem Hausarzt, der im Arzt-Patienten-Gespräch und im Rahmen einer klinischen Untersuchung eine Verdachtsdiagnose stellt. Bei Verdacht auf eine Spinalkanalstenose wird er Sie an einen Orthopäden mit Spezialisierung auf Wirbelsäulenerkrankungen überweisen. Der Orthopäde wird vermutlich ein Röntgen und eine MRT (Magnetresonanztomografie) anordnen. Die MRT macht eventuelle Engstellen im Wirbelkanal sichtbar. Auf Basis der Ergebnisse der Bildgebungen und neurologischen Untersuchungen erläutert der orthopädische Facharzt dem Patienten die infrage kommenden Behandlungsmöglichkeiten.
Wo sollte man eine Spinalkanalstenose operieren lassen?
Es ist ratsam, eine Spinalkanalstenose in einer spezialisierten Klinik für Wirbelsäulenchirurgie operieren zu lassen. Solche Kliniken haben Erfahrungen mit Wirbelsäulenerkrankungen und bieten das gesamte Spektrum der konservativen und operativen Behandlungsmöglichkeiten an. So liegt die Betreuung des Patienten von der Diagnose bis zur Nachbehandlung in einer Hand.
Wenn Sie unsicher sind, welche Behandlung die richtige für Sie ist, können Sie sich in der Gelenk-Klinik eine Zweitmeinung einholen. Unsere Fachärzte sind spezialisiert auf Erkrankungen der Wirbelsäule, minimalinvasive Wirbelsäulenchirurgie, chronische Schmerzen und Rehabilitative Medizin.
Welche Übungen sind bei Spinalkanalstenose im Bereich LWS 4/5 zu empfehlen?
Für Menschen mit lumbaler Spinalkanalstenose eignen sich Entlastungslagerungen und Flexionsübungen. Trainiert werden sollte jedoch nur nach Rücksprache mit dem behandelnden Arzt.
Warum ist bei einer Spinalkanalstenose der LWS das Treppensteigen, insbesondere das Herabsteigen, erschwert?
Durch die Stenose werden die Nerven der Beinmuskulatur eingeengt, was bei Anstrengung zu Schmerzen und Krämpfen führt. Herunter geht man eine Treppe meist aufgerichtet oder sogar etwas zurückgelehnt. Diese Haltung verstärkt die Einengung des Wirbelkanals und die Schmerzen werden schlimmer. Beim Heraufgehen wird oft der Oberkörper vorgebeugt – ähnlich wie beim Radfahren. Das entlastet den Wirbelkanal und macht weniger Beschwerden.
Welche Medikamente helfen bei einer Spinalkanalstenose?
Patienten mit einer Spinalkanalstenose haben häufig heftige Rückenschmerzen, die meist beim Laufen, Stehen oder Treppensteigen auftreten. Dabei entstehen die Schmerzen nicht nur durch die Engstelle im Wirbelkanal, die auf das Rückenmark drückt, sondern auch durch verspannte Muskulatur.
Entzündungshemmende Medikamente aus der Gruppe der nichtsteroidalen Antirheumatika (NSAR) wie beispielsweise Ibuprofen oder Diclofenac lindern die Schmerzen und verhindern ein Verkrampfen der Muskulatur. Wenn diese frei verkäuflichen Medikamente nicht ausreichend wirken, kann der Arzt stärkere Schmerzmittel, sogenannte Opioide, verschreiben. Dazu zählen zum Beispiel Fentanyl, Tramadol oder Morphin.
Wie lange ist man krank mit einer Spinalkanalstenose?
Die Dauer der Krankschreibung richtet sich nach dem Schweregrad der Stenose und nach der Art der Behandlung. Zudem ist die Arbeitsunfähigkeit von Ihrem Beruf abhängig. Sitzende Tätigkeiten können Sie meist bereits nach 4 Wochen wieder ausüben. Wer schwer körperlich arbeitet, erhält in der Regel eine längere Krankschreibung nach einer Spinalkanalstenose. Die Dauer der Krankschreibung ist immer eine Entscheidung, die der behandelnde Arzt gemeinsam mit dem Patienten trifft. Es gibt keine pauschale Empfehlung.
Welche Matratze eignet sich bei einer Spinalkanalstenose?
Die Beschaffenheit der Matratze ist ein wesentlicher Faktor für die Schlafqualität, vor allem für Menschen mit Rückenbeschwerden. Die Matratze sollte nicht zu weich sein, damit die Wirbelsäule ausreichend gestützt wird und nicht abknickt. Aber sie darf auch nicht zu hart sein, weil sonst die Bandscheiben nicht entlastet werden. Außerdem sollte die Matratze über verschiedene Zonen verfügen, die an Ihre Körpergröße und Ihr Gewicht angepasst sind. Bei einer guten Matratze sinken Schultern und Hüften ein und die anderen Bereiche werden gestützt. Lassen Sie sich am besten in einem Fachgeschäft beraten.
Kann eine Spinalkanalstenose zu Darmproblemen führen?
Die Nerven, die den Darm versorgen, treten zwischen der unteren Brustwirbelsäule und der kompletten Lendenwirbelsäule aus dem Rückenmark aus. Verengt in diesem Bereich eine Spinalkanalstenose das Rückenmark oder die austretenden Nervenwurzeln, kann es zu einer Funktionsstörung des Darms kommen.
Wann sollte man eine Spinalkanalstenose operieren?
In der Gelenk-Klinik wägen wir nach ausführlicher Untersuchung sehr genau ab, welche Operation notwendig ist oder ob es eventuell eine konservative Alternative gibt. Eine Operation ist erforderlich, wenn es in den Beinen zu neurologischen Ausfällen kommt oder wenn Darm- oder Blasenfunktion gestört sind. Auch bei einer gravierenden Blockade des Spinalkanals empfehlen wir eine Operation.
Wo hat man Schmerzen bei einer Spinalkanalstenose?
Eine Spinalkanalstenose kann die komplette Wirbelsäule, also HWS, BWS oder LWS, betreffen. Im Bereich der HWS (Halswirbelsäule) kommt es zu Nackenschmerzen, die bis in die Arme ausstrahlen können. Häufiger tritt die Spinalkanalstenose jedoch im Bereich der LWS (Lendenwirbelsäule) auf. Typisch sind untere Rückenschmerzen, die bis ins Gesäß oder in die Beine ausstrahlen können.
Was passiert, wenn man eine Spinalkanalstenose nicht operiert?
Nicht jede Spinalkanalstenose muss operiert werden. Entscheidend ist immer das Befinden des Patienten. Bei geringer Verengung des Wirbelkanals und nur leichten Symptomen hilft in einigen Fällen auch ein konservativer Therapieansatz. Übungen im Rahmen der Rückenschule und Physiotherapie können die Rückenmuskulatur kräftigen und so Rückenschmerzen vorbeugen.
Treten allerdings Lähmungen, Taubheitsgefühle oder sehr starke Schmerzen auf, sollten Sie die Operation nicht herauszögern, um eine dauerhafte Schädigung des Rückenmarks zu vermeiden. Eine konservative Therapie kann die Ursache der Spinalkanalstenose nicht beseitigen.
Erfahrungsberichte: Wie sind die Erfolgsaussichten nach einer OP bei Spinalkanalstenose?
In der Gelenk-Klinik behandeln wir regelmäßig verschiedene Schweregrade und Ausprägungen von Spinalkanalstenosen. Wir beobachten, dass die Patienten sich nach einer OP meist schnell erholen. Die Patienten berichten in der Regel von einer wesentlichen Verbesserung der Beschwerden.
Wie hoch ist der Grad der Behinderung (GdB) bei einer Spinalkanalstenose?
Um den GdB bei einer Spinalkanalstenose zu ermitteln, sind mehrere Faktoren ausschlaggebend. In die Beurteilung fließen das Ausmaß der Bewegungseinschränkung und die Anzahl der betroffenen Segmente der Wirbelsäule ein. Bei leichten Bewegungseinschränkungen liegt oft nur ein GdB von 10 oder weniger vor. Erst wenn die Spinalkanalstenose das Gehen oder Stehen unmöglich macht, kommt ein GdB von 80 bis 100 in Betracht.
Literaturangaben
- Al-Khawaja, D., Seex, K. & Eslick, G. D. (2008). Spinal epidural lipomatosis – a brief review. Journal of clinical neuroscience, 15(12), 1323–1326.
- Baumgartner, H. (1996). [Lumbar pain in old age]. Praxis, 85(43), 1347–1353.
- Benditz, A., & Grifka, J. (2019). Lumbale Spinalkanalstenose. Der Orthopäde, 48(2), 179–192.
- Benglis, D. M., Elhammady, M. S., Levi, A. D. & Vanni, S. (2008). Minimally invasive anterolateral approaches for the treatment of back pain and adult degenerative deformity. Neurosurgery, 63(3 Suppl), 191–196.
- Dorwart, R. H. (1984). Computed tomography of the lumbar spine: techniques, normal anatomy, pitfalls, and clinical applications. Critical reviews in diagnostic imaging, 22(1), 1–42.
- Kambin, P., McCullen, G., Parke, W., Regan, J. J., Schaffer, J. L. & Yuan, H. (1997). Minimally invasive arthroscopic spinal surgery. Instructional course lectures, 46, 143–161.
- Kirkpatrick, J. S. (1996). Oh, my aching back: evaluation and surgical treatment of lumbar spine disorders. Southern medical journal, 89(10), 935–939.
- Krämer, J. (2004). Mikrochirurgie der Wirbelsäule. Thieme Georg Verlag.
- Korge, A., Mehren, C., & Ruetten, S. (2019). Minimal-invasive Dekompressionsverfahren der Spinalkanalstenose. Der Orthopäde, 48(10), 824–830.
- Lønne, G., Johnsen, L. G., & Rossvoll, I. (2015). Spinalkanalstenose: minimal-invasive Dekompression versus X-Stop. Neurochirurgie Scan, 3(03), 183–184.
- Lurie, J. D., Tosteson, T. D., & Tosteson, A. (2015). Langzeitergebnisse nach Behandlung einer lumbalen Spinalkanalstenose. Neurochirurgie Scan, 3(03), 168–169.
- Markman, J. D. & Gaud, K. G. (2008). Lumbar spinal stenosis in older adults: current understanding and future directions. Clinics in geriatric medicine, 24(2).
- Nguyen, D. M. (1996). The role of physical medicine and rehabilitation in pain management. Clinics in geriatric medicine, 12(3), 517–529.
- Orthofer, P. (2003). Orthopädie und Orthopädische Chirurgie. Wirbelsäule und Thorax. Thieme Georg Verlag.
- PhD, W. R., MD, J. K. & Thomas. (2008). Essentials of Physical Medicine and Rehabilitation (Frontera, Essentials of Physical Medicine and Rehabilitation) (2 ed). Saunders.
- Rauschmann, M., & Arabmotlagh, M. (2019). Spinalkanalstenose. Der Orthopäde, 48(10), 809–809.
- Schäfer, C., Rüther, W., & Schroeder, M. (2016). Diagnostik und Therapie der lumbalen Spinalkanalstenose. Arthritis und Rheuma, 36(06), 382–391.