- Was ist eine Spondylodiszitis?
- Welche Ursachen hat die Spondylodiszitis?
- Was sind die typischen Symptome bei einer Spondylodiszitis?
- Wie diagnostiziert der Arzt eine Spondylodiszitis?
- Wie behandelt man eine Spondylodiszitis?
- Wie ist die Prognose bei einer Spondylodiszitis?
- Häufig gestellte Patientenfragen zur Spondylodiszitis
 Eine Spondylodiszitis macht sich häufig durch starke Schmerzen im Lendenwirbelsäulenbereich, Fieber und Abgeschlagenheit bemerkbar. ©peterschreiber.media, Adobe
Eine Spondylodiszitis macht sich häufig durch starke Schmerzen im Lendenwirbelsäulenbereich, Fieber und Abgeschlagenheit bemerkbar. ©peterschreiber.media, Adobe
Die Spondylodiszitis ist eine schwerwiegende, sehr schmerzhafte und meist bakteriell bedingte entzündliche Infektion von Bandscheibe und Wirbelkörper. In vielen Fällen kann sie konservativ mit Schmerzmitteln, Ruhigstellung und einer mehrwöchigen Antibiotikatherapie behandelt werden. Bei starken Schmerzen, Nervenbeteiligung und Zerstörung des betroffenen Wirbelkörpers muss der Rückenspezialistdie entzündlichen Bereiche operativ entfernen und die Wirbelsäule mit Implantaten stabilisieren.
Was ist eine Spondylodiszitis?
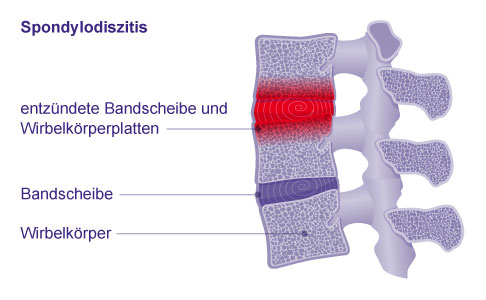 Die Entzündung bei einer Spondylodiszitis geht häufig von der Bandscheibe aus, um dann auf die benachbarten Wirbelkörperplatten überzugreifen. © Gelenk-Klinik
Die Entzündung bei einer Spondylodiszitis geht häufig von der Bandscheibe aus, um dann auf die benachbarten Wirbelkörperplatten überzugreifen. © Gelenk-Klinik
Bei der Spondylodiszitis handelt es sich um eine spezielle Form der Osteomyelitis. Ausgelöst durch eine Infektion kommt es zur Entzündung einer Bandscheibe und der angrenzenden Wirbelkörper, d. h. zu einer gleichzeitigen Spondylitis und Diszitis (griech. spondylos „Wirbel“, diskos „Scheibe“). Die Spondylodiszitis äußert sich durch Rückenschmerzen, Bewegungseinschränkung und Fieber, manchmal bleibt die Entzündung allerdings auch lange unbemerkt.
Zu 60 % ist die Lendenwirbelsäule betroffen, gefolgt von der Brust- und Halswirbelsäule (30 % bzw. 10 % der Fälle). Es erkranken vor allem die vorderen Anteile des Wirbelkörpers. Die Wirbelbögen und Querfortsätze sind an dem entzündlichen Geschehen meist nicht beteiligt. Unbehandelt droht die Zerstörung des jeweiligen Segments, es können sich Keilwirbel oder Blockwirbel ausbilden und auf diese Weise die Wirbelsäule deformieren.
In Deutschland erkranken jährlich etwa 30 von 250 000 Menschen an einer Spondylodiszitis. Weltweit wird die Erkrankung insgesamt immer häufiger. Das liegt zum einen an der demografischen Entwicklung mit einer steigenden Zahl älterer Menschen und einem steigenden Risiko einer Bandscheiben- bzw. Wirbelkörperentzündung.
Welche Ursachen hat die Spondylodiszitis?
 Am häufigsten wird die Spondylodiszitis durch Staphylokokken ausgelöst. Unter dem Mikroskop kann man die runden, in Haufen liegenden Bakterien gut erkennen. © Dr. Microbe, Adobe
Am häufigsten wird die Spondylodiszitis durch Staphylokokken ausgelöst. Unter dem Mikroskop kann man die runden, in Haufen liegenden Bakterien gut erkennen. © Dr. Microbe, Adobe
Ausgelöst wird die Spondylodiszitis durch eine Vielzahl von Erregern. Dazu gehören in erster Linie Bakterien wie Staphylokokken und Streptokokken, aber auch Escherichia coli und andere Darmbakterien (unspezifische Spondylodiszitis). Auch bei Tuberkulose (spezifische Spondylodiszitis) und Brucellose entwickelt sich oft eine Spondylodiszitis. In seltenen Fällen führen Infektionen mit Pilzen (z. B. Candida oder Aspergillus) oder Parasiten zu der Erkrankung.
Häufig geht die Infektion von der Bandscheibe aus (Diszitis) und greift dann auf den benachbarten Wirbelkörper über. Die Keime erreichen die Wirbelsäule auf drei verschiedenen Wegen:
- Über das Blut (arterielle oder venöse Gefäße). In diesem Fall gibt es in einem anderen Bereich des Körpers einen Primärinfekt, wie beispielsweise eine Lungenentzündung, einen Harnwegsinfekt oder eine Endokarditis (Entzündung der Herzinnenhaut, meist der Herzklappen). Aus diesem Herd gelangen Keime über das Blut in die Wirbelsäule.
- Direkt über das Gewebe oder die Lymphbahnen aus benachbarten, infizierten Gebieten.
- Von außen über eine Verletzung oder einen ärztlichen Eingriff, z. B. eine Punktion, eine Operation oder einen in der Arterie liegenden Katheter.
Männer leiden häufiger an einer Spondylodiszitis als Frauen. Außerdem tritt die Erkrankung vermehrt bei älteren Menschen auf. Eine ganze Reihe weiterer Risikofaktoren begünstigt die Infektion von Bandscheibe und Wirbelkörper. Zu den patientenbedingten gehören
- Übergewicht und Mangelernährung, Diabetes mellitus,
- erhöhter Alkoholkonsum, Rauchen,
- schlechter Zahnstatus, Karies,
- chronische Leber- und Nierenerkrankungen, rheumatische Erkrankungen, Krebs, AIDS und
- eine Behandlung mit immununterdrückenden Medikamenten, Chemotherapie, Strahlentherapie oder einliegenden Katheter.
Unspezifisch oder spezifisch?
Die erregerbedingte Spondylodiszitis unterteilt man auch in eine unspezifische und eine spezifische Form. Auslöser der unspezifischen Spondylodiszitis sind meist über das Blut gestreute Bakterien, am häufigsten Staphylokokkus aureus. Die spezifische Spondylodiszitis wird dagegen durch Tuberkulosebakterien (Mykobakterium tuberculosis) oder Brucellen verursacht.
Zudem gibt es zahlreiche operations-assoziierte Faktoren, die das Risiko für eine Spondylodiszitis erhöhen. Lange, komplizierte Eingriffe mit einem ausgedehnten Zugang gehören ebenso dazu wie ein hoher intraoperativer Blutverlust und eine intraoperative Hypothermie (ungewolltes Absinken der Körpertemperatur während eines operativen Eingriffs). Auch Revisionsoperationen oder Infiltrationen der Wirbelsäule sind mit einem erhöhten Infektionsrisiko verbunden.
Was sind die typischen Symptome einer Spondylodiszitis?
Eine Spondylodiszitis kann äußerst variabel verlaufen. In manchen Fällen machen sich zunächst überhaupt keine Beschwerden bemerkbar, in anderen Fällen beginnt die Erkrankung hochakut mit ausgeprägtem Fieber. Folgende Symptome sind möglich:
- lokale, auf den betroffenen Bereich begrenzte Rückenschmerzen in Ruhe, die sich unter Belastung verstärken,
- stark eingeschränkte Beweglichkeit der Wirbelsäule, Schonhaltung,
- Fieber, Abgeschlagenheit und Appetitlosigkeit,
- manchmal Verlust der Kontrolle über Darm- und Blasenentleerung und
- selten Lähmungen oder Missempfindungen durch eingeklemmte Nerven.
Komplikationen der Erkrankung
Bei schwerer oder unbehandelter Spondylodiszitis drohen Komplikationen. Dazu gehören starke Deformitäten der Wirbelkörper. Es können sich Keilwirbel bilden oder die Wirbelkörper zu Blöcken verwachsen (Blockwirbel).
Durch die dadurch bedingte Krümmung der Wirbelsäule (Kyphosierung) kann es zu einem Gibbus (Buckel) kommen. Der Gibbus gehört mit dem Abszess neben der Wirbelsäule (Psoasabszess) und Lähmungen zu der sogenannten Pott'schen Trias. Diese Folge der Tuberkulose kommt aufgrund der guten Behandlungsmöglichkeit mit Tuberkulostatika heute nur noch selten vor.
Wenn der Infektionsherd im Knochen nicht saniert werden kann, droht als weitere schwere Folge eine Blutvergiftung (Sepsis).
Wie diagnostiziert der Arzt eine Spondylodiszitis?
 Eine Spondylodiszitis ist besonders gut mithilfe der Magnetresonanztomographie zu erkennen. © Gelenk-Klinik
Eine Spondylodiszitis ist besonders gut mithilfe der Magnetresonanztomographie zu erkennen. © Gelenk-Klinik
Befragung und körperliche Untersuchung
Zunächst lässt sich der Rückenspezialist die Beschwerden genau schildern. Er fragt, wann diese auftreten, wie stark sie sind und ob sie in Ruhe oder bei Bewegung schlimmer werden. Um Risikofaktoren zu erkennen, erhebt er auch die genaue Krankengeschichte (Anamnese) des Patienten.
Bei der klinischen Untersuchung tastet er die Wirbelsäule ab und achtet auf Druck- und Klopfschmerzen. Manchmal macht der Arzt auch zusätzliche Tests, z. B. den Fersenfalltest. Damit lässt sich ein Stauchungsschmerz der Wirbelsäule erkennen. Außerdem prüft der Arzt die Beweglichkeit der Wirbelsäule. Diese ist oft eingeschränkt und das Beugen und Wiederaufrichten schmerzt stark. In den meisten Fällen zeigt der Patient auch eine ausgeprägte Schonhaltung.
Um eine eventuelle Beeinträchtigung von Nervenwurzeln oder Nerven zu erkennen, erhebt der Arzt einen ausführlichen neurologischen Status. Er prüft die Reflexe, die Hautsensibilität und die Muskelkraft
Am Ende dokumentiert er alle Befunde genau. Das ist nicht nur für die Diagnose wichtig, sondern auch für die Beurteilung des Krankheitsverlaufs.
Laboruntersuchungen
Grundlage der weiteren Diagnostik sind Laboruntersuchungen. Das Ausmaß der Entzündung spiegeln der Entzündungsparameter CRP und die Leukozytenzahl wider. Um den Verlauf und das Ansprechen einer Therapie zu überwachen, werden sie regelmäßig bestimmt.
Für eine gezielte antibiotische Therapie ist der Nachweis des verursachenden Erregers wichtig. Dazu entnimmt der Arzt Proben aus dem infizierten Gewebe (z. B. durch eine CT-gesteuerten Punktion). Sicherer ist der Erregernachweis allerdings aus einer intraoperativ entnommenen Probe. Außerdem legt man Blutkulturen an. Mithilfe der verschiedenen Proben versucht man, im Labor die Erreger anzuzüchten und zu identifizieren. Gelingt dies nicht, werden Spezialverfahren wie die PCR eingesetzt.
Bildgebende Diagnostik
Zum Nachweis der entzündlichen Veränderungen in Bandscheibe und Wirbelkörper stehen dem Rückenspezialisten verschiedene bildgebende Verfahren zur Verfügung. Als erstes wird eine Röntgenaufnahme des entsprechenden Wirbelsäulenabschnitts veranlasst. Auch wenn dadurch meist keine sichere Aussage zur Diagnose gemacht werden kann, dient die Röntgenaufnahme als Basisbefund und ist für die weitere Verlaufsbeurteilung sinnvoll.
Mittel der Wahl für die sichere Diagnose ist die Magnetresonanztomographie, vor allem unter Verwendung eines Kontrastmittels. Die Bilder zeigen dem Arzt sowohl das Ausmaß der Infektion als auch die Ausdehnung an. Ein weiterer Vorteil ist, dass sich das umgebende Weichteilgewebe und der Epiduralraum beurteilen lassen – das ist besonders wichtig, wenn der Verdacht auf komprimierte Nerven vorliegt. Oft kann der Arzt durch die Art des Knochenbefalls auch Rückschlüsse auf den verursachenden Erreger ziehen.
Die Computertomographie (CT) setzen die Rückenspezialisten vorwiegend zur Planung einer Operation ein. Sie zeigt die knöchernen Strukturen besonders gut. Manchmal nutzen die Ärzte die CT auch dafür, um durch eine Punktion Proben zu gewinnen und diese mikrobiologisch untersuchen zu lassen.
Differenzialdiagnosen bei Verdacht auf Spondylodiszitis
- Knochentumoren
- aseptische Knochennekrose
- Knochenzysten
- septische Arthritis (d. h., Entzündung der Wirbelsäulengelenke und nicht des Wirbelkörpers selbst)
Reichen die Informationen durch die MRT nicht aus, sind nuklearmedizinische Techniken eine weitere diagnostische Option. Vor allem die Skelett-Szintigraphie oder das SPECT-CT werden als ergänzendes oder alternatives Verfahren eingesetzt.
Suche nach dem Herd
Falls der Erreger über den Blutweg in die Wirbelsäule gelangt ist, muss die Quelle der Entzündung, d. h., der sogenannte Streuherd gefunden werden. Dies erfolgt systematisch durch Röntgenaufnahmen der Lunge, Erhebung des Zahnstatus, Herzultraschall, Labor- und Urinuntersuchungen.
Wie behandelt man eine Spondylodiszitis?
 Zentraler Bestandteil der zumeist bakteriell ausgelösten Spondylodiszitis ist die antibiotische Therapie. Zu Beginn erfolgt diese intravenös, später kann oft auf die orale Einnahme von Tabletten gewechselt werden. © tashatuvango, Adobe
Zentraler Bestandteil der zumeist bakteriell ausgelösten Spondylodiszitis ist die antibiotische Therapie. Zu Beginn erfolgt diese intravenös, später kann oft auf die orale Einnahme von Tabletten gewechselt werden. © tashatuvango, Adobe
Die Behandlung der Spondylodiszitis beinhaltet drei Ziele: Schmerzreduktion, Beseitigung des Infektionsherds und Sicherung von Stabilität und Funktion der Wirbelsäule. Um dies zu erreichen, kann der Arzt konservative und operative Maßnahmen anwenden. Zwingend immer dabei sind Antibiotika, bzw. Antimykotika bei einer Pilzinfektion oder Wirkstoffe gegen Parasiten.
Konservative Therapie
Solange die Beschwerden nur gering sind, keine Lähmungen oder Missempfindung vorliegen und der Wirbelkörper keine oder nur geringe entzündliche Schäden zeigt, ist eine konservative Therapie möglich.
- Schmerzmittel: Zur Linderung der Schmerzen verordnen die Ärzte Schmerzmittel nach dem Stufenschema der WHO. Meist kommt zunächst Ibuprofen oder ein anderes NSAR zum Einsatz. Denn diese Wirkstoffe wirken nicht nur schmerzlindernd, sondern auch antientzündlich. Reichen NSAR zur Eindämmung der oft heftigen Rückenschmerzen nicht aus, sind Paracetamol, später auch Opioide eine Behandlungsoption.
- Antibiotika: Bei identifizierten Erreger bekommt der Patient über sechs bis zwölf Wochen ein Antibiotikum, das speziell gegen diesen Keim gerichtet ist. Bleibt der Erreger unbekannt, wird ein Präparat mit breitem Wirkspektrum verordnet. Die Gabe der Antibiotika erfolgt zunächst über die Vene (intravenös). Später stellt der Arzt die Therapie meist auf Tabletten um. Die spezifische, durch Tuberkulosebakterien verursachte Spondylodiszitis erfordert immer eine Behandlung mit Tuberkulostatika über mehrere Monate.
- Ruhigstellung: Zur Abheilung der Entzündung muss der entzündete Wirbelsäulenbereich für einige Zeit ruhiggestellt werden. Die früher obligatorisch angeordnete dreimonatige Lagerung in einem Gipsbett ist heute obsolet. Zur Ruhigstellung der betroffenen Wirbelkörper ist das vorübergehende Tragen einer Orthese bzw. eines Korsetts ausreichend.
- Physiotherapie: Unter Berücksichtigung der Schmerzen und der Stabilität der Wirbelsäule wird der Patient unter Aufsicht eines Physiotherapeuten mobilisiert. Dabei lernt er z. B. das sachgerechte Aufstehen über die Seitlage und rückengerechtes Verhalten.
Operative Therapie
Viele Patienten mit Spondylodiszitis können konservativ behandelt werden. Bleiben die Rückenschmerzen bestehen, ist jedoch manchmal ein operatives Vorgehen angezeigt. Auch wenn eine lange Ruhigstellung erforderlich ist (z. B. beim Befall der Lendenwirbelsäule), ziehen viele Ärzte die operative Therapie mit schneller Stabilisierung und früher Mobilisierung dem konservativen Vorgehen vor.
Zudem gibt es Situationen, in denen neben der antibiotischen Therapie schon primär operiert werden sollte:
- Blutvergiftung (Sepsis)
- neurologische Defizite (Lähmungen, Blasen- und Mastdarmstörungen)
- Eiter im Spinalkanal, paravertebraler Abszess
- Instabilität und Deformität der Wirbelkörper bzw. der Wirbelsäule
Neben der Entfernung des entzündeten Knochen- und Bandscheibengewebes hat der operative Eingriff das Ziel, die Wirbelsäule zu stabilisieren und eventuell eingeengte Nerven zu entlasten. Dies geschieht meist im Rahmen einer klassischen offenen Operation, wobei es verschiedene Zugangswege gibt. Zum Ausräumen eines epiduralen Abszesses gelangt der Wirbelsäulenchirurg von hinten an den Wirbelkörper (dorsaler Zugang). Um einen befallenen Wirbelkörper zu sanieren, öffnet er diesen von vorne (ventraler Zugang), räumt den Herd aus und füllt den knöchernen Defekt auf.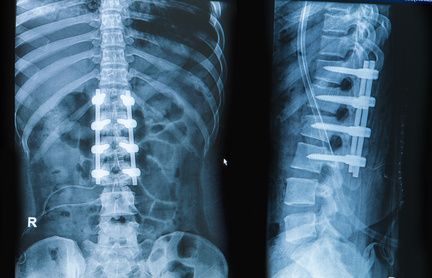 Bei ausgeprägter Spondylodiszitis muss der Operateur nach dem Ausräumen der infizierten Gewebeanteile aus dem Wirbelkörper die Wirbelsäule mithilfe einer Spondylodese ruhigstellen und stabilisieren. © praisaeng, Fotolia
Dazu kommt eine ventrale oder dorsale Stabilisierung mit Implantaten aus Titan oder PEEK (Platten, Titan-Cages oder PEEK-Cages), eine sog. Spondylodese.
Bei ausgeprägter Spondylodiszitis muss der Operateur nach dem Ausräumen der infizierten Gewebeanteile aus dem Wirbelkörper die Wirbelsäule mithilfe einer Spondylodese ruhigstellen und stabilisieren. © praisaeng, Fotolia
Dazu kommt eine ventrale oder dorsale Stabilisierung mit Implantaten aus Titan oder PEEK (Platten, Titan-Cages oder PEEK-Cages), eine sog. Spondylodese.
Je nach Ausmaß der Entzündung und der Schäden an Wirbelkörper und Bandscheibe führt der Operateur den Eingriff auch zweizeitig durch. Das bedeutet, dass die Behandlung auf zwei Operationen aufgeteilt wird, zwischen denen ein Abstand von ein bis zwei Wochen liegt.
Nicht immer ist eine offene Operation erforderlich. Manchmal kann das entzündete Gewebe auch über endoskopische Maßnahmen entfernt werden. Auch die Dekompression eingeengter Nerven ist minimalinvasiv möglich.
Postoperative Behandlung und Kontrolle des Heilungsverlaufs
Bei der postoperativen Behandlung ist die antibiotische Therapie von zentraler Bedeutung. Sie dauert je nach Ort und Ausmaß der Entzündung sechs bis zwölf Wochen, manchmal auch länger. Gleichzeitig müssen die Schmerzen erfolgreich gelindert werden, um eine Chronifizierung zu vermeiden. Wurde kein Stabilisator implantiert, wird der betroffene Bereich vorübergehend mithilfe einer Orthese ruhiggestellt.
Ob konservativ oder operativ behandelt – bei einer Spondylodiszitis muss der Arzt regelmäßig prüfen, ob die Erkrankung auf die Therapie anspricht. Wie häufig solche Kontrolluntersuchungen stattfinden sollen, wird kontrovers beurteilt. Bei unauffälligem Verlauf empfehlen Experten sie in der Regel 3, 6, 12 und 24 Monate nach der Diagnose. Kommt es zu Problemen, muss der Patient den behandelnden Arzt sofort aufsuchen.
Ein guter Verlaufsparameter ist neben dem Blutbild die Bestimmung des Entzündungsmarkers CRP im Blut. Bei erfolgreicher antibiotischer Therapie fällt der erhöhte Spiegel dieses Wertes schnell wieder ab. Ein Rückgang der Schmerzen ist ein Hinweis darauf, ob der betroffene Wirbelsäulenabschnitt stabilisiert werden konnte. Im konventionellen Röntgenbild lässt sich nachweisen, ob es zu einer knöchernen Fusion gekommen ist. Im Zweifel muss ein CT angefertigt werden.
Wie ist die Prognose bei einer Spondylodiszitis?
Die Verläufe der Spondylodiszitis sind sehr variabel. Bei gutem Ansprechen auf die Therapie heilt die Erkrankung aus und es bleiben keine Fehlstellungen oder Deformitäten zurück. Viele Patienten berichten allerdings auch von bleibenden Rückenschmerzen, deren Ursache nicht immer klar ist.
Nach konservativer Therapie scheint die Entwicklung von Instabilitäten der Wirbelsäule häufiger zu sein, die dann meist eine Spondylodese erforderlich machen. Etwa ein Drittel der operierten Patienten entwickelt eine mäßige bis starke Behinderung mit eingeschränktem Bewegungsausmaß. Die verminderte Beweglichkeit eines Wirbelsäulenabschnitts hat oft degenerative Prozesse in den benachbarten Wirbelkörpern zufolge, was wiederum zu Schmerzen führt.
Trotz der antibiotischen Therapie versterben noch knapp 5 % der operierten Patienten innerhalb des ersten Monats und 20 % innerhalb des ersten Jahres nach dem Eingriff an der Infektion. Besonders gefährdet sind sehr alte Patienten, Menschen mit chronischem Nierenversagen oder mehreren Grunderkrankungen.
Häufig gestellte Patientenfragen zur Spondylodiszitis an den Rückenspezialisten PD Dr. David-Christopher Kubosch
Wie lange dauert die Antibiotikatherapie bei einer Spondylodiszitis?
Prinzipiell richtet sich die Dauer der Antibiotikatherapie nach dem Ausmaß des Befundes, dem Erreger und dem Ansprechen auf die Therapie. Bei einer unspezifischen, unkomplizierten Spondylodiszitis reicht meist eine sechswöchige Antibiotikagabe aus. In speziellen Fällen (z. B. bei einer Tuberkulose) muss mehrere Monate antibiotisch behandelt werden.
Welcher Arzt behandelt die Spondylodiszitis?
Als eine Erkrankung der Wirbelsäule ist die Spondylodiszitis ein Einsatzgebiet für Orthopäden und Wirbelsäulenspezialisten. In manchen Fällen ist auch ein multidisziplinäres Team sinnvoll, z. B. wenn die Spondylodiszitis auf einer Endokarditis oder einer Tuberkulose beruht.
Welche Blutwerte sind bei der Spondylodiszitis erhöht?
Für die Spondylodiszitis gibt es keine speziellen Labormarker. Als Zeichen der Entzündung ist das CRP erhöht, meistens findet sich im Blutbild eine Leukozytose (Anstieg der weißen Blutkörperchen).
Muss ich bei einer Spondylodiszitis immer eine Orthese oder ein Korsett tragen?
Bei der konservativen Therapie verordnet der behandelnde Arzt häufig vorübergehend eine Orthese oder ein Korsett. Denn nur ein ruhiggestellter Wirbelkörper kann gut ausheilen. Nach einer operativen Behandlung mit Spondylodese ist das Tragen einer Orthese in der Regel nicht erforderlich.
Wie lange bin ich wegen Spondylodiszitis krankgeschrieben?
Die Dauer der Krankschreibung ist individuell verschieden und kommt ganz auf das Ausmaß und die befallene Region an. Meist handelt es sich um mehrere Wochen, in schwereren Fällen können es sogar Monate werden.
Was hilft gegen die Schmerzen bei Spondylodiszitis?
In der Regel verordnet der Arzt zunächst NSAR wie Ibuprofen oder Diclofenac. Reichen diese Schmerzmittel nicht aus, können auch Paracetamol oder niedrigpotente Opioide eingenommen werden. Bei länger bestehenden Schmerzen ist ein multimodales Konzept empfehlenswert. Dazu gehören Patientenedukation (d. h., eine gründliche Aufklärung über die Erkrankung und der Umgang mit ihr), eine gute physiotherapeutische Begleitung und eventuell auch eine psychotherapeutische Unterstützung.
Ist eine Spondylodiszitis das Gleiche wie eine Spondylitis?
Die Spondylodiszitis zeichnet sich durch eine infektiöse, durch Erreger ausgelöste Entzündung von Wirbelkörper (Knochen) und Bandscheibe aus. Bei einer Spondylitis ist ausschließlich der Wirbelkörper betroffen. Dort gibt es auch nicht-infektiöse Entzündungen. Die bekannteste ist die Spondylitis ankylosans (Morbus Bechterew), die auf einer Autoimmunerkrankung mit Befall der Wirbelsäule beruht.
Wie hoch ist der Grad der Behinderung nach einer Spondylodiszitis?
Die Höhe des Behinderungsgrades richtet sich nach dem Schaden an der Wirbelsäule, der nach der Behandlung dauerhaft zurückbleibt. Entscheidend sind dabei das Ausmaß von Bewegungseinschränkung, Verformung und Instabilität sowie die Anzahl der betroffenen Wirbelsäulenabschnitte. Nach Spondylodiszitis können somit alle Grade der Behinderung bis 100 % auftreten. Bewertet wird der Grad der Behinderung (GdB) durch das Versorgungsamt nach Schwerbehindertenrecht anhand der eingereichten Unterlagen.
Literatur
- Diagnostik und Therapie der Spondylodiszitis – S2k-Leitlinie (https://register.awmf.org/assets/guidelines/151-001l_S2k_Diagnostik-Therapie-Spondylodiszitis_2020-10.pdf).
- Poutoglidou, F., Metaxiotis, D., Saloupis, P., & Mpeletsiotis, A. (2021). Operative treatment of adult pyogenic spondylodiscitis: a retrospective study of 32 cases. Cureus, 13(5).
- Herren, C., Jung, N., Pishnamaz, M., Breuninger, M., Siewe, J., & Sobottke, R. (2017). Spondylodiscitis: diagnosis and treatment options: a systematic review. Deutsches Aerzteblatt International, 114(51-52), 875.
- Del Pace, S., Scheggi, V., Virgili, G., Caciolli, S., Olivotto, I., Zoppetti, N., & Marchionni, N. (2021). Endocarditis with spondylodiscitis: clinical characteristics and prognosis. BMC Cardiovascular Disorders, 21(1), 1-6.
- Lang, S., Walter, N., Neumann, C., Bärtl, S., Simon, M., Ehrenschwender, M., & Rupp, M. (2022). Aktuelle Praxis der empirischen Antibiotikatherapie bei Spondylodiszitis. Die Orthopädie, 51(7), 540-546.