MVZ Gelenk-Klinik
EndoProthetikZentrum
Alte Bundesstr. 58
79194 Gundelfingen
Tel: (0761) 791170
Kontaktformular
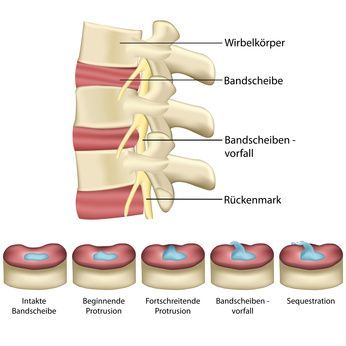 Eine Myelopathie umfasst alle Stadien der Bandscheibendegeneration. Bei einer gesunden Bandscheibe ist der gelartige Bandscheibenkern (Nucleus pulposus) von festem Faserknorpel (Anulus fibrosus) umgeben. Bei einer Bandscheibenvorwölbung (Protrusion) gibt diese Umhüllung nach und die Bandscheibe wölbt sich vor. Tritt der Gallertkern der Bandscheibe nach außen, spricht man von einem Bandscheibenvorfall. Im letzten Stadium der Bandscheibendegeneration bildet sich ein Sequester, bei dem sich der Nucleus pulposus vollständig abgelöst hat. © bilderzwerg, Fotolia
Eine Myelopathie umfasst alle Stadien der Bandscheibendegeneration. Bei einer gesunden Bandscheibe ist der gelartige Bandscheibenkern (Nucleus pulposus) von festem Faserknorpel (Anulus fibrosus) umgeben. Bei einer Bandscheibenvorwölbung (Protrusion) gibt diese Umhüllung nach und die Bandscheibe wölbt sich vor. Tritt der Gallertkern der Bandscheibe nach außen, spricht man von einem Bandscheibenvorfall. Im letzten Stadium der Bandscheibendegeneration bildet sich ein Sequester, bei dem sich der Nucleus pulposus vollständig abgelöst hat. © bilderzwerg, Fotolia
Eine Myelopathie (griech. myelon "Mark", pathos "Leiden") ist eine Erkrankung des Rückenmarks. Bei Myelopathie handelt es sich um einen Sammelbegriff: Myelopathien sind alle Krankheiten des Rückenmarks, die sich durch neurologische Störungen bemerkbar machen.
Patienten mit einer Myelopathie können unter Gefühlsstörungen (Parästhesien), Lähmungen, Gangbildveränderungen oder Blasen- und Darmentleerungsstörungen leiden. Die Ursachen von Myelopathien sind vielfältig und reichen von einer Kompression des Rückenmarks durch einen Bandscheibenvorfall oder einen Tumor über traumatische Läsionen durch einen Unfall bis zu Durchblutungsstörungen. Bei der Diagnostik von Myelopathien finden neurologische Tests und bildgebende Untersuchungen wie Röntgen und MRT Anwendung. Der Arzt behandelt eine Myelopathie ursachenabhängig zum Beispiel mithilfe einer operativen Dekompression.