MVZ Gelenk-Klinik
EndoProthetikZentrum
Alte Bundesstr. 58
79194 Gundelfingen
Tel: (0761) 791170
Kontaktformular
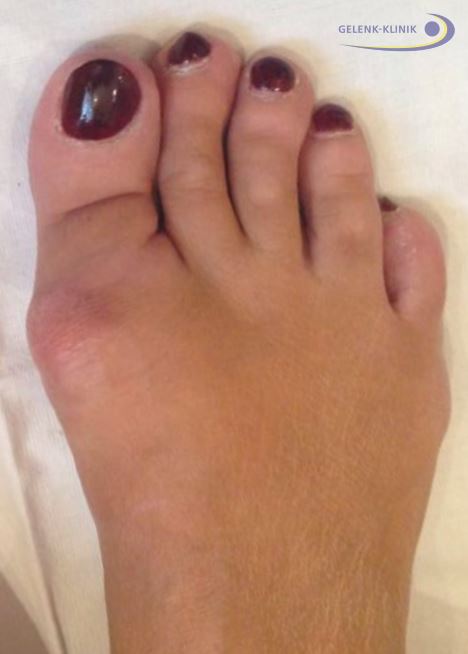
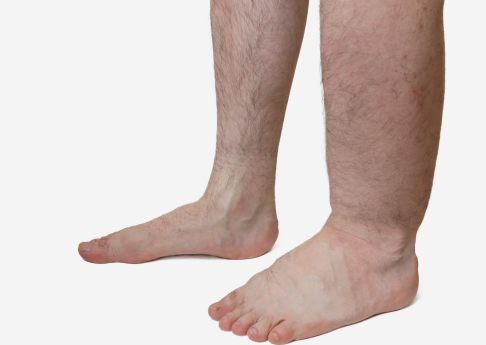 Das linke Bein des Patienten zeigt ein ausgeprägtes Ödem. © vchalup, Adobe
Das linke Bein des Patienten zeigt ein ausgeprägtes Ödem. © vchalup, Adobe
Als Ödem (altgriech. oidema "Schwellung") bezeichnet man die Ansammlung von Flüssigkeit im Gewebe. Dadurch können sicht- und tastbare Schwellungen im Körpergewebe entstehen. Früher wurde das Ödem als "Wassersucht" bezeichnet. Ein Ödem wird nach zwei Gesichtspunkten klassifiziert: hoher oder niedriger Eiweißgehalt sowie lokale oder generalisierte, den ganzen Körper betreffende Ausbreitung.
Daraus ergeben sich vier Ödemformen:
1. lokale, eiweißarme Ödeme, z.B. bei venöser Abflussstörung
2. lokale, eiweißreiche Ödeme, z.B. Lymphödem
3. generalisierte, eiweißarme Ödeme, z.B. kardiales Ödem
4. generalisierte, eiweißreiche Ödeme, z.B. zyklisch idiopathisches Ödem
Ein Ödem ist lediglich ein Symptom und keine Diagnose, mit Ausnahme des Lymphödems. Stellt der Arzt ein Ödem fest, muss zuerst nach der Ursache gesucht werden. Die Behandlung eines Ödems richtet sich nach der Grunderkrankung. Neben Eiweißmangel, Störungen des Lymphabflusses oder Schäden an den Blutgefäßen können Ödeme auch durch einen erhöhten Druck innerhalb der Venen entstehen. Auch Erkrankungen können die Entstehung von Ödemen begünstigen: Bei Nieren- und Lebererkrankungen, Allergien, Herzinsuffizienz oder Venenschwäche kann vermehrt Flüssigkeit ins Gewebe gelangen oder der Abtransport verringert sein.
Nicht jedes Ödem ist jedoch auf eine Erkrankung zurückzuführen. Auch gesunde Menschen können von Ödemen betroffen sein. So können Frauen ein prämenstruelles Ödem kurz vor der Monatsblutung bekommen. Auch während einer Schwangerschaft wird vermehrt Wasser im Gewebe eingelagert. Ein weiterer häufiger Grund für Ödeme ist langes Stehen oder Sitzen. Auf diese Weise können Ödeme im Bereich der Beine oder Füßen entstehen. Diese Ödeme bilden sich aber von selbst wieder zurück.