- Was ist eine Achillodynie?
- Ursachen: Wie entsteht eine Achillodynie?
- Symptome der Achillodynie
- Diagnose der Achillodynie
- Therapie: Wie lässt sich die Achillodynie konservativ behandeln?
- Operative Behandlung der Achillodynie
- Übungen bei Achillodynie
- Häufige Patientenfragen zur Achillodynie an Dr. Thomas Schneider von der Gelenk-Klinik
 Falsches Training ist oft eine Ursache der Achillodynie. © schwede-photodesign, Adobe
Falsches Training ist oft eine Ursache der Achillodynie. © schwede-photodesign, Adobe
Als Achillodynie bezeichnet man schmerzhafte Reizzustände der Achillessehne. Durch Überlastung kann sich diese größte Sehne im menschlichen Körper entzünden. Aufgrund einer chronischen Achillessehnenentzündung kann die Achillessehne langfristig verschleißen. Die Folge ist oftmals ein Achillessehnenriss (Achillessehnenruptur).
Die Beschwerden einer Achillodynie äußern sich im Anfangsstadium zunächst als Anlaufschmerzen oder Schmerzen unter Belastung. Später treten auch in Ruhephasen brennende und ziehende Schmerzen auf. Oft sind falsches Training oder Fehlstellungen des Fußes oder der Beinachse die Ursache für eine entzündete Achillessehne. In vielen Fällen lässt sich eine Achillodynie mittels Ruhigstellung, Sportpause, Physiotherapie oder Schuheinlagen behandeln. Reichen Hausmittel und konservative Maßnahmen nicht aus, kann eine Operation Linderung bringen.
Was ist eine Achillodynie?
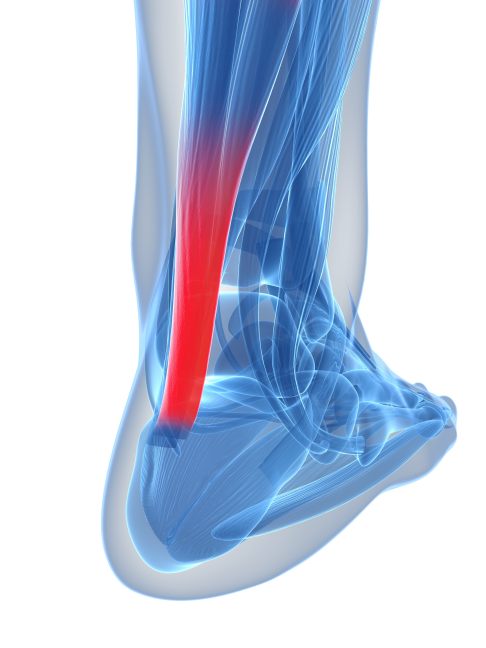 Die Achillessehne ist etwa 20 bis 25 cm lang und verbindet die Wadenmuskulatur mit dem Fersenbein. Erkrankungen der Achillessehne entstehen häufig 2 bis 6 cm oberhalb des Sehnenansatzes am Fersenbein. In diesem Bereich ist die Achillessehne besonders anfällig für Entzündungen, Verletzungen und Verschleiß. © SciePro, Adobe
Die Achillessehne ist etwa 20 bis 25 cm lang und verbindet die Wadenmuskulatur mit dem Fersenbein. Erkrankungen der Achillessehne entstehen häufig 2 bis 6 cm oberhalb des Sehnenansatzes am Fersenbein. In diesem Bereich ist die Achillessehne besonders anfällig für Entzündungen, Verletzungen und Verschleiß. © SciePro, Adobe
Die Achillodynie ist eine Sehnenerkrankung (Tendinopathie), bei der die Achillessehne im Bereich zwischen Wadenmuskel und Sehnenansatz am Fersenbein betroffen ist. Um das Krankheitsbild besser zu verstehen, ist es hilfreich, sich Anatomie und Funktion der Sehne genauer vor Augen zu führen.
Die Achillessehne wird aus den Sehnen der beiden Muskelköpfe des Zwillingswadenmuskels (M. gastrocnemius) und des Schollenmuskels (M. soleus) gebildet. Ihre Aufgabe ist es, die Kraft dieser drei Muskeln (zusammen M. triceps surae oder Wadenmuskel genannt) auf das Fersenbein zu übertragen. Dadurch wird der Fuß gestreckt und der aufrechte Gang ermöglicht. Drei Besonderheiten führen dazu, dass die Achillessehne 2 bis 6 cm oberhalb des Sehnenansatzes besonders verletzungsanfällig ist und sich eine Achillodynie entwickelt:
Torsionsstress. Die oberflächlich am Oberschenkel und Unterschenkel ansetzenden Fasern des M. gastrocnemius ziehen zum inneren Fersenbein, also zu dessen Großzehenseite. Der tiefer liegende M. soleus gibt seine Fasern an das äußere Fersenbein ab. Die Wadenmuskeln liegen am Unterschenkel übereinander und am Fersenansatz nebeneinander. Das bedeutet, es findet eine Drehung der Fasern im Verlauf statt. Diese Drehung der Achillessehne beträgt etwa 90 Grad und liegt ca. 2–6 cm oberhalb des Ansatzes am Fersenbein. An dieser Stelle kommt es durch die Drehung zu einem sogenannten Torsionsstress. Unter Belastung werden die gegeneinander verdrehten Sehnenanteile wie ein nasses Handtuch beim Auswringen gegeneinander verdreht. Bei Entspannung erholt sich der Bereich wieder.
 Durch die Anordnung der Achillessehnenfasern am Fersenbein werden die Sehnenanteile bei Belastung wie ein nasses Handtuch beim Auswringen gegeneinander verdreht. © Chris, Adobe
Durch die Anordnung der Achillessehnenfasern am Fersenbein werden die Sehnenanteile bei Belastung wie ein nasses Handtuch beim Auswringen gegeneinander verdreht. © Chris, Adobe
Geschwächte Durchblutung. Doch nicht nur die wiederholten Verdrehungen stressen die Sehne an dieser Stelle. Ausgerechnet dieser Sehnenbereich ist weniger gut durchblutet als andere Gebiete und damit besonders anfällig für Entzündungen, Mikroverletzungen oder Verschleiß.
Zwei überspannte Gelenke. Schlussendlich wirken starke Kräfte auf die Sehne, da die Muskulatur Knie- und Sprunggelenk überspannt. Bei Streckung des Knies und gleichzeitiger Annäherung des Fußes Richtung Schienbein ist die Verletzungsgefahr am größten.
Formen der Achillodynie: Welche Strukturen sind betroffen?
Bei der Achillodynie, also der ansatzfernen Erkrankung der Achillessehne, können verschiedene Sehnenstrukturen geschädigt sein. Es werden drei Krankheitsbilder unterschieden:
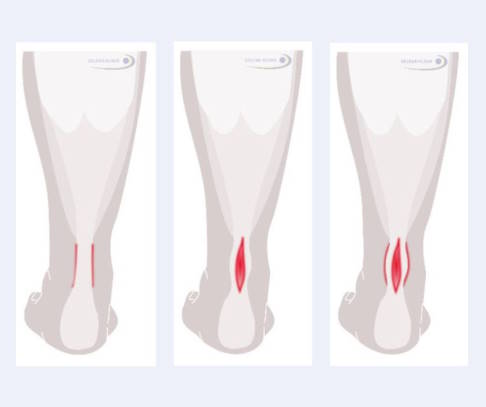 Links: Peritendinitis. Mitte: isolierte Tendinosis. Rechts: Peritendinitis mit Tendinosis. © Gelenk-Klinik
Links: Peritendinitis. Mitte: isolierte Tendinosis. Rechts: Peritendinitis mit Tendinosis. © Gelenk-Klinik
Im Fall einer Peritendinitis kommt es nur zu einer Entzündung der Hülle der Achillessehne. Die Sehne selbst ist nicht beteiligt. In chronischen Fällen können allerdings Sehnenhülle und Sehne miteinander verkleben. Typisch ist der Anlaufschmerz, also Beschwerden zu Beginn einer Belastung. Bei Fortführung und in Ruhe bessern sich die Schmerzen zunächst. Im chronischen Stadium bleibt der Schmerz auch nach Belastung bestehen, die Ausübung von Sport ist in der Regel nicht möglich. Klinisch ist die Achillessehne im betroffenen Bereich meist verdickt und an der inneren Seite druckschmerzhaft. Manchmal hört oder spürt man beim Bewegen Krepitationen. Betroffen sind vor allem junge Athleten.
Die isolierte Tendinosis oder nicht-entzündliche atrophe Degeneration der Achillessehne ist eine ausschließlich verschleißbedingte Erkrankung. Der Alterungsprozess wird durch chronische Überbeanspruchung beschleunigt. Besonders im anfälligen, schlecht durchbluteten Bereich der Sehne kommt es zu Mikrorissen und Verletzungen. Kalkablagerungen, Umorganisation des Sehnengewebes mit fettiger Degeneration können die Folge sein. Betroffen sind vor allem Athleten mittleren Alters, häufig auch solche, die nach längerer Pause wieder mit dem Sport beginnen. Neben Schmerzen an typischer Stelle zeigt sich klinisch ein schwacher Abdruck beim Zehenstand und eine vermehrte Beweglichkeit des oberen Sprunggelenks durch Verlängerung der Sehne.
Die Peritendinitis mit Tendinosis zeichnet sich dadurch aus, dass zu der Entzündung der Sehnenhülle eine Degeneration der Achillessehne mit teilweiser Verkalkung hinzu kommt. Typisch ist, dass bei Bewegung des oberen Sprunggelenks der Ort des Schmerzes wandert, was man als „painful arc sign“ bezeichnet. Diese Form der Achillodynie kommt als normaler Alterungsprozess vor und betrifft eher Menschen mittleren Alters.
Ursachen: Wie entsteht eine Achillodynie?
Daten zur Achillessehne
- stärkste und längste Sehne des Menschen
- bis zu 25 cm lang
- ausgelegt für das zehnfache Körpergewicht
- Reißfestigkeit beträgt etwa 7000 N, also umgerechnet 714 kg
Die Achillodynie betrifft überdurchschnittlich häufig sportlich aktive Menschen, vor allem Männer zwischen 30 und 50 Jahren. Sportarten mit einem besonders hohen Risiko für Reizungen der Achillessehne sind Laufen, Ballsportarten, Tennis und Tanzen. Insbesondere Menschen, die nach längerer Trainingspause wieder in den Sport zurückkehren, sind gefährdet.
Begünstigend wirkt falsches Training. Dazu gehört die Überlastung durch immer wiederkehrende plötzliche oder zu lange dauernde Belastungen und eine zu schnelle Steigerung des Trainings. Auch unpassendes Schuhwerk oder Training auf hartem Untergrund können die Entzündung der Achillessehne vorantreiben.
Risikofaktoren der Achillodynie:
- Fußfehlstellungen wie Knick-Senkfuß oder Hohlfuß
- Beinlängendifferenz, Fehlstellung der Beinachse (X-Beine)
- Bandverletzungen am Sprunggelenk
- Haglundferse
- Einnahme von Chinolon-Antibiotika
- muskuläres Ungleichgewicht der Wadenmuskulatur
- Diabetes mellitus, Arthritis, Gicht, Übergewicht
Symptome der Achillodynie
 Übermäßige oder falsche Trainingsbelastung bei Laufsportlern kann die Schädigung der Achillessehne begünstigen. © Mike Fouque, Fotolia
Übermäßige oder falsche Trainingsbelastung bei Laufsportlern kann die Schädigung der Achillessehne begünstigen. © Mike Fouque, Fotolia
Bei einer Achillodynie treten anfänglich belastungsabhängige Schmerzen in der Ferse auf. Meist schmerzt der Bereich, der etwa 2 bis 3 cm vom Sehnenansatz der Achillessehne entfernt ist. Die Achillessehne ist in ihrem Verlauf verdickt oder geschwollen. Bei beginnender Sehnenschädigung äußern sich die Beschwerden zunächst durch Anlaufschmerzen zu Beginn einer Belastung.
Erst bei fortschreitender Schädigung der Sehne treten die Schmerzen auch nach der Belastung auf. Besonders stark ist der Schmerz bei Dehnung der Achillessehne.
Je nachdem, welche Strukturen betroffen sind, kommt es auch zum sog. „painful arc sign“ oder zu einer vermehrten Beweglichkeit des oberen Sprunggelenks.
Diagnose einer Achillodynie
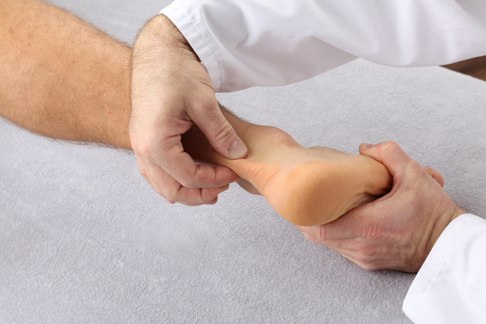 Zangengriff: Die klinische Untersuchung der Achillessehne erfolgt u. a. durch den Zangengriff. So erkennt der Spezialist Druckschmerzhaftigkeit, Schwellung und Erwärmung der Achillessehne sehr schnell. © Gelenk-Klinik
Zangengriff: Die klinische Untersuchung der Achillessehne erfolgt u. a. durch den Zangengriff. So erkennt der Spezialist Druckschmerzhaftigkeit, Schwellung und Erwärmung der Achillessehne sehr schnell. © Gelenk-Klinik
Für die Diagnose einer Achillodynie wird der Arzt Ihnen zunächst einige Fragen zu Ihren Beschwerden stellen. Wo genau tut es weh und in welchen Situationen treten die Schmerzen auf? Gibt es einen Auslöser für die Schmerzen? Treiben Sie Sport und wenn ja, welchen und in welchem Umfang?
Nachdem der Fußspezialist sich einen Überblick über Ihre Situation verschafft hat, folgt eine körperliche Untersuchung. Dabei liegen Sie auf dem Bauch, während der Arzt die Achillessehne zwischen zwei Finger nimmt. Das Befühlen der Achillessehne zeigt ihm, ob die Achillessehne druckschmerzhaft, geschwollen, verdickt oder erwärmt ist.
Mittels Ultraschall kann der Orthopäde einen Riss oder Teilriss der Achillessehne ausschließen. Vermutet er eine knöcherne Verletzung, wird zudem ein Röntgenbild erstellt.
Folgende Erkrankungen verursachen ähnliche Beschwerden wie die Achillodynie. Sie müssen im Rahmen der Differentialdiagnose ausgeschlossen werden:
- oberer Fersensporn (Haglund-Deformität)
- Achillessehnenriss
- Paratendinitis (Entzündung der Sehne oder Sehnenscheide der Achillessehne)
- Arthritis des Sprunggelenks
- Entzündung des Knochenansatzes der Achillessehne (Apophysitis calcanei)
Therapie: Wie lässt sich die Achillodynie konservativ behandeln?
Die Achillodynie lässt sich in der Regel gut konservativ mit Hausmitteln behandeln. Eine Operation kommt nur in absoluten Ausnahmefällen infrage. Akutmaßnahmen bei Schmerzen in der Achillessehne sind Schonung, Kühlung und die Einnahme von entzündungshemmenden Schmerzmitteln wie z. B. Diclofenac oder Ibuprofen. Sie können sowohl in Tablettenform eingenommen als auch als Schmerzgel oder -salbe auf die Haut aufgetragen werden und beschleunigen die Heilung.
Selbsthilfe bei einer Achillodynie:
- vor dem Training gut aufwärmen
- passive Dehnung der Achillessehne unter Belastung durch das Körpergewicht
- Dehnung der Wadenmuskulatur
- Dehnung der Plantarsehne
- Belastung reduzieren
- entzündungshemmende Schmerzmittel als Salbe auftragen oder einnehmen (z. B. Diclofenac)
- kein Training unter Einfluss von Schmerzmitteln
Externer Inhalt von youtube.com
Einlagen und Spezialschuhe bei Achillodynie
Liegt eine Achillodynie aufgrund einer Fußfehlstellung vor, sind Einlagen das Mittel der Wahl zur konservativen Behandlung. Bei einem Knick-Senkfuß unterstützen die Einlagen das Fußlängsgewölbe, wodurch verhindert wird, dass das Fersenbein beim Abrollen des Fußes nach außen abknickt. Eine andere Form der Einlagen erfordert der Hohlfuß. Aufgrund eines erhöhten Fußlängsgewölbes müssen die Einlagen den Fuß in Höhe der Mittelfußköpfchen am Vorfuß stützen. Auch Fehlstellungen der Beinachse (z. B. O-Bein/X-Bein) können mittels Einlagenversorgung therapiert werden.
Stoßwellentherapie zur Behandlung der Achillodynie
Extrakorporale Stoßwellen sind energiereiche mechanische Wellen, die außerhalb des Körpers erzeugt werden. Für die ESWT-Behandlung werden sie gebündelt auf den gereizten Bereich der Achillessehne übertragen. Dies fördert den Stoffwechsel und die Durchblutung im erkrankten Gewebe und beschleunigt die Heilung der Sehne. Auch eine Entzündung der Schleimbeutel (Achillobursitis) oder Kalkeinlagerungen können mittels Stoßwellen behandelt werden.
Wie viele Stoßwellen-Anwendungen notwendig sind, entscheidet der Arzt im Einzelfall, abhängig vom Ausmaß und Ort der Sehnenschädigung.
Operative Behandlung bei Achillodynie
Bei ausgeprägten Schäden an der Achillessehne kann eine Operation erforderlich werden. Das Gleiche gilt für die Fälle, in denen eine konservative Therapie die Beschwerden nur unzureichend gebessert hat. Je nach Strukturschäden kommen zur Behandlung verschiedene Verfahren in Betracht. Immer muss abgeklärt sein, ob die Sehnenhülle allein, die Sehne allein oder beide Strukturen zusammen betroffen sind.
Minimalinvasive Abtragung von krankhaftem Gewebe mittels Ultraschallsonde
Bei der minimalinvasiven Gewebeablation mit hochfrequenter Ultraschallenergie werden die geschädigten Sehnenanteile der Achillessehne präzise identifiziert, verflüssigt und über eine Sonde abgesaugt. Diese innovative Behandlungsmethode ist sehr schonend und wenig invasiv.
Behandlung der Sehnenhülle bei Achillodynie
Die Lösung von Verklebungen oder Narben zwischen Sehnenhülle und Sehne kann arthroskopisch oder im Rahmen einer offenen Operation erfolgen. Sind dabei verdickte Sehnenanteile erkennbar, entfernt der Operateur diese auch. Nach dem Eingriff an der Achillessehnenhülle wird der Fuß zunächst 3–5 Tage ruhiggestellt und danach ein angepasstes Bewegungstraining eingeleitet. Auf diese Weise kann man verhindern, dass die Achillessehne erneut mit ihrer Gleithülle verklebt.
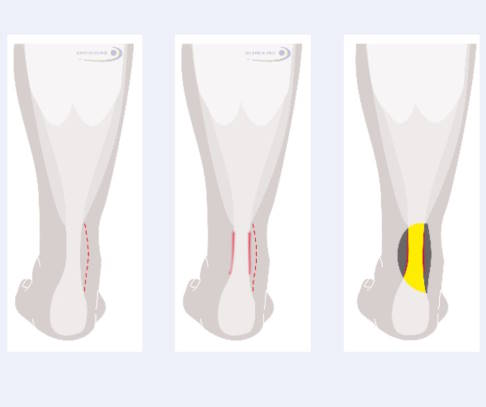 Behandlung der Achillessehnenhülle: Nach Hautschnitt und Aufsuchen der Sehne von der Seite des Innenknöchels her löst der Operateur Verklebungen und Narben und entfernt entzündete Hüllenbereiche. © Gelenk-Klinik
Behandlung der Achillessehnenhülle: Nach Hautschnitt und Aufsuchen der Sehne von der Seite des Innenknöchels her löst der Operateur Verklebungen und Narben und entfernt entzündete Hüllenbereiche. © Gelenk-Klinik
Behandlung von Hülle und Sehne
Ist zusätzlich zur Hülle auch die Sehne befallen, spaltet der Operateur die Hülle und entfernt die geschädigten Anteile der Sehne. Nach einem Sehneneingriff bei Achillodynie wird der Fuß ebenfalls für 3–5 Tage ruhiggestellt. Je nach Befund muss der Patient für 6–12 Wochen eine Unterschenkelorthese tragen. Normalerweise darf der Fuß mit der Schiene voll belastet werden.
Wann und in welchem Ausmaß nach dem Eingriff Sport getrieben werden kann, hängt vom Ausmaß des Achillessehnenschadens ab. Häufig darf der Patient schon 12 Wochen nach der OP wieder mit dem Lauftraining beginnen. Manchmal müssen die sportlichen Aktivitäten allerdings bis zu ein Jahr lang eingeschränkt werden.
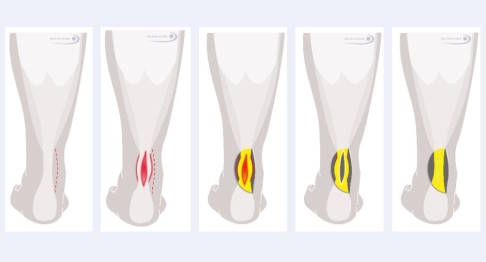 Vorgehen bei Sehnenausschneidung (von links nach rechts): Durch einen Hautschnitt an der Innenseite des Knöchels wird zunächst die Achillessehne dargestellt und ihre Hülle eröffnet. Dann eröffnet der Operateur die Sehne von der Seite, wobei die vorderen und hinteren Anteile der Sehne erhalten bleiben. Das degenerierte Gewebe wird in Form eines elliptischen Anteils herausgeschnitten. Nach Entfernung der schlecht durchbluteten und geschädigten Bereiche wird die Sehne mit verdeckt gelegten Nähten in sich wieder verschlossen. Dabei verwendet man einen nicht resorbierbaren Faden. Beim Wundverschluss per Naht ist eine sorgfältige Weichteildeckung wichtig. © Gelenk-Klinik
Vorgehen bei Sehnenausschneidung (von links nach rechts): Durch einen Hautschnitt an der Innenseite des Knöchels wird zunächst die Achillessehne dargestellt und ihre Hülle eröffnet. Dann eröffnet der Operateur die Sehne von der Seite, wobei die vorderen und hinteren Anteile der Sehne erhalten bleiben. Das degenerierte Gewebe wird in Form eines elliptischen Anteils herausgeschnitten. Nach Entfernung der schlecht durchbluteten und geschädigten Bereiche wird die Sehne mit verdeckt gelegten Nähten in sich wieder verschlossen. Dabei verwendet man einen nicht resorbierbaren Faden. Beim Wundverschluss per Naht ist eine sorgfältige Weichteildeckung wichtig. © Gelenk-Klinik
Behandlung der Sehne plus Verstärkung
Sind mehr als 50 % des Querschnitts der Sehne geschädigt oder degeneriert, muss die Sehne nach Entfernung der betroffenen Bereiche verstärkt werden. Hierfür gibt es verschiedene Möglichkeiten: Die Augmentation, bei der die Sehne aus ihrem eigenen, gesunden Bereich verstärkt wird, und der Sehnentransfer. Augmentationen wie die Umkippplastik werden so lange eingesetzt, wie dies biologisch zu vertreten ist.
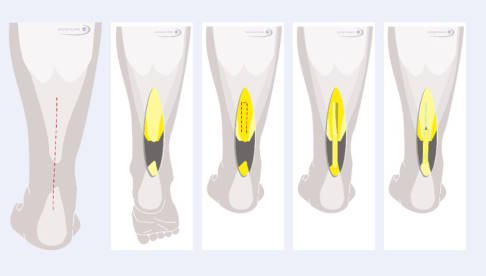 Die einzelnen Schritte der Umkippplastik von links nach rechts: Zunächst eröffnet der Chirurg den OP-Bereich über einen längeren Hautschnitt. Dann entfernt er zunächst den geschädigten Sehnenanteil. Danach wird ein Streifen aus dem Sehnenbereich zwischen Muskelbauch des Wadenmuskels und Sehnenspiegel herausgetrennt und Richtung Fersenbein umgekippt. Am Fersenbein wird der Streifen dann mit Nähten fixiert, ebenso wird der Defekt an Muskel und Faszie vernäht. © Gelenk-Klinik
Die einzelnen Schritte der Umkippplastik von links nach rechts: Zunächst eröffnet der Chirurg den OP-Bereich über einen längeren Hautschnitt. Dann entfernt er zunächst den geschädigten Sehnenanteil. Danach wird ein Streifen aus dem Sehnenbereich zwischen Muskelbauch des Wadenmuskels und Sehnenspiegel herausgetrennt und Richtung Fersenbein umgekippt. Am Fersenbein wird der Streifen dann mit Nähten fixiert, ebenso wird der Defekt an Muskel und Faszie vernäht. © Gelenk-Klinik
Endoskopischer Sehnentransfer
Die geschädigte Achillessehne kann auch durch eine andere Sehne verstärkt werden. Eine häufig verwendete Option ist der endoskopische Transfer der Sehne des Großzehenbeugers (M. flexor hallucis longus) auf das Fersenbein. In der Folge übernimmt der Großzehenbeuger die Beugung im Sprunggelenk. Dieser minimalinvasive Eingriff ist auch für ältere Menschen gut geeignet.
Beim Leistungssportler hängt die Wahl des Sehnenanteils, der zur Verstärkung der Achillessehne verwendet wird, vor allem von der Sportaktivität ab. Da der Athlet auf keine der Sehnen am Fuß verzichten kann, ist die Entscheidung häufig schwierig. Die Funktion der Achillessehne ist jedoch für die Bewegung die wichtigste. Deshalb muss bei starker Sehnenschädigung ein Kompromiss gefunden werden.
Übungen bei Achillodynie
Die folgenden Übungen helfen dabei, die Durchblutung zu verbessern. Sie entspannen die Wadenmuskulatur, mobilisieren das Gewebe und reduzieren die Schmerzen.
Wichtig: Eine Beschädigung der Sehne (z. B. Teilriss) sollte vor der Durchführung der Übungen unbedingt diagnostisch abgeklärt werden.
Exzentrisches Dehnen der Wadenmuskulatur
 Verlagern Sie abwechselnd Ihr Körpergewicht vom Standbein auf das nach hinten absinkende Bein. Sie dehnen damit die Wadenmuskulatur. © Gelenk-Klinik
Verlagern Sie abwechselnd Ihr Körpergewicht vom Standbein auf das nach hinten absinkende Bein. Sie dehnen damit die Wadenmuskulatur. © Gelenk-Klinik
Ziel: Diese Übung sorgt für einen optimierten Kapillarfluss im Bereich der Achillessehne. Die Schmerzen verringern sich und die Muskulatur gewinnt an Länge.
Ausgangsstellung: Stellen Sie sich auf eine Stufe. Das gesunde Bein steht vollständig auf der Stufe. Der betroffene Fuß hat nur mit dem Vorfuß Stufenkontakt, die Ferse ist frei. Achten Sie darauf, dass die Achillessehne gerade verläuft.
Durchführung: Verlagern Sie nun Ihr gesamtes Gewicht auf das betroffene Bein und senken Sie die Ferse langsam ab, bis Sie eine Dehnung in der Wade spüren. Jetzt übernimmt das nicht betroffene Bein wieder das Körpergewicht und bringt Sie nach oben. Über das betroffene Bein lassen Sie erneut die Ferse sinken.
Wiederholen Sie die Übung pro Bein 10- bis 15-mal. Dies entspricht einem Satz. Führen Sie 2–3 Sätze durch mit jeweils 30–60 Sekunden Pause zwischen den Sätzen. Üben Sie 2- bis 3-mal pro Woche.
Mobilisation der Wadenmuskulatur
 Rollen Sie die Faszienrolle langsam vor und zurück. © Gelenk-Klinik
Rollen Sie die Faszienrolle langsam vor und zurück. © Gelenk-Klinik
Hilfsmittel: Faszienrolle o. Ä.
Ziel: Die Übung verbessert die Durchblutung und lockert die Wadenmuskulatur. Das umliegende Gewebe und die Muskulatur können sich bei wiederkehrenden oder anhaltenden Schmerzen verhärten und entzündlich verändern. Eine gezielte Mobilisation und Spannungsreduktion des Gewebes hilft dem Körper, den Stoffwechsel in diesen Bereichen zu verbessern und damit auch Entzündungen besser zu bewältigen.
Ausgangsstellung: Sie sitzen auf dem Boden, die Hände stützen Sie seitlich. Die Wade des betroffenen Beines liegt auf der Faszienrolle. Das andere Bein ist angestellt.
Durchführung: Rollen Sie nun langsam vor und zurück. Achten Sie darauf, nicht direkt auf der Achillessehne zu rollen, sondern nur auf dem Wadenmuskel.
Rollen Sie 5-mal mittig, innen und außen an der Wade entlang. Absolvieren Sie die Übung an 2–3 Tagen pro Woche.
Dehnung des Schollenmuskels (Musculus soleus)
 Gehen Sie mit beiden Beinen in die Beugung. © Gelenk-Klinik
Gehen Sie mit beiden Beinen in die Beugung. © Gelenk-Klinik
Ziel: Diese Übung verbessert die Durchblutung und lockert den Musculus soleus. Das umliegende Gewebe und die Muskeln können sich bei wiederkehrenden oder anhaltenden Schmerzen verhärten und entzündlich verändern. Eine gezielte Mobilisation und Spannungsreduktion des Gewebes hilft dem Körper, den Stoffwechsel in diesen Bereichen zu verbessern und damit auch Entzündungen besser zu bewältigen.
Ausgangsstellung: Stand vor einer Wand oder einem Stuhl. Stellen Sie das zu dehnende Bein nach hinten auf.
Durchführung: Stützen Sie sich mit den Händen leicht gegen die Wand oder die Stuhllehne. Gehen Sie mit beiden Beinen in die Beugung. Achten Sie darauf, dass beim hinteren Bein die Ferse nicht vom Boden abhebt. Sie sollten ein deutliches Spannungsgefühl in der Unterschenkelrückseite spüren.
Halten Sie die Dehnung pro Bein jeweils ca. eine Minute. Dies entspricht einem Satz. Führen Sie 2–3 Sätze durch mit jeweils circa 30 Sekunden Pause zwischen den Sätzen. Üben Sie 2- bis 3-mal pro Woche.
Dehnung des Zwillingswadenmuskels (Musculus gastrocnemius)
 Dehnen Sie Ihre Wadenmuskulatur, um Spannungen abzubauen. © Gelenk-Klinik
Dehnen Sie Ihre Wadenmuskulatur, um Spannungen abzubauen. © Gelenk-Klinik
Ziel: Diese Übung verbessert die Durchblutung und lockert den Musculus gastrocnemius. Das umliegende Gewebe und die Muskulatur können sich bei wiederkehrenden oder anhaltenden Schmerzen verhärten und entzündlich verändern. Eine gezielte Mobilisation und Spannungsreduktion des Gewebes hilft dem Körper, den Stoffwechsel in diesen Bereichen zu verbessern und damit auch Entzündungen besser zu bewältigen.
Ausgangsstellung: Stand vor einer Wand oder einem Stuhl. Stellen Sie das zu dehnende Bein nach hinten auf.
Durchführung: Stützen Sie sich mit den Händen leicht gegen die Wand oder einen Stuhl. Gehen Sie mit dem vorderen Bein in die Beugung und schieben Sie gleichzeitig die Ferse des hinteren Beines Richtung Boden. Sie sollten ein deutliches Spannungsgefühl auf der Unterschenkelrückseite spüren. Das zu dehnende Bein ist im Kniegelenk möglichst gestreckt.
Halten Sie die Dehnung pro Bein jeweils ca. eine Minute. Dies entspricht einem Satz. Führen Sie 2–3 Sätze durch mit jeweils circa 30 Sekunden Pause zwischen den Sätzen. Üben Sie 2- bis 3-mal pro Woche.
Dehnung der vorderen Schienbeinmuskulatur
 Stellen Sie den Fuß so weit wie möglich nach hinten. Die Zehen sind eingerollt. © Gelenk-Klinik
Stellen Sie den Fuß so weit wie möglich nach hinten. Die Zehen sind eingerollt. © Gelenk-Klinik
 Der Zehenrücken liegt auf dem Boden. Strecken Sie Ihren Fuß ganz lang. © Gelenk-Klinik
Der Zehenrücken liegt auf dem Boden. Strecken Sie Ihren Fuß ganz lang. © Gelenk-Klinik
Ziel: Die Dehnung der vorderen Schienbeinmuskulatur kann für die Achillessehne entlastend wirken, da sich auf diese Weise die Spannung des Gegenspielers der Wadenmuskulatur reduziert.
Ausgangsstellung: Stand
Durchführung: Stellen Sie den betroffenen Fuß mit den Zehenrücken so weit hinter den Körper wie möglich. Die Zehen sind eingerollt. Bringen Sie Ihren Fuß so unter Dehnung, dass er ganz lang wird. Sie sollten vorne am Schienbein eine Spannung spüren.
Halten Sie die Dehnung pro Bein jeweils ca. 1 Minute. Dies entspricht einem Satz. Führen Sie 2–3 Sätze durch mit jeweils circa 30 Sekunden Pause zwischen den Sätzen. Üben Sie 2- bis 3-mal pro Woche.
Häufige Patientenfragen zum Thema Achillodynie an Dr. Thomas Schneider von der Gelenk-Klinik
Lässt sich die Achillessehne mit einem TENS-Gerät behandeln?
Die Transkutane Elektrische Nervenstimulation (TENS) ist ein elektromedizinisches Therapieverfahren, das zur Behandlung von Schmerzen eingesetzt wird. In einigen Fällen lindert dieses Verfahren auch Reizzustände an Sehnen wie bei der Achillodynie. Sprechen Sie mit Ihrem Arzt, ob TENS eine für Sie geeignete Therapie Ihrer Schmerzen sein kann.
Welche Schuhe eignen sich bei einer Achillodynie?
Mit einer Achillodynie sollten Sie Schuhe mit weicher und flexibler Sohle bevorzugen. Die Schuhe sollten eine gute Passform haben und ausreichend Halt bieten. Im Bereich der Ferse dürfen die Schuhe nicht zu hart sein, um Druck auf die Achillessehne zu vermeiden. Es hilft außerdem, häufig die Schuhe zu wechseln.
Welcher Arzt behandelt die Achillessehnenentzündung?
Mit einer Achillessehnenentzündung sind Sie bei einem Facharzt für Orthopädie oder bei einem Sportmediziner an der richtigen Adresse. Dem Spezialisten stehen notwendige Diagnosemöglichkeiten zur Verfügung, um eine Achillodynie und mögliche Ursachen für die Sehnenreizung zu erkennen. Er verfügt über ausreichend Erfahrung, um Ihnen verschiedene Behandlungsmöglichkeiten aufzuzeigen und mit Ihnen zu erörtern, welche sich für Ihre individuelle Situation am besten eignet.
Wann sollte man bei Achillessehnenschmerzen zum Arzt gehen?
Bei leichten Beschwerden können zunächst Hausmittel eingesetzt werden. Kommt es innerhalb weniger Tage bis etwa zwei Wochen nicht zur Besserung, sollte man einen Arzt aufsuchen. Ebenso ist ein Arztbesuch angezeigt, wenn die Schmerzen sehr stark sind und auch ohne Belastung auftreten. Deutliche Schwellungen und Rötungen sind ein Grund, den Orthopäden aufzusuchen, genauso wie Bewegungseinschränkungen, Knirsch- oder Reibegeräusche.
Welche Salbe hilft bei Achillodynie?
Bei einer Achillodynie helfen Schmerzmittel aus der Gruppe der nichtsteroidalen Antirheumatika. Dazu zählen beispielsweise Ibuprofen oder Diclofenac. Diese Wirkstoffe können als Salbe oder Gel direkt auf den schmerzhaften Bereich aufgetragen werden.
Wie lange dauert die Heilung einer Achillodynie?
Die Dauer der Heilung bei einer Achillodynie hängt von der Schwere der Entzündung und von der körperlichen Verfassung des Patienten ab. In den meisten Fällen heilt die Achillodynie innerhalb von 4 bis 6 Wochen vollständig aus. Die Krankschreibung beträgt etwa 2 bis 3 Wochen für Menschen mit sitzender Tätigkeit.
Liegen unbehandelte Fehlstellungen vor, die immer wieder die Sehne reizen, kommt es zur chronischen Achillodynie. Auch eine nicht ausreichende Schonung oder ein zu früher Einstieg ins Training können zur chronischen Sehnenreizung führen. In solchen Fällen kann die Heilung der Achillodynie langwierig sein und sich über mehrere Monate oder sogar Jahre hinziehen.
Kann nach einer Behandlung mit Ciprofloxacin eine Achillodynie auftreten?
Studien zeigen, dass Antibiotika aus der Gruppe der Fluorochinolone wie Ciprofloxacin anfälliger für Sehnenreizungen wie Achillodynie machen. Dies gilt insbesondere für ältere Menschen über 60 Jahre. So entwickelten 44 von 10.000 Patienten nach einer Behandlung mit Ciprofloxacin eine Sehnenreizung. Bei Ofloxacin lag die Inzidenz sogar bei 96 von 10.000.
Hilft Wärme oder Kälte bei einer Achillodynie?
Bei einer akuten Achillodynie sollten Sie die Achillessehne mehrmals am Tag für etwa 20 Minuten kühlen. Diese Maßnahme lindert Schmerzen und wirkt abschwellend. Achten Sie darauf, Eis niemals direkt auf die Haut zu legen, sondern wickeln Sie das Kühlpack z. B. in ein kleines Handtuch ein. Chronische Sehnenreizungen oder degenerative Veränderungen behandeln Sie dagegen eher mit Wärme. Dies wirkt durchblutungsfördernd und kurbelt den Heilungsprozess an.
Hilft Magnesium bei Achillessehnenschmerzen?
Die Einnahme von Magnesium gehört im Gegensatz zu NSAR und spezieller Physiotherapie nicht zu den konservativen Behandlungsoptionen bei Achillodynie. Leidet der Betroffene zusätzlich unter starken Muskelverspannungen oder Muskelkrämpfen, kann Magnesium unterstützend wirken. Vor dem Beginn einer Supplementierung sollte jedoch ärztlicher Rat eingeholt, eventuell auch der Magnesiumspiegel im Blut bestimmt werden.
Literaturangaben zur Achillodynie
- Barg, A., & Ludwig, T. (2019). Surgical strategies for the treatment of insertional Achilles tendinopathy Foot and Ankle Clinics, 24(3), 533-559.
- Baumbach, S. F., Braunstein, M., Mack, M. G., Maßen, F., Böcker, W., Polzer, S., & Polzer, H. (2017). Ansatznahe Erkrankungen der Achillessehne. Der Unfallchirurg, 120 (12), 1044–1053.
- Behrens, G., Mauch, M., Ritzmann, R., & Paul, J. (2019). Achillessehnenläsionen im Sport. Sports Orthopaedics and Traumatology.
- Gaulke, R., & Krettek, C. (2017). Tendinopathien an Fuß und Sprunggelenk. Der Unfallchirurg, 120(3), 205–213.
- Harrasser, N., von Eisenhart-Rothe, R., & Toepfer, A. (2017). Wenn die Ferse zum „Kreuz “wird. Orthopädie & Rheuma, 20 (1), 22–23.
- Jialili, A., Jielile, J., Abudoureyimu, S., Sabirhazi, G., Redati, D., Bai, J.-P. et al. (2011). Differentially expressed proteins on postoperative 3 days healing in rabbit Achilles tendon rupture model after early kinesitherapy. Chinese journal of traumatology = Zhonghua chuang shang za zhi / Chinese Medical Association, 14 (2), 84–91.
- Nührenbörger, C., Seil, R., Ueblacker, P., Hotfiel, T., Drews, B., Bloch, W., ... & Engelhardt, M. (2017). Epidemiologie von Sehnenverletzungen im Sport. Sports Orthopaedics and Traumatology, 33 (3), 241–247.
- Roos, N., & Weiler, S. (2018). Beidseitige Achillodynie unter Ciprofloxacin. Swiss Medical Forum 18(6), 123–124. EMH Media.
- Starkey, C. & Johnson, G. Athletic Training And Sports Medicine (4 ed). Jones & Bartlett Learning.
- Zahn, R., Groneberg, D. A., & Wanke, E. M. (2019). Achillessehnenerkrankungen im professionellen Tanz. Zentralblatt für Arbeitsmedizin, Arbeitsschutz und Ergonomie, 69 (5), 301–305.
- Zelle, B. A., Gollwitzer, H., Zlowodzki, M. & Bühren, V. (2010). Extracorporeal shock wave therapy: current evidence. Journal of orthopaedic trauma, 24 Suppl 1 , 66–70.