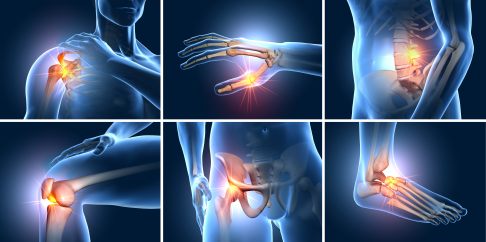
 Ob Schulter, Hände, Wirbelsäule, Knie, Hüfte oder Sprunggelenk - rheumatische Erkrankungen können den Körper von Kopf bis Fuß befallen. © Axel Kock, stock.adobe.com
Ob Schulter, Hände, Wirbelsäule, Knie, Hüfte oder Sprunggelenk - rheumatische Erkrankungen können den Körper von Kopf bis Fuß befallen. © Axel Kock, stock.adobe.com
Vielleicht haben Sie schon einmal von Rheuma gehört oder kennen jemanden, der darunter leidet. Bei einer rheumatoiden Arthritis sind die Gelenke ständig entzündet, was zu starken Schmerzen und Bewegungseinschränkungen führt. Dies ist jedoch nur eine von vielen Erkrankungen, die zum sogenannten "rheumatischen Formenkreis" gehören. Im fortgeschrittenen Stadium von Rheuma können einfache Alltagsverrichtungen schwer fallen. Zum Beispiel das Essen mit Besteck oder das Binden der Schuhe.
Wenn Sie den Verdacht haben, an Rheuma zu leiden, sollten Sie nicht zögern, einen Arzt aufzusuchen. Je früher die Diagnose gestellt wird, desto besser sind die Behandlungsmöglichkeiten. Es gibt viele wirksame Medikamente und Therapien, die Ihnen helfen können, Ihre Beschwerden zu lindern und Ihre Lebensqualität zu verbessern. Die optimale Ausschöpfung aller zur Verfügung stehenden Maßnahmen erfordert spezielle Kenntnisse und Erfahrungen des behandelnden Arztes.
Inhalt: Was ist Rheuma?
- Wo kommt Rheuma vor?
- Wie häufig ist Rheuma?
- Wer bekommt Rheuma?
- Ist Rheuma heilbar?
- Rheumatische Autoimmunerkrankungen an Wirbelsäule und Gelenken, an Bindegewebe, Muskeln und Gefäßen
- Rheumatische Beschwerden bei Stoffwechselerkrankungen
- Degenerative rheumatische Erkrankungen und Weichteilrheuma
Rheuma ist der Sammelbegriff für eine Reihe verschiedener chronisch-entzündlicher Erkrankungen, die in erster Linie den Bewegungsapparat betreffen, aber fast alle Organe mit einbeziehen können. Sie beruhen meist auf autoimmunen Prozessen, bei denen sich eine aus unbekannten Gründen gestartete Entzündung schließlich dauerhaft gegen den eigenen Körper richtet. Bemerkbar machen sich rheumatische Erkrankungen vor allem durch Schmerzen und Steifigkeit an Gelenken und Wirbelsäule.
Am bekanntesten ist die Rheumatoide Arthritis, die sich an Händen und Füßen manifestiert und im Volksmund oft vereinfacht mit „Rheuma“ oder „Gelenkrheuma“ bezeichnet wird. Ein weiterer wichtiger Vertreter ist der Morbus Bechterew. Er betrifft die Wirbelkörper und die Betroffenen leiden typischerweise unter Rückenschmerzen und einer verknöcherten, starren Wirbelsäule.
Wo kommt der Name Rheuma her?
Der Begriff Rheuma bezeichnet fließende, reißende Schmerzen in Gelenken, Muskeln und Sehnen. Er geht auf das altgriechische „panta rhei“ = „alles fließt“ zurück und ist in der antiken Säftelehre im Zusammenhang mit dem „Fließen schlechter Säfte“ entstanden.
Zu dem über 400 Erkrankungen umfassenden rheumatischen Formenkreis gehören auch autoimmun bedingte chronisch-entzündliche Erkrankungen der Gefäße (Vaskulitiden) und des Bindegewebes (Kollagenosen). Außerdem zählt man oft die rheumatischen Gelenkbeschwerden dazu, die Stoffwechselerkrankungen wie Gicht oder Hämochromatose verursachen. Und im weitesten Sinn werden sogar degenerative Erkrankungen wie die Arthrose oder Sehnenansatzentzündungen wie der Tennisellbogen als rheumatische Erkrankung betrachtet.
Rheuma oder Weichteilrheuma?
Rheuma ist der Sammelbegriff für über 100 verschiedene entzündliche oder nicht-entzündliche Erkrankungen des Bewegungsapparates, betroffen sind insbesondere die knöchernen und knorpeligen Strukturen (Gelenke, Knochen). Beim Weichteilrheuma sind die "weichen" Anteile des Bewegungsapparates nicht-entzündlich erkrankt, z. B. Faszien, Sehnen, Bänder, Muskeln oder Fettgewebe. Typische Beispiele für Weichteilrheuma sind die Fibromyalgie und der Tennisellbogen.
Wo kommt Rheuma vor?
Entzündlich-rheumatische Veränderungen können fast überall im Körper auftreten. Mit Abstand am häufigsten betroffen sind die Gelenke und die Wirbelsäule, wie z. B. bei der rheumatoiden Arthritis oder dem Morbus Bechterew. Seltener manifestieren sich rheumatische Erkrankungen an der Haut (Lupus erythematodes oder Dermatomyositis), an den Muskeln (Polymyositis) oder an den Gefäßen (Vaskulitiden, wie z. B. die Riesenzellarteriitis). Bei einigen Formen droht begleitend die Beteiligung der Augen oder innerer Organe wie Lunge und Niere. Schwere Verläufe führen hier sogar zu Erblindung, Lungen- oder Nierenversagen.
Wie häufig ist Rheuma?
In Deutschland leiden etwa 1,5 Millionen Erwachsene an entzündlichem Rheuma. Das Erkrankungsrisiko wird auf ca. 8 % für Frauen und 5 % für Männer geschätzt. Degenerative Erkrankungen wie Arthrose kommen bedeutend öfter vor: So sollen in Deutschland jede 5. Frau und jeder 7. Mann über 18 Jahren von Arthrose betroffen sein.
Wer bekommt Rheuma?
Rheuma kann jeder bekommen. Je nach Krankheit sind Männer und Frauen aber unterschiedlich stark vertreten. Bei der rheumatoiden Arthritis überwiegt der Frauenanteil, beim Morbus Bechterew trifft es häufiger Männer.
Auch die Altersverteilung variiert je nach Form. Die rheumatoide Arthritis wird im Alter häufiger, die Psoriasisarthritis nimmt bei Menschen über 60 wieder ab. Der Morbus Bechterew macht sich meist zwischen dem 20. und 35. Lebensjahr bemerkbar. Und die häufigste rheumatische Bindegewebserkrankung, der systemische Lupus erythematodes, ist vor allem eine Erkrankung junger Frauen zwischen 20 und 45.
Auch Kinder können rheumatische Erkrankungen entwickeln. In Deutschland zählt man jährlich etwa 20.000 Kinder und Jugendliche, die an Rheuma leiden. Dazu gehört in erster Linie die juvenile idiopathische Arthritis. Seltener kommen bei Kindern andere Formen wie z. B. die Dermatomyositis vor.
Ist Rheuma heilbar?
Rheumatische Erkrankungen verlaufen chronisch und begleiten die Patienten meist ihr ganzes Leben lang. Noch gibt es keine Therapie, die zu einer Heilung führt – so wie beispielsweise ein Antibiotikum bei einer Infektionskrankheit. Mit modernen Medikamenten lassen sich heute jedoch die Schmerzen lindern und die zerstörerischen Prozesse in Gelenken und inneren Organen oft aufhalten.
Voraussetzung dafür ist allerdings, dass die Erkrankung frühzeitig erkannt und behandelt wird. Eine passende Physiotherapie hilft Rheumapatienten dabei, die Beweglichkeit ihrer Gelenke zu erhalten. Durch Operationen können Spezialisten für Gelenkchirurgie beschädigte oder zerstörte Gelenke reparieren oder zumindest die Gelenkschädigung verlangsamen. Zu den operativen Möglichkeiten zählen beispielsweise Endoprothesen und die Gelenkversteifung (Arthrodese).
Externer Inhalt von youtube.com
Rheumatische Autoimmunerkrankungen an Wirbelsäule und Gelenken
Gelenke und Wirbelsäule sind die häufigsten Zielscheiben rheumatischer Erkrankungen. Es kommt dabei zu entzündlichen Vorgängen, die vermutlich durch eine akute Immunreaktion hervorgerufen werden und sich dann zu einem chronischen autoimmunen Geschehen weiterentwickeln. Bei manchen Erkrankungen geht man als Initialzündung für die Immunreaktion von einem (unbekannten) Infekt aus. Ob sich eine solche Autoimmunerkrankung entwickelt, hängt auch von der genetischen Veranlagung ab.
Die wichtigsten rheumatischen Gelenk- oder Wirbelsäulenerkrankungen sind:
- Rheumatoide Arthritis
- Morbus Bechterew (Spondylitis ankylosans)
- Psoriasisarthritis
- Enteropathische Arthritiden
- Reaktive Arthritis
Verschlechterung zeigt sich durch Rheumaschub
Unbehandelt schreiten rheumatische Erkrankungen meist in Schüben voran, das bedeutet, dass auf einen Zeitraum, in dem der Patient seine Krankheit kaum spürt eine Phase folgt, in der sich das Rheuma mit Gelenkschmerzen und Gelenkproblemen deutlich bemerkbar macht. Am Ende stehen die Verformung des Gelenks oder seine komplette Zerstörung. Oft kommen im weiteren Verlauf auch gelenkferne Komplikationen an Lunge, Niere, Darm oder Augen hinzu.
Psoriasisarthritis
Bis zu 45 % der Patienten mit Schuppenflechte (Psoriasis) entwickeln eine Psoriasisarthritis mit Gelenkentzündungen an Händen und Füßen, teilweise auch an der Wirbelsäule. Für die Psoriasisarthritis wird eine genetische Veranlagung angenommen, sie ist wie andere Autoimmunerkrankungen oft mit dem Vorhandensein des Proteins HLA-B27 verbunden. Bei dem wahrscheinlich multifaktoriellen Geschehen gelten zudem Infekte als mögliche Auslöser.
Beschwerden bei Psoriasisarthritis
Typisch für die Psoriasisarthritis sind Schmerzen und Schwellungen an den Finger- oder Zehengelenken. Im Gegensatz zur rheumatoiden Arthritis befällt die Psoriasisarthritis auch die Fingerendgelenke, häufig sogar den gesamten Finger- oder Zehenstrahl. Weil zusätzlich oft die Sehnen und ihre Ansätze entzündet sind (Enthesiopathie), schwellen Finger oder Zeh dann zu sogenannten "Wurstfingern" oder "Wurstzehen" an. Wie bei der rheumatoiden Arthritis können die entzündlichen Prozesse die Gelenke schwer schädigen und eine Operation erforderlich machen.
Manchmal ist auch die Wirbelsäule bei Psoriasisarthritis befallen. Dann dominieren wie beim Morbus Bechterew Schmerzen, Unbeweglichkeit und Versteifung des unteren Rückens. Viele Patienten berichten von typischen Komplikationen der Psoriasisarthritis außerhalb des Bewegungsapparates wie dem Befall der Augen mit Hornhaut- und Bindehautentzündung und extrem trockenen Augen. In seltenen Fällen kann es auch zu einer unspezifischen Darmentzündung kommen.
Diagnose und Therapie bei Psoriasisarthritis
Anamnese, bildgebende Verfahren (Röntgen, MRT) sowie labortechnische Untersuchungen (Rheumafaktor negativ!, HLA-B27, CCP-Antikörper, Entzündungswerte) geben die entscheidenden Hinweise für die Diagnose.
Sind Finger und Zehen des Patienten noch nicht geschwollen und auch das Röntgenbild ohne Befund, werden die Gelenkschmerzen zunächst mit klassischen NSAR oder Coxiben behandelt. Spätestens, wenn der Arzt klinische oder röntgenologische Veränderungen erkennt, beginnt er die Therapie mit klassischen DMARDs. Reicht dies nicht aus, kommen bDMARDs (Biologika) oder tsDMARDs (z. B. Januskinase-Hemmer) hinzu. Um die Beweglichkeit der Gelenke möglichst lange zu erhalten, ist eine unterstützende Physiotherapie obligatorisch.
Bei einigen Patienten lässt sich die Gelenkzerstörung trotz medikamentöser Therapie nicht zufriedenstellend behandeln. In diesen Fällen zieht der Orthopäde eine operative Behandlung in Erwägung, z. B. den Einsatz einer Prothese oder die operative Gelenkversteifung.
Enteropathische Arthritiden
Diese Gelenk- und Wirbelsäulenerkrankungen treten im Zusammenhang mit chronisch-entzündlichen Darmerkrankungen wie beispielsweise Colitis ulcerosa oder Morbus Crohn auf. Experten vermuten, dass sie auf einer gemeinsamen genetischen Veranlagung beruhen wie zum Beispiel dem Vorhandensein von HLA-B27. Vermutlich wandern Lymphozyten aus der entzündeten Darmschleimhaut in die Gelenke und lösen dort entzündliche Prozesse aus.
An der Wirbelsäule kommt es dann wie bei Morbus Bechterew zum Befall der kleinen Wirbelgelenke (Facettengelenke) und der Iliosakralgelenke. Betroffene berichten typischerweise über tiefsitzende Rückenschmerzen im Liegen, die sich nach Bewegung bessern. Zusätzlich sind auch häufig Knie oder Fingergelenke betroffen.
Die Diagnose der Gelenkbeteiligung führt der Gelenkspezialist mit den bildgebenden Verfahren Röntgen und MRT. Häufig bessern sich die Beschwerden, wenn die chronisch-entzündliche Darmerkrankung erfolgreich behandelt wird.
Reicht dies nicht aus, helfen Kortisoninjektionen in das entzündete Gelenk. Ob oral eingenommene immunmodulierende Medikamente die Entzündungen zurückdrängen können, ist individuell verschieden. Eingesetzt werden z. B. Sulfasalazin, Methotrexat, Azathioprin und Leflunomid. Gut wirksam sind offenbar TNF-alpha-Blocker wie Infliximab und Adalimumab.
Reaktive Arthritis
Nach bakteriellen Infektionen des Magen-Darmtraktes oder der Harnwege kann es Tage bis Wochen später bei den Betroffenen zu sogenannten reaktiven Gelenkentzündungen kommen. Häufig ist das Kniegelenk betroffen, manchmal die Iliosakralgelenke (ISG) zwischen Becken und Wirbelsäule oder das Sprunggelenk. An den Augen drohen Bindehautentzündung oder Entzündung der Regenbogenhaut.
Nicht mehr Morbus Reiter!
Die Trias bakterielle Harnwegsentzündung – Gelenkentzündung - Augenentzündung wurde als „Reiter-Syndrom“ nach dem deutschen Hygieniker Hans Reiter benannt. Reiter war in der NS-Zeit an Menschenversuchen beteiligt. Der Name Reiter-Syndrom ist deshalb heute obsolet und wurde durch reaktive Arthritis ersetzt.
Die Therapie der reaktiven Arthritis erfolgt mithilfe von Antibiotika und NSAR. Sind die Augen beteiligt, verabreicht der behandelnde Arzt meist Kortison. In der Regel heilen postinfektiöse Arthritiden innerhalb eines Jahres von selbst aus. Chronische Verläufe werden z. B. mit Sulfasalazin behandelt.
Rheumatische Autoimmunerkrankungen an Bindegewebe, Muskeln und Gefäßen
Autoimmunerkrankungen des Bindegewebes werden auch Kollagenosen genannt. Diese rheumatischen Erkrankungen sind seltener als die von Wirbelsäule und Gelenken. Ähnlich selten sind Autoimmunerkrankungen der Muskeln und Gefäße.
- Lupus erythematodes
- Systemische Sklerose
- Sjögren-Syndrom
- Dermatomyositis und Polymyositis
- Autoimmune Gefäßerkrankungen (Vaskulitiden)
- Rheumatische Beschwerden bei Stoffwechselerkrankungen
- Degenerative rheumatische Erkrankungen und Weichteilrheuma
Lupus erythematodes
Hauptvertreter aus der Gruppe der Kollagenosen ist der systemische Lupus erythematodes. Er beruht auf einer Autoimmunreaktion, die sich gegen Bestandteile des Zellkerns richtet. In der Folge kommt es zu einer chronischen Entzündung des Gefäßbindegewebes, wobei prinzipiell jedes Organ betroffen sein kann.
Die Ursache der Erkrankung ist unbekannt, vermutet wird ein multifaktorielles Geschehen aus genetischer Veranlagung, hormonellen Faktoren und möglicherweise Infektionen. Frauen leiden mindestens viermal so oft an Lupus erythematodes als Männer. Das typische Erkrankungsalter liegt zwischen 20 und 40 Jahren.
- Beschwerden: Haut und Bewegungsapparat sind beim systemischen Lupus am häufigsten involviert. Etwa 95 % der Betroffenen leiden an Gelenkschmerzen, bei etwa 60 % ist eine Arthritis zu finden. Diese spielt sich ähnlich wie die rheumatoide Arthritis vor allem an den kleinen Gelenken von Hand und Fuß ab, führt aber eher selten zu einer kompletten Gelenkzerstörung. Die Hälfte der Patienten leidet an einem schmetterlingsförmigen, roten Ausschlag im Gesicht (Schmetterlingserythem), der sich über den Nasenrücken und beide Wangen erstreckt. Weitere Hautbefunde sind erhöhte Lichtempfindlichkeit, Hautrötungen, Ausschläge sowie Haarausfall. An den inneren Organen drohen schwere Komplikationen wie Lungen-, Herzmuskel- und Nierenentzündungen. Ebenso sind Psychosen und Kopfschmerzen möglich.
- Diagnose und Therapie: Der systemische Lupus erythematodes wird anhand von Beschwerden, klinischer Untersuchung und Labortests diagnostiziert. Wegweisend sind dabei die spezifischen Antikörper gegen die körpereigene DNA der Zellkerne. Behandelt wird Lupus mit Kortison und immunmodulierenden Medikamenten. Bei schweren Organbeteiligungen kommen auch Zytostatika zum Einsatz.
Systemische Sklerose
Die systemische Sklerose oder Sklerodermie führt über eine Vermehrung des Bindegewebes zu einer diffusen Verhärtung der Haut und der inneren Organe. Zugrunde liegt ein autoimmuner Prozess, dessen genauer Ablauf noch nicht geklärt ist. Eine genetische Veranlagung wird angenommen. Es zeigen sich Hautverfärbungen, Absterben der Fingerspitzen und Verlust der Fingernägel und in der Kälte kommt es oft zu schmerzhaften Durchblutungsstörungen in den Fingern.
Typischerweise zeigen Betroffene ein maskenartiges Aussehen mit eingeschränkter Mimik, der Mund ist zusammengezogen. Fast alle inneren Organe können bei Sklerodermie beteiligt sein: Ist die Speiseröhre betroffen, kommt es zu Schluckstörungen, am Herz drohen Herzmuskelfibrose und Herzmuskelentzündungen, an der Lunge die Lungenfibrose. Auch am Bewegungsapparat führt die systemische Sklerose zu Schäden: Es drohen Arthritiden, Muskel- und Sehnenscheidenentzündungen. Die Diagnostik erfolgt mithilfe der Laboruntersuchung auf spezielle Antikörper und Entzündungswerte, Hautbiopsien und deren feingewebliche Untersuchung und je nach Beschwerden bildgebenden Untersuchungen. Basis der Therapie ist meist die Behandlung mit Kortison und immunmodulatorischen Medikamenten. Oft ist Physiotherapie erforderlich, z. B. Dehnübungen von Mund und Händen, feinmotorisches Training und Krankengymnastik.
Sjögren-Syndrom
Beim Sjögren-Syndrom sind vor allem die Tränen- und Speicheldrüsen Ziel der autoimmunen Reaktion. Durch Drosselung der Sekretproduktion kommt es zu extrem trockenen Augen und Mundtrockenheit. Im weiteren Verlauf können sich die autoimmunen Prozesse im ganzen Körper ausbreiten. Gut zwei Drittel der Patienten entwickeln Gelenkentzündungen, auch Gefäße, Lunge und Nieren können betroffen sein. Häufig sind neurologische Komplikationen mit Lähmungen und Missempfindungen. Viele Patienten leiden zudem unter Depressionen und extremen Erschöpfungszuständen (Fatigue). Die Diagnostik des Sjögren-Syndroms stützt sich auf Augen- und HNO-ärztliche Untersuchungen, Ultraschall der Speicheldrüsen, die feingewebliche Untersuchung von Drüsengewebe und Laboruntersuchungen (Entzündungswerte, spezifische und unspezifische Antikörper). Behandelt wird das Sjögren-Syndrom symptomatisch mit künstlichen Tränen, Schutz der Augen vor Austrocknung und Förderung der Speichelproduktion. Sind Gelenke und innere Organe befallen, ist eine orale antientzündlich-immunmodulatorische Therapie nötig.
Dermatomyositis und Polymyositis
Ursache und Krankheitsentwicklung dieser beiden miteinander verwandten Bindegewebserkrankungen sind noch unklar. Eine genetische Veranlagung wird diskutiert und von autoimmunen Prozessen gehen Experten aus. Neben Muskelproteinen und Entzündungsparametern lassen sich häufig Antikörper im Blut nachweisen. Auslöser könnten Virusinfektionen sein, bei älteren Patienten entwickeln sie sich auch im Zusammenhang mit bestimmten Krebserkrankungen. Deshalb ist bei positivem Antikörper-Nachweis eine Tumorsuche unabdingbar.
Bei der Polymyositis ist in erster Linie die Muskulatur von Schultergürtel und Becken betroffen. Die Patienten leiden unter Schmerzen und Muskelschwäche. Zunächst kommt es zu Schwierigkeiten beim Heben der Arme oder beim Treppensteigen, später kann das Gehen unmöglich werden. Manchmal sind auch die Gelenke beteiligt.
Die Dermatomyositis zeichnet sich durch zusätzliche Hautveränderungen aus. Dabei handelt es sich um hell- bis dunkelrot gefärbte Hautbereiche, weshalb die Erkrankung auch Lilakrankheit genannt wird. Diese treten im Gesicht und um die Augen herum auf, kommen aber auch am Rücken, an der Brust oder an Armen und Beinen vor. Auf den Händen zeigen sich außerdem weiße bis hellrote Knötchen, vor allem an den Oberseiten der Finger. Bei der Dermatomyositis sind zudem oft innere Organe beteiligt.
Beide Erkrankungen werden antientzündlich mit Kortison behandelt, bei fast allen Patienten sind zusätzlich immunsupprimierenden Medikamenten erforderlich.
Autoimmune Gefäßerkrankungen (Vaskulitiden)
Autoimmun-entzündliche Gefäßerkrankungen können im Prinzip alle Gefäße betreffen und die durch sie versorgten Organe schädigen. Eingeteilt werden sie in Vaskulitiden der großen, der mittleren und der kleinen Gefäße. Ihnen allen liegen Autoimmunprozesse zugrunde, die sich zum Teil auch mit Antikörpern im Blut nachweisen lassen. Die Beschwerden richten sich nach der Lage und Versorgungsgebiet des betroffenen Gefäßes. Zwei wichtige Beispiele sind:
- Riesenzellarteriitis: Hier sind vor allem die Gefäße des Kopfes wie z. B. die Schläfenarterie und die Arterien der Augen betroffen. Es kommt zu pochenden Schläfenschmerzen und Sehstörungen bis zur Erblindung. Behandelt wird mit sehr hoch dosiertem Kortison.
- Polyarteriitis nodosa: Bei dieser autoimmunen Entzündung der mittelgroßen Gefäße können die verschiedensten Organe beteiligt sein. Es kommt es zu Allgemeinbeschwerden mit Fieber, Bauch- und Muskelschmerzen, aber auch zum Herzinfarkt oder Minderdurchblutung des Gehirns. Therapiert wird immunsuppressiv.
Rheumatische Beschwerden bei Stoffwechselerkrankungen
Auch Stoffwechselerkrankungen können sich auf die Gelenke auswirken. Bei Gicht ist der Harnsäurespiegel im Blut erhöht. Übersteigt er die Löslichkeitsgrenze, lagern sich Harnsäuresalze als Uratkristalle in den Gelenken ab und lösen damit einen entzündlichen Prozess aus. Folge ist der überaus schmerzhafte akute Gichtanfall. Besonders oft betroffen ist die Großzehe.
Überwiegend an den Händen spielt sich dagegen die Gelenkbeteiligung bei der Hämochromatose ab. Diese Erkrankung führt durch eine genetisch bedingte vermehrte Eisenaufnahme zur Eisenüberladung des Körpers. Das Eisen wird in verschiedenen Organen und auch in den Gelenken abgelagert. Dort lösen die Ablagerungen schmerzhafte entzündliche Arthritiden aus.
Degenerative rheumatische Erkrankungen und Weichteilrheuma
Im weitesten Sinn gehören auch verschleißbedingte Gelenkerkrankungen zum rheumatischen Formenkreis. In dieser Gruppe hat die Arthrose die größte Bedeutung. Zudem münden Arthrose und autoimmun-entzündlich bedingte Arthritiden häufig im gleichen Endzustand, einem zerstörten Gelenk.
Weichteilrheuma betrifft Sehnen, Muskeln, Sehnenscheiden und Fettgewebe. Typische Beispiele sind Muskelverspannungen, Sehnenüberreizungen (z. B. beim Tennisellbogen) oder auch die Orangenhaut (Pannikulose). Bei diesen Erkrankungen werden die Gewebestrukturen in der Regel nicht zerstört, stattdessen handelt es sich um Funktionsstörungen.
Häufige Patientenfragen zu Rheuma
Welche Medikamente helfen bei Rheuma?
Zur Behandlung von entzündlichem Rheuma gibt es je nach Form verschiedene Medikamente. Prinzipiell lassen sich diese in zwei Gruppen einteilen: Diejenigen, die die akuten Beschwerden lindern – hierzu zählen vor allem Schmerzmittel aus der Gruppe der nichtsteroidalen Antirheumatika (NSAR) wie z. B. Diclofenac oder Ibuprofen, aber auch Kortison.
Die andere große Gruppe wird aus Wirkstoffen gebildet, die in den Krankheitsprozess eingreifen und dadurch dessen Verlauf bremsen sollen. Sie heißen auf Englisch „Disease modifying antirheumatic drugs“, abgekürzt DMARDs. Hier gibt es drei Klassen: Die konventionellen DMARDs, die biologischen DMARDs (biotechnologisch hergestellte Eiweißsubstanzen, die gegen Immunzellen oder Botenstoffe gerichtet sind) und synthetische, zielgerichtete tsDMARDs, die innerhalb der Zellen wirken und dort zielgerichtet z. B. einen Signalweg ausschalten.
Häufig werden Arzneistoffe miteinander kombiniert. Das ist oft bei der rheumatoiden Arthritis erforderlich. Die Grundtherapie erfolgt mit DMARDs, kommt es akut zu entzündlich-schmerzhaften Schüben, erhalten die Patienten meist zusätzlich Kortison oder ein NSAR.
Sehen Sie auch das Kapitel zur konservativen Behandlung von Rheuma!
Ist Rheuma heilbar?
Rheumatische Erkrankungen sind in den allermeisten Fällen chronisch, d.h., sie begleiten die Betroffenen ihr Leben lang. Eine Heilung wie zum Beispiel die Heilung einer Lungenentzündung mit Antibiotika ist bei Rheuma nicht möglich. Mit der passenden Therapie lassen sich die Beschwerden aber oft gut lindern und das Voranschreiten der Erkrankung aufhalten oder zumindest verlangsamen.
Sehen Sie auch das Kapitel zur konservativen Behandlung von Rheuma!
Kann man Rheuma im Blut feststellen?
Auch wenn Blutuntersuchungen bei der Diagnose rheumatischer Erkrankungen eine große Rolle spielen – den einen, beweisenden Blutwert gibt es bei Rheuma nicht. Blutwerte müssen immer in der Gesamtschau mit den körperlichen Befunden und den Ergebnissen der bildgebenden Verfahren (Röntgen, Ultraschall, MRT) bewertet werden.
Ein gutes Beispiel ist der Rheumafaktor. Dieser ist bei der Hälfte der Patienten mit rheumatoider Arthritis positiv. Bei der anderen Hälfte ist er negativ und die Patienten sind trotzdem erkrankt. Außerdem ist der Rheumafaktor auch bei vielen anderen rheumatischen und nicht-rheumatischen Erkrankungen positiv. Und schließlich lässt er sich sogar bei etwa 5 % der gesunden Menschen nachweisen. Ein positiver Rheumafaktor ist deshalb ein Hinweis, aber kein Beweis für eine rheumatoide Arthritis.
Sehen Sie auch das Kapitel zu Laboruntersuchungen bei Rheuma!
Was ist ein Rheumaschub?
Bei einem Rheumaschub wird die chronische Erkrankung aus irgendeinem Grund plötzlich aktiver, d.h. sie flackert auf. Der Betroffene merkt das zum Beispiel daran, dass die Gelenke vermehrt schmerzen, anschwellen oder morgens länger steif sind. Doch Schübe sind nicht nur schmerzhaft: Jedes Aufflackern der Entzündung treibt auch die Gelenkzerstörung weiter voran. Deshalb versucht man, rheumatische Erkrankungen mit einer angemessenen Therapie in Schach zu halten und Schübe zu verhindern.
Wie kommt es zu Rheumaschüben?
Oft ist die Ursache von Rheumaschüben unklar. Es gibt allerdings auch regelrechte Auslöser für Schübe: So kommt es typischerweise zu einem Schub, wenn die Medikamente vergessen werden. Weitere Trigger für Krankheitsschübe sind Infektionen, aber auch körperliche oder psychische Anstrengung. Die Auslöser können individuell ganz unterschiedlich sein, meist lernen die Patienten mit der Zeit recht gut, was speziell bei ihnen schubfördernd ist.
Ist Rheuma gefährlich?
Rheuma kann durch die Zerstörung der Gelenke nicht nur die Lebensqualität einschränken. Einige rheumatische Erkrankungen befallen auch die inneren Organe und können dadurch tödlich verlaufen. Das ist zum Beispiel der Fall, wenn Lunge, Niere oder Herz in großem Ausmaß mit betroffen sind.
Darf man mit Rheuma Sport treiben?
Gelenkschonende Sportarten wie Aquagymnastik oder Radfahren erhöhen auch bei Rheumakranken die Lebensqualität und erhalten ganz allgemein die Beweglichkeit. Auch für die betroffenen Gelenke selbst ist Bewegung vorteilhaft: Sie regt die Durchblutung an und fördert den Abtransport entzündlicher Flüssigkeiten. Rheuma ist außerdem sehr oft von ausgeprägten Erschöpfungszuständen und Müdigkeit begleitet. Auch dagegen hilft nachgewiesenermaßen, wenn man sich körperlich betätigt. Allerdings ist es wichtig, das richtige Maß zu finden und zu erkennen, welche Aktivitäten und wieviel davon gut tut. Grundsätzlich sollte vor Aufnahme einer sportlichen Betätigung der behandelnde Arzt dazu befragt werden.
Wann muss man Rheuma operieren?
Eine operative Behandlung ziehen Ärzte z. B. in Erwägung, wenn die Schmerzen nicht beherrschbar sind oder ein Gelenk durch die entzündlichen Prozesse so angegriffen ist, dass es nicht mehr richtig funktioniert. Wichtige Gründe für Operationen sind auch Fehlstellungen und Instabilitäten. Zu den Verfahren, die in der Rheumachirurgie angewendet werden, gehören die Endoprothetik (Einsetzen einer Gelenkprothese), die Osteotomie (Umstellung von Knochen), die Arthrodese (Gelenkversteifung) und die Synovektomie (Entfernen der Gelenkschleimhaut).
Können Eltern Rheuma an ihre Kinder vererben?
Rheumatische Erkrankungen entstehen meist durch das Zusammenspiel verschiedener Faktoren. Einer davon ist die genetische Veranlagung. Hat ein Elternteil Rheuma, ist das Erkrankungsrisiko für die Kinder oft erhöht. Allerdings erkranken die Nachkommen nicht automatisch daran, selbst wenn sie die genetische Veranlagung geerbt haben.
Stirbt man mit Rheuma früher?
Wird eine rheumatische Erkrankung nicht behandelt, so ist das Risiko, früher zu versterben, tatsächlich erhöht. So soll die durchschnittliche Lebenserwartung von Menschen mit unbehandelter rheumatoider Arthritis 3 bis 13 Jahre niedriger sein im Vergleich zur Normalbevölkerung. Werden rheumatische Erkrankungen adäquat therapiert, verringert sich die erhöhte Sterblichkeit und gleicht sich an die der gesunden Bevölkerung an.
Wie stark ist die Behinderung bei Rheuma?
Auch mit den heutigen therapeutischen Möglichkeiten können rheumatische Erkrankungen zu bleibenden Behinderungen führen. Dabei sind je nach Erkrankung z. B. Rücken, Hände oder Füße betroffen. Je nachdem, wie stark die Funktion der Gelenke oder der Wirbelsäule eingeschränkt ist, wird dem Patienten ein bestimmter Grad der Behinderung zugesprochen. Auch Schmerzen oder die Beteiligung innerer Organe spielen bei dieser Einschätzung eine Rolle.
Können Nahrungsmittel Rheuma auslösen?
Die Ernährung spielt bei Rheuma durchaus eine Rolle. Wer daran erkrankt ist, merkt manchmal, dass bestimmte Nahrungsmittel die Gelenkschmerzen verschlimmern. Bei einigen Betroffen ist das Kaffee, andere vertragen größere Mengen von Milch oder Milchprodukten nicht. Generell ist eine ausgewogene, möglichst antientzündliche Ernährung sinnvoll.
Ist Rheuma ansteckend?
Rheumatische Erkrankungen sind nicht ansteckend. Auch wenn z. B. bei der Psoriasisarthritis die Haut mit betroffen ist, so ist die Erkrankung ebenso wenig ansteckend wie die eigentliche Schuppenflechte (Psoriasis).
Kann man an Rheuma sterben?
Rheumatische Erkrankungen sind zunächst nicht unmittelbar tödlich, sie können aber die Lebensqualität einschränken. Einige von ihnen betreffen neben den Knochen und Gelenken auch innere Organe, insbesondere die Lunge, das Herz oder die Niere. Vor allem eine fortschreitende Lungenbeteiligung kann unbehandelt zu einem vorzeitigen Tod beitragen.
Literaturangaben
- Adawi, M., Damiani, G., Bragazzi, N. L., Bridgewood, C., Pacifico, A., Conic, R. R., ... & Watad, A. (2019). The impact of intermittent fasting (Ramadan fasting) on psoriatic arthritis disease activity, enthesitis, and dactylitis: A multicentre study. Nutrients, 11(3), 601.
- Aletaha, D., & Smolen, J. S. (2018). Diagnosis and management of rheumatoid arthritis: a review. Jama, 320(13), 1360-1372.
- Aringer, M. (2020). Lupus erkennen und gezielt behandeln. Heilberufe, 72, 27-31.
- Arnold, I. (2019). Operative Rheumatologie des Vorfußes–ein Trend zu gelenkerhaltenden Eingriffen?. Arthritis und Rheuma, 39(03), 173-182.
- Avouac, J., Guerini, H., Wipff, J., Assous, N., Chevrot, A., Kahan, A., & Allanore, Y. (2006). Radiological hand involvement in systemic sclerosis. Annals of the rheumatic diseases, 65(8), 1088-1092.
- Di Giuseppe, D., Wallin, A., Bottai, M., Askling, J., & Wolk, A. (2014). Long-term intake of dietary long-chain n-3 polyunsaturated fatty acids and risk of rheumatoid arthritis: a prospective cohort study of women. Annals of the rheumatic diseases, 73(11), 1949-1953.
- Fiehn, C., Holle, J., Iking-Konert, C., Leipe, J., Weseloh, C., Frerix, M., ... & Krüger, K. (2018). S2e-Leitlinie: Therapie der rheumatoiden Arthritis mit krankheitsmodifizierenden Medikamenten. Zeitschrift für Rheumatologie, 77(2), 35-53.
- Gries, K., Berry, P., Harrington, M., Crescioni, M., Patel, M., Rudell, K., ... & Vernon, M. (2018). Literature review to assemble the evidence for response scales used in patient-reported outcome measures. Journal of patient-reported outcomes, 2(1), 1-14.
- Henniger, M., & Lehr, A. (2009). Arthrodesen am unteren Sprunggelenk bei rheumatoider Arthritis. Arthritis und Rheuma, 29(05), 290-295.
- Karatay, S., Erdem, T., Yildirim, K., Melikoglu, M. A., Ugur, M., Cakir, E., ... & Senel, K. (2004). The effect of individualized diet challenges consisting of allergenic foods on TNF-α and IL-1β levels in patients with rheumatoid arthritis. Rheumatology, 43(11), 1429-1433.
- Macfarlane, G. J., El-Metwally, A., De Silva, V., Ernst, E., Dowds, G. L., & Moots, R. J. (2011). Evidence for the efficacy of complementary and alternative medicines in the management of rheumatoid arthritis: a systematic review. Rheumatology, 50(9), 1672-1683.
- Mayet, W. J. (2011). Rheumatologische Symptome bei gastroenterologischen Erkrankungen. Der Gastroenterologe, 6(4), 307-315.
- McKellar, G., Morrison, E., McEntegart, A., Hampson, R., Tierney, A., Mackle, G., ... & Capell, H. A. (2007). A pilot study of a Mediterranean-type diet intervention in female patients with rheumatoid arthritis living in areas of social deprivation in Glasgow. Annals of the rheumatic diseases, 66(9), 1239-1243.
- Moro, F. (2017). Prothese, Resektionsarthroplastik oder Arthrodese als Salvageverfahren. Trauma und Berufskrankheit, 19(3), 334-339.
- Nikiphorou, E., Norton, S., Young, A., Dixey, J., Walsh, D., Helliwell, H., ... & Early Rheumatoid Arthritis Study and the Early Rheumatoid Arthritis Network. (2018). The association of obesity with disease activity, functional ability and quality of life in early rheumatoid arthritis: data from the Early Rheumatoid Arthritis Study/Early Rheumatoid Arthritis Network UK prospective cohorts. Rheumatology, 57(7), 1194-1202.
- Rietschel, C., & Latta, K. (2012). Rheumatische Gelenkerkrankungen im Kindes-und Jugendalter. Der Orthopäde, 41(3), 227-240.
- Schäfer, M., Meißner, Y., Kekow, J., Berger, S., Remstedt, S., Manger, B., ... & Zink, A. (2020). Obesity reduces the real-world effectiveness of cytokine-targeted but not cell-targeted disease-modifying agents in rheumatoid arthritis. Rheumatology, 59(8), 1916-1926.
- Sköldstam, L., Hagfors, L., & Johansson, G. (2003). An experimental study of a Mediterranean diet intervention for patients with rheumatoid arthritis. Annals of the rheumatic diseases, 62(3), 208-214.
- Springorum, H. R., Winkler, S., Maderbacher, G., Götz, J., Baier, C., Grifka, J., & Heers, G. (2016). Operative Therapie bei rheumatoider Arthritis der Hand. Zeitschrift für Rheumatologie, 75(1), 69-85.
- Struijk, E. A., Rodríguez-Artalejo, F., Fung, T. T., Willett, W. C., Hu, F. B., & Lopez-Garcia, E. (2020). Sweetened beverages and risk of frailty among older women in the Nurses’ Health Study: A cohort study. PLoS Medicine, 17(12), e1003453.
- Uhlig, T., Hagen, K. B., & Kvien, T. K. (1999). Current tobacco smoking, formal education, and the risk of rheumatoid arthritis. The Journal of rheumatology, 26(1), 47-54.
- Zink, A., & Albrecht, K. (2016). How frequent are musculoskeletal diseases in Germany?. Zeitschrift fur Rheumatologie, 75(4), 346-353.