- Was ist ein Ermüdungsbruch im Fuß?
- Welche Symptome treten bei einem Ermüdungsbruch auf?
- Wer erkrankt an einem Ermüdungsbruch?
- Diagnose: Woran erkennt der Fußspezialist einen Ermüdungsbruch?
- Therapie des Ermüdungsbruchs
- Wie lange dauert die Heilung eines Ermüdungsbruchs?
- Wie kann man einem Ermüdungsbruch vorbeugen?
 Ein Ermüdungsbruch am Mittelfuß ist oft das Resultat einer übermäßigen Belastung, z. B. beim Sport. © zphoto83, Adobe
Ein Ermüdungsbruch am Mittelfuß ist oft das Resultat einer übermäßigen Belastung, z. B. beim Sport. © zphoto83, Adobe
Der Ermüdungsbruch ist eine spezielle Form des Knochenbruchs, der aufgrund von immer wiederkehrender Belastung auftritt. Man spricht auch von Stressfraktur oder Marschfraktur. Die dauernde mechanische Überlastung führt zu Schäden an der Knochensubstanz, die durch körpereigene Reparaturvorgänge nicht mehr auszugleichen sind. Betroffen sind am Fuß je nach Überlastung Sprunggelenk, Fußwurzel oder Mittelfuß. Kommt es bei vorgeschädigtem Knochen zu einer Stressfraktur, wird dies häufig als Insuffizienzfraktur bezeichnet.
Ein typisches Beispiel für einen Patienten mit Ermüdungsbruch ist ein Laufsportler, der seinen Trainingsumfang wegen eines bevorstehenden Wettkampfes deutlich steigert. Körperliche Ausdauer, Muskelkraft und Kreislauf sind dem gesteigerten Trainingspensum des Athleten gewachsen, dagegen passen sich Sehnen und Knochen nur langsam an. Plötzlich verspürt der Läufer ziehende Schmerzen im Mittelfuß. In diesem Fall zieht der Fußspezialist einen Ermüdungsbruch in Erwägung. Unterstützt wird er von bildgebenden Untersuchungen, die typische Veränderungen – häufig am Mittelfuß – zeigen: Zunächst sind Knochenödeme (Wassereinlagerungen) sichtbar, später ist die Stressreaktion auch an der geschädigten Knochensubstanz erkennbar.
Obwohl der Fuß nicht durch eine einmalige Gewalteinwirkung von außen geschädigt wurde, kann ein teilweiser oder vollständiger Knochenbruch vorliegen. Die Fußspezialisten der Gelenk-Klinik behandeln einen Ermüdungsbruch in den meisten Fällen konservativ durch Entlastung und Ruhigstellung. Nur in Ausnahmefällen ist je nach Verlauf und Art der Ermüdungsfraktur eine Operation notwendig.
Was ist ein Ermüdungsbruch im Fuß?
Bei einem Ermüdungsbruch im Fuß ist ein Knochen der Fußwurzel, des Mittelfußes oder des Sprunggelenks aufgrund zu starker Belastung teilweise oder vollständig gebrochen. Die Vorstufe des Ermüdungsbruches ist das Knochenödem, also eine Flüssigkeitseinlagerung im überlasteten Bereich.
Auslöser ist in vielen Fällen eine Trainingssteigerung im Zusammenhang mit sich häufig wiederholenden Bewegungen wie z. B. beim Laufen. Der Knochen erleidet strukturelle Schäden, die durch die knochenbildenden Zellen (Osteoblasten) nicht mehr behoben werden können.
Etwa 2 % aller Sportverletzungen gehen auf eine Stressfraktur zurück. Aber auch eine reduzierte Belastbarkeit des Knochens durch ein Stoffwechselungleichgewicht oder im Rahmen von Fehlstellungen und Schonhaltungen können Ermüdungsbrüche begünstigen. Beruht die Stressfraktur auf einer Vorschädigung des Knochens, spricht man auch von Insuffizienzfrakturen.
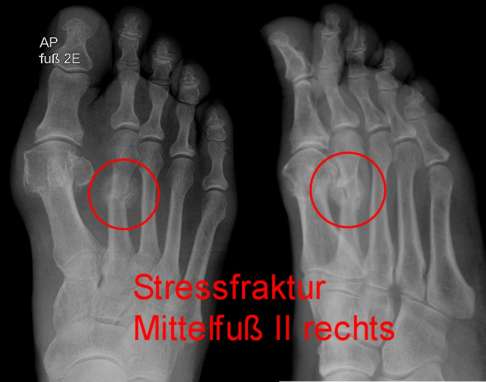 Röntgenbild eines Ermüdungsbruchs (Stressfraktur) am 2. Zehenstrahl der Mittelfußknochen (Metatarsalia) eines Laufsportlers. © Gelenk-Klinik
Röntgenbild eines Ermüdungsbruchs (Stressfraktur) am 2. Zehenstrahl der Mittelfußknochen (Metatarsalia) eines Laufsportlers. © Gelenk-Klinik
Häufig tritt der Ermüdungsbruch bei ungeübten Wanderern (z. B. bei Pilgern auf dem Jakobsweg) und bei Rekruten zu Beginn ihres Militärdienstes auf. Man bezeichnet daher den Ermüdungsbruch an Mittelfußknochen (Metatarsalknochen) auch als Marschfraktur. Folge der Marschfraktur sind typische stechende oder dumpfe Mittelfußschmerzen, auch Metatarsalgie genannt. Die Belastbarkeit des Fußes nimmt ab, das Gehen schmerzt ohne erkennbare Ursache. Die maximale Gehstrecke der Betroffenen reduziert sich deutlich, bis die Stressfraktur vollständig ausgeheilt ist.
Vor allem Beine und Füße sind von Mikroverletzungen aufgrund von Überlastung und daraus folgenden Ermüdungsbrüchen betroffen. Zunächst repariert der Körper die Schäden. Treten dann wieder feine Risse durch nicht nachlassende Belastung auf, nimmt der vorgeschädigte Knochen erneut Schaden. Das Gleichgewicht von Knochenaufbau und -abbau ist gestört und irgendwann kommt das körpereigene Reparatursystem nicht mehr hinterher. Der Knochen lagert als Stressreaktion zunächst Wasser ein (Knochenödem), bevor die innere Knochensubstanz (Spongiosa) und später auch die schützende Knochenhülle (Kortikalis) Schaden nehmen. So entsteht aus den Stressreaktionen des Knochens ein Ermüdungsbruch.
Welche Symptome treten bei einem Ermüdungsbruch auf?
Stressfrakturen führen häufig zu Schmerzen und Schwellungen im betroffenen Bereich. Auch die Belastbarkeit kann vermindert sein. Teilweise sind die Patienten sogar vollständig belastungs- und bewegungsunfähig, da die Ermüdungsbrüche am häufigsten am Bein bzw. Fuß auftreten.
Ein Ermüdungsbruch kann in allen Knochen und Gelenken der unteren Extremität oder im Bereich der Hüfte und der Iliosakralgelenke der Wirbelsäule auftreten. Beim Großteil der Patienten liegt der Ermüdungsbruch allerdings im Schienbein (Tibia), in der Fußwurzel (Fersenbein oder Kahnbein) oder im Mittelfuß. Typische Symptome eines Ermüdungsbruches sind:
- dumpfe, sich allmählich entwickelnde Schmerzen über dem betroffenen Knochen oder Bereich (bei der Marschfraktur im Mittelfuß),
- im fortgeschrittenen Stadium stechende Fußschmerzen,
- belastungsabhängige Schmerzen, z. B. beim Abrollen des Fußes über den Vorfuß und
- Schwellung im Vorfuß.
Ist der Ermüdungsbruch das Ergebnis eines Übertrainings, können die Schmerzen schleichend beginnen und sich langsam steigern. Je mehr trainiert wird, desto stärker äußern sich die Beschwerden und der Betroffene wird zunehmend leistungsunfähig.
Wann sollten Sie einen Arzt aufsuchen?
Je nach Lokalisation können verschiedene Symptome bereits früh auf die Entstehung einer Stressfraktur hindeuten. Bei drohender Wadenbein- oder Schienbeinfraktur berichten die Patienten von ziehenden Schmerzen innen oder außen am Unterschenkel nahe dem Sprunggelenk. Die Beinschmerzen verstärken sich unter Belastung. Suchen Sie bei derartigen Symptomen frühzeitig einen Arzt auf, um einem fortschreitenden Knochenschaden entgegenzuwirken.
Diese unspezifischen Beschwerden sind zunächst nicht von Knochenhautreizungen oder überlasteten Sehnen zu unterscheiden. Lauftraining oder die auslösende Belastung ist in diesem Stadium meist noch möglich. Erst bei zunehmender Trainingsbelastung ohne Ruhigstellung können Dauerschmerzen auftreten, die als dumpf oder nagend beschrieben werden. Eine weitere Belastung ist dann nicht mehr möglich.
Wo treten Ermüdungsbrüche am häufigsten auf?
Ermüdungsbrüche beobachten wir in unserer Praxis regelmäßig bei Joggern. Auch unter Leistungssportlern sind Ermüdungsbrüche keine Seltenheit. Hier treten sie vor allem im Schienbein (Tibia), an den Mittelfußknochen oder den Fußwurzelknochen auf.
Stressfraktur des Schienbeins
Ermüdungsbrüche am Schienbein (Tibia) äußern sich sehr unterschiedlich. So kann beispielsweise das Periost (Knochenhaut) oder das im Knochen liegende Knochenmark als Stressreaktion Flüssigkeit einlagern (Ödem). Dies löst unspezifische Unterschenkelschmerzen aus. Nicht immer kommt es zu einer Verletzung der eigentlichen Knochensubstanz (Spongiosa) oder der härteren Außenschicht des Knochens (Kortikalis). Sind diese Strukturen betroffen, verläuft die Frakturlinie meist horizontal. Es können aber auch Längsrisse entlang des Schienbeinknochens auftreten. Die meisten Stressfrakturen treten im unteren (distalen) Bereich des Tibiaschaftes auf. Insgesamt betreffen etwa 50 % aller Stressfrakturen das Schienbein.
Externer Inhalt von youtube.com
Der Ermüdungsbruch im Fuß
Im Bereich des Fußes treten Stressfrakturen am Mittelfuß oder an der Fußwurzel auf. Vor allem das Fersenbein (Calcaneus) kann bei übermäßiger Belastung durch das Körpergewicht einen Ermüdungsbruch erleiden. Dabei äußert sich der Bruch meist als Knochenödem oder als sichtbare Frakturlinien. Die Ferse reagiert dann empfindlich auf Druck und schmerzt bei Bewegung.
Der Ermüdungsbruch des Kahnbeins
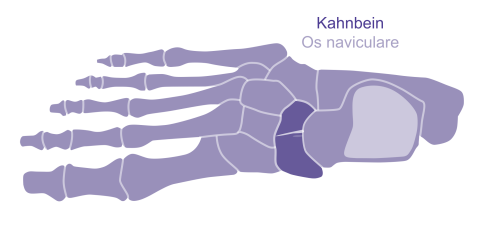 Stressfraktur des Kahnbeins. Sie entsteht immer längs der Fußachse und verläuft quer durch den Knochen. © Gelenk-Klinik
Stressfraktur des Kahnbeins. Sie entsteht immer längs der Fußachse und verläuft quer durch den Knochen. © Gelenk-Klinik
Das zu den Fußwurzelknochen gehörende Kahnbein (Os naviculare) kann ebenfalls von Stressfrakturen betroffen sein. In einer Studie an 111 Läufern kam es pro 1000 Stunden Lauftraining zu 0,7 Ermüdungsbrüchen an Beinen und Füßen. Davon traten 15 % am Kahnbein auf.
Die erste Stressfraktur am Kahnbein
1970 wurde erstmals die Stressfraktur des Kahnbeins (Os naviculare) beschrieben. Die ersten Fälle betrafen Bahnläufer und Sprinter. Die ersten operativen Behandlungen waren die Reposition sowie die interne Fixierung der Knochenbruchstücke.
Das Kahnbein zeichnet sich anatomisch durch verschiedene Besonderheiten aus. Es ist der Schlussstein des Fußlängsgewölbes und hat Kontakt zu den Keilbeinen und dem Würfelbein sowie in Richtung zum Körper zum Sprungbein (Talus). Je nach Stellung und Belastung verteilt das Kahnbein sehr spezifisch die Kraft auf das Fußgewölbe. Fehlstellungen des Fußes können somit zur Entwicklung einer Stressfraktur des Kahnbeins beitragen. Ermüdungsbrüche des Kahnbeins verlaufen immer längs der Fußachse, aber quer durch den Kahnbeinknochen. Hier ist die Durchblutung am schlechtesten, weshalb der Knochen in diesem Bereich am wenigsten gegen Überlastung reagieren kann.
Wie alle Ermüdungsbrüche entstehen auch Stressfrakturen des Kahnbeins aufgrund von Überbenutzung, vermehrter ungewohnter Belastung ohne ausreichende Erholungszeiten oder auch durch direkte Verletzung.
Ein Risikofaktor ist der Hohlfuß, im Zehenspitzenstand kommt es häufig zu einer Verschlechterung der Schmerzsymptomatik. Bahnläufer und Sprinter sind vermutlich deshalb für Stressfrakturen des Kahnbeins prädestiniert, weil sie vermehrt auf dem Vorfuß rennen.
Symptome und Diagnose beim Ermüdungsbruch des Kahnbeins
Die Patienten geben ihre Beschwerden meist im Bereich des vorderen Sprunggelenks oder am Fußrücken an. Der Schmerz ist allerdings oft schwer lokalisierbar. Einige Betroffene klagen auch über Krämpfe oder Spannungsgefühle im oberen Mittelfuß, aber auch über dumpfe Schmerzen im Bereich des Fußlängsgewölbes während der Aktivität. Insbesondere beim Abrollen des Fußes kommt es zu Schmerzen, die sich mit weiterem Abheben der Ferse vom Boden verstärken. Häufig findet sich auch ein Anlaufschmerz. Im weiteren Verlauf der Erkrankung bleiben die Beschwerden nicht auf Zeiten der Belastung beschränkt, sondern treten häufig auch in Ruhe auf. Spätestens dann sollte ein Arzt aufgesucht werden.
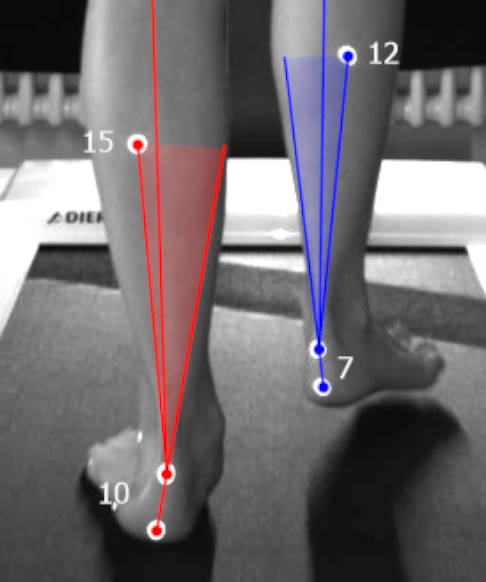 Bild einer Ganganalyse von hinten. Links die Darstellung der mittleren Standphase beim Übergang zur terminalen Standphase (rot). In dieser Übergangsphase kommt es beim Ermüdungsbruch oder Knochenödem des Kahnbeins besonders häufig zu Schmerzen. Rechts: Fuß in der Schwungphase, kurz vor dem Initialkontakt mit dem Boden. © Gelenk-Klinik
Bild einer Ganganalyse von hinten. Links die Darstellung der mittleren Standphase beim Übergang zur terminalen Standphase (rot). In dieser Übergangsphase kommt es beim Ermüdungsbruch oder Knochenödem des Kahnbeins besonders häufig zu Schmerzen. Rechts: Fuß in der Schwungphase, kurz vor dem Initialkontakt mit dem Boden. © Gelenk-Klinik
Beim Verdacht auf einen navikulären Ermüdungsbruch wird die Bildgebung eingeleitet. Meist führt man zunächst eine belastete Röntgenaufnahme einschließlich Schrägaufnahme durch. Allerdings sind Röntgenbilder oft erst einmal negativ. Hilfreicher ist die digitale Volumentomographie (DVT). Mit ihr lassen sich Frakturlinien besser erkennen und auch Fissuren, also winzige Risse im Knochen, gut darstellen. Eine kernspintomographische Untersuchung (MRT) ist ebenfalls möglich, bei deutlichem klinischem Verdacht aber nicht unbedingt erforderlich. Die MRT kann jedoch helfen, wichtige Differenzialdiagnosen auszuschließen.
Eine besonders wichtige Differenzialdiagnose ist das zweigeteilte Kahnbein (Os naviculare bipartitum). Es lässt sich in der Regel sowohl in Röntgen- als auch auch in CT- und MRT-Aufnahmen gut erkennen. Für das zweigeteilte Kahnbein spricht, wenn das verdächtige Knochenteil oder -fragment abgerundet ist. Auch die Unterscheidung zwischen einer akuten Fraktur und einem Ermüdungsbruch ist in der Bildgebung möglich. So zeigt z. B. die Stressfraktur im Gegensatz zum akuten Bruch oft eine stärkere Sklerosierung. Eine weitere Differenzialdiagnose ist die Osteonekrose des Kahnbeins, das Müller-Weiss-Syndrom.
Die frühe Diagnose ist bei Ermüdungsbrüchen des Kahnbeins von großer Bedeutung. So lassen sich komplette Frakturen mit einer Verschiebung der Knochenfragmente vermeiden. Eine verzögerte Diagnose mit anhaltender Belastung des Fußes verschlechtert dagegen die Behandlungsergebnisse.
Behandlung des Kahnbein-Ermüdungsbruches
Nicht dislozierte Brüche (das bedeutet, die Knochenbruchteile sind nicht verschoben) können konservativ behandelt werden. Der Fuß muss über sechs bis acht Wochen komplett entlastet werden, um eine Heilung zu ermöglichen. Meist wird dafür ein Kunststoffgips (Cast) angelegt. In der Gelenk-Klinik hat sich auch eine Schienenruhigstellung bewährt. Die Heilungsrate ist allerdings nicht besonders hoch. Um sie zu verbessern, können Magnetfeldtherapie und Stoßwellentherapie versucht werden.
Indikation zur operativen Behandlung
Eine Operation wird empfohlen, wenn die Fraktur nicht verheilt oder instabil bleibt. Bei folgenden Indikationen wird in der Gelenk-Klinik operiert:
- Knochenödem im zentralen Talus
- Zysten im zentralen Kahnbein und vorhandene Knorpelschäden als Folge der Stressfraktur
- zunehmende Spaltbildung im zentralen Talus ohne Verschiebung der Kahnbeinanteile
- Verschiebung der Knochenfragmente und progrediente Fehlbelastung des benachbarten Talonaviculargelenks
Beim Knochenödem helfen häufig minimalinvasive Anbohrungen, die im Frühstadium die Schmerzen reduzieren und das Knochenwachstum stimulieren. Bei gleichzeitiger kompletter Schonung kann auf diese Weise die Erkrankung gestoppt werden. Um eine schnelle Heilung zu erreichen, wird dieses Verfahren vor allem bei Sportlern durchgeführt.
Auch Zysten und Knorpelschäden können mittels Arthroskopie minimalinvasiv angegangen werden. Je nach Größe des Schädens lässt sich so auch ein Débridement durchführen, d. h., man entfernt nekrotische oder beschädigte Knorpelanteile. Zysten werden oft mit Knochen oder keramischem Knochenmaterial aufgefüllt und verfestigt.
Eine Methode ist die Subspongiosaplastie. Dabei wird unter Röntgenkontrolle der Bereich der Schädigung mit einem Draht dargestellt, dann über den Draht eine Kanüle vorgeschoben und ein flüssiges, dem Knochenmaterial sehr ähnliches keramisches Knochenmaterial eingespritzt (Subspongiosaplastie). Diese Methode kann auch tief liegende und daher schwierig zugängliche Veränderungen behandeln und dem Knochen eine bessere Stabilität geben.
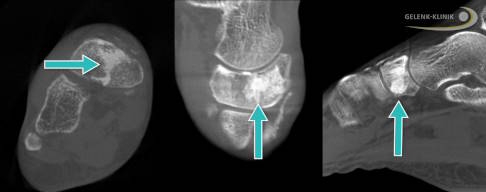 Digitale Volumentomographie nach Subspongiosaplastie einer Stressfraktur mit beginnender Zystenbildung und Knochenerweichung. Durch die flüssige Konsistenz kann sich das eingespritzte Knochenmaterial (weiß dargestellt) zwischen den Knochenbälkchen verteilen und damit den spongiösen (schwammartigen) Knochenanteil verfestigen. Die Hauptverteilung ist im zentralen Kahnbein sichtbar, also genau dort, wo sich die belastungsbedingen Stressveränderungen am Kahnbein in der Regel befinden. © Gelenk-Klinik
Digitale Volumentomographie nach Subspongiosaplastie einer Stressfraktur mit beginnender Zystenbildung und Knochenerweichung. Durch die flüssige Konsistenz kann sich das eingespritzte Knochenmaterial (weiß dargestellt) zwischen den Knochenbälkchen verteilen und damit den spongiösen (schwammartigen) Knochenanteil verfestigen. Die Hauptverteilung ist im zentralen Kahnbein sichtbar, also genau dort, wo sich die belastungsbedingen Stressveränderungen am Kahnbein in der Regel befinden. © Gelenk-Klinik
Verschobene Frakturen bedürfen einer frühzeitigen offenen Reposition und einer zusätzlichen Fixierung. Der Zugangsweg für die Operation ist am Fußrücken. Die Zugschraube bringt der Chirurg durch das kleinere, meist äußere Fragment in das größere, innen liegende Fragment ein. Sollte ein Zwischenraum (Diastase) verbleiben, wird dieser vom Chirurgen mit autologem Knochenmaterial gefüllt. Dadurch lässt sich die mechanische Stabilität verbessern.
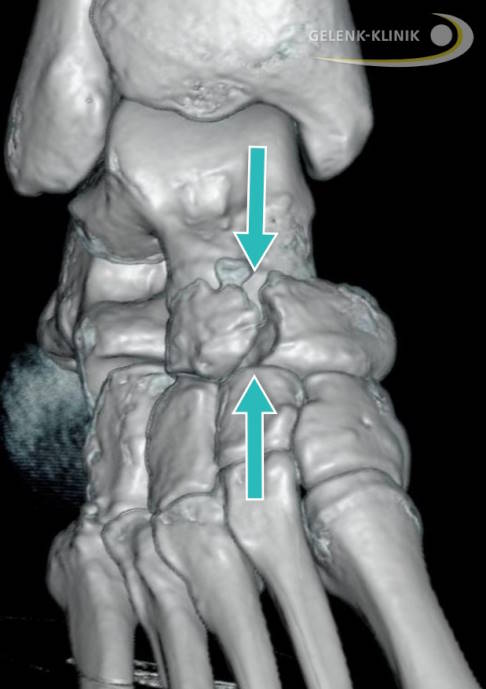 CT mit 3D-Darstellung einer verschobenen (dislozierten) Stressfraktur am Kahnbein. Der weite Abstand zwischen den beiden Kahnbeinanteilen und das links vom oberen Pfeil gelegene Knochenfragment sind Zeichen dafür, dass die Heilung nicht glatt verläuft Im Bild ist die anatomische Lage des Kahnbeins gut sichtbar: In Richtung Körper der Kontakt zum Sprunggelenk, zu den Zehen hin der Kontakt zu den drei Keilbeinknochen. © Gelenk-Klinik
CT mit 3D-Darstellung einer verschobenen (dislozierten) Stressfraktur am Kahnbein. Der weite Abstand zwischen den beiden Kahnbeinanteilen und das links vom oberen Pfeil gelegene Knochenfragment sind Zeichen dafür, dass die Heilung nicht glatt verläuft Im Bild ist die anatomische Lage des Kahnbeins gut sichtbar: In Richtung Körper der Kontakt zum Sprunggelenk, zu den Zehen hin der Kontakt zu den drei Keilbeinknochen. © Gelenk-Klinik
Nach der Operation muss der Fuß für 6–8 Wochen ohne Belastung in einer Schiene ruhiggestellt werden. Danach darf man ihn langsam zunehmend belasten, wobei sich der Aufbau der Belastung am Symptomschmerz orientiert. Sport ist meist frühestens nach 12 Wochen möglich. Ob die Heilung regelrecht verläuft, d. h. ob sich ein Kallus bildet und die Knochen gut zusammenwachsen, kontrolliert der Arzt regelmäßig mittels Bildgebung.
Nach Ablegen der Orthese ist es sinnvoll, das Schuhwerk anzupassen. Wichtig ist eine gute Stoßabsorption, beim Hohlfuß hilft zudem ein äußerer Fersenkeil.
Komplikationen beim Ermüdungsbruch des Kahnbeins
Die am meisten gefürchtete Komplikation ist die Verschiebung (Dislokation) der Knochenfragmente, die sogenannte dislozierte navikuläre Stressfraktur. Denn in diesem Fall droht eine Pseudarthrose, also eine Nicht-Vereinigung der beiden Knochenbruchstücke und damit eine erhebliche Instabilität. Die Pseudarthrose nach Dislokation lässt sich auch durch eine korrekt durchgeführte Operation mit Knochenanlagerung und Verschraubung nicht immer vermeiden. Übersehene Dislokationen führen teilweise zu so schlechten Behandlungsergebnissen, dass eine Versteifung mit Triple-Arthrodese erforderlich wird.
Eine weitere Komplikation der Stressfraktur am Kahnbein ist die verzögerte Knochenheilung. Sie kommt in etwa 20 % der Fälle vor. Folgen von nicht kompletten Frakturen oder Knochenödemen im Kahnbein sind zudem Knorpelschäden und intramedulläre subchondrale, sehr schmerzhafte Zysten. Diese liegen gelenknah im zentralen Bereich unterhalb des Knorpels der Gelenkfläche am Kahnbein. Sie werden meist arthroskopisch behandelt, wobei der Chirurg unter Röntgenkontrolle die Hohlräume mit keramischem, resorbierbarem Zement oder autologem (körpereigenem) Knochengewebe füllt.
Wer erkrankt an einem Ermüdungsbruch?
Die meisten Ermüdungsbrüche treten bei jungen, sportlich aktiven Menschen zwischen 20 und 30 Jahren auf.
Vor allem betreffen die Knochenschäden an Unterschenkel und Ferse Lauf- und Sprungsportler und innerhalb dieser Gruppen vorrangig Hobbysportler und Sportler im unteren Leistungssportbereich. Im oberen Segment des Leistungssports achten die meist gut ausgebildeten Trainer darauf, dass im Training keine Belastungsspitzen auftreten. Freizeitsportler hingegen steigern ihr Trainingspensum manchmal zu plötzlich, beispielsweise in Hinblick auf einen anstehenden Wettkampf.
Aber auch bei einem angepassten Trainingsplan können Ermüdungsbrüche entstehen. Frauen erkranken häufiger an einer Stressfraktur als Männer. Ein Grund für diese höhere Prävalenz könnte der weibliche Hormonhaushalt sein, da sich der Östrogenmangel im Klimakterium auf den Knochenstoffwechsel auswirkt und die Kalziumeinlagerung in den Knochen reduziert. Der Knochen wird brüchiger und damit anfälliger für eine Stressfraktur.
Ursachen und Risikofaktoren für einen Ermüdungsbruch
Eine Stressfraktur entsteht im Gegensatz zur traumatisch bedingten Fraktur, die beispielsweise Folge eines Sturzes ist, immer durch eigentlich vertraute Belastungen. Verantwortlich für die Substanzschädigung des Knochens sind sich andauernd wiederholende (repetitive) Bewegungen, die den Knochen über längere Zeit belasten und zu unvollständigen oder vollständigen Brüchen führen können.
Neben Vorerkrankungen stellen vor allem Verhaltensfehler der Patienten Risikofaktoren für einen Ermüdungsbruch dar:
- Trainingsfehler und Übertraining
- abrupte Steigerung von Trainingsintensität oder -umfang
- falsches Schuhwerk
- unebener Untergrund beim Lauftraining
- falsche Lauftechnik oder sportartspezifische Fehlbelastungen
- Fußfehlstellungen wie z. B. eine angeborene oder erworbene Metatarsus-adductus-Deformität oder eine Transferbelastung bei Hallux valgus oder bei dekompensiertem Spreizfuß (Transfermetatarsalgie)
- Störungen im Hormon-, Elektrolyt-, Vitaminstoffwechsel
Die meisten Stressfrakturen gehen auf falsches oder übermäßiges Training mit zu hoher Intensität oder zu hohem Umfang zurück. Aber auch eine veränderte Lastverteilung im Mittelfuß, wie beispielsweise bei einer angeborenen oder erworbenen Verlagerung des Körpergewichts auf die äußeren Mittelfußknochen (Metatarsus-adductus-Deformität), begünstigt einen Ermüdungsbruch. Verlagert sich ein Großteil des Körpergewichts vom 1. Zehenstrahl (Großzehe) auf den 2. Zehenstrahl, kann daraus ein Ermüdungsbruch oder Arthrose im Mittelfuß folgen.
Auch stoffwechselbedingte Veränderungen oder andere Grunderkrankungen können die Stabilität der Knochen beeinflussen. So beobachten wir Knochenschädigungen bei Athletinnen mit Menstruationsstörungen oder bei Menschen, die sich einseitig ernähren. Auch Elektrolytstörungen oder ein Vitamin D-Mangel können ausschlaggebend für eine verminderte Knochenqualität und -dichte sein. Bei diesen Auslösern von Brüchen, die auf bestehende Grunderkrankungen oder Mangelerscheinungen zurückzuführen sind, spricht man von Insuffizienzfrakturen. Sie sind von den Stressfrakturen abzugrenzen.
Diagnose: Woran erkennt der Fußspezialist einen Ermüdungsbruch?
Vor allem die körperliche Untersuchung und eine ausführliche Anamnese helfen dem Orthopäden bei der Diagnosestellung. Dazu zählt neben dem Erfragen von Risikofaktoren und Grunderkrankungen eine lokale Tastuntersuchung, die wesentlicher Bestandteil der Verdachtsdiagnose ist. Der Spezialist untersucht dafür den Zustand von Muskeln, Bändern und Sehnen, um Überlastungsbeschwerden und Schädigungen dieser Strukturen auszuschließen. Zudem achtet er auf Schwellungen, druckschmerzhafte Stellen oder tastbare Knochenverdickungen (Kallus), die durch Strukturveränderungen des Knochens entstehen können.
Bildgebende Untersuchung: Röntgen, CT, MRT
Nach der klinischen Untersuchung veranlasst der Arzt ein bildgebendes Verfahren, um die Situation der Knochen, Muskeln und Bänder beurteilen zu können. Die Diagnosesicherung ist dabei nicht immer leicht, da sich Knochenveränderungen durch Stressfrakturen im Anfangsstadium sehr variabel äußern. Röntgenbilder sind häufig nicht aussagekräftig. Meist sind erst zwei bis vier Wochen nach dem Auftreten erster Beschwerden feine Unterbrechungen der Knochenstruktur im Röntgen sichtbar. Erst später können Knochenverdichtungen, Bruchlinien oder Knochenhautreaktionen auftreten. Deshalb muss der behandelnde Arzt die Diskrepanz zwischen klinischen Beschwerden und einem noch unauffälligen Befund beachten, um bereits im Anfangsstadium die Diagnose Ermüdungsbruch stellen zu können.
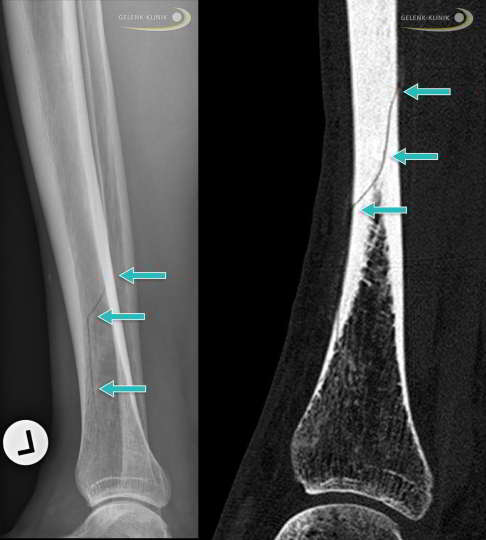 Seitliche Ansicht eines Ermüdungsbruchs im Schienbein eines Sportlers, links Röntgenbild, rechts CT-Aufnahme. In beiden Bildern erkennt man eine deutliche Bruchlinie (Pfeile). Die Stoffwechselstörung aufgrund einer Mangelernährung des Extremsportlers war ebenso wie die unzureichende Schonung ausschlaggebend für die verzögerte Knochenheilung. Die mangelnde Einsicht des Sportlers machte eine Operation notwendig. Der Patient musste seinen Sport anschließend aufgeben. © Dr. Thomas Schneider
Seitliche Ansicht eines Ermüdungsbruchs im Schienbein eines Sportlers, links Röntgenbild, rechts CT-Aufnahme. In beiden Bildern erkennt man eine deutliche Bruchlinie (Pfeile). Die Stoffwechselstörung aufgrund einer Mangelernährung des Extremsportlers war ebenso wie die unzureichende Schonung ausschlaggebend für die verzögerte Knochenheilung. Die mangelnde Einsicht des Sportlers machte eine Operation notwendig. Der Patient musste seinen Sport anschließend aufgeben. © Dr. Thomas Schneider
Eine Möglichkeit zur frühen Diagnosestellung mittels Bildgebung bietet die Skelettszintigraphie. Für diese Untersuchung wird dem Patienten ein radioaktiver Stoff gespritzt, der sich in besonders stoffwechselaktiven Knochenarealen anreichert. Strukturstörungen im Knochen werden so sichtbar. Der orthopädische Facharzt grenzt andere Knochenveränderungen, die ein ähnliches Bild ergeben, vom Ermüdungsbruch ab.
MRT zur frühen Erkennung einer Stressfraktur
Die Magnetresonanztomographie (MRT) ermöglicht bereits eine frühe und aussagekräftige Diagnose. Mit dem Schichtbild lassen sich Knochenhautreaktionen und Knochenmarködeme darstellen, die einen frühen Hinweis auf eine mögliche Stressfraktur liefern.
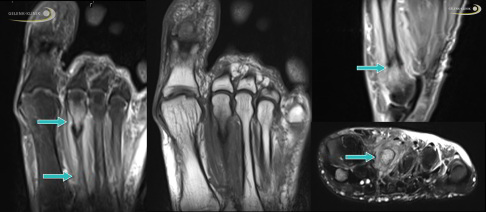 MRT-Bild des Vorfußes mit Ermüdungsbruch des 2. Mittelfußknochens. In der Frontalansicht rechts unten erkennt man anhand der Darstellungsfarbe im Vergleich zu den Nachbarknochen ein deutliches Knochenödem des 2. Mittelfußknochens: Der geschädigte Knochen ist weiß, die übrigen Knochen grau. Auch die Weichteilreaktion um den Knochen ist deutlich sichtbar. Auf allen Bildern ist eine auffällige Bruchstelle (schwarz) zu erkennen. © Dr. Thomas Schneider
MRT-Bild des Vorfußes mit Ermüdungsbruch des 2. Mittelfußknochens. In der Frontalansicht rechts unten erkennt man anhand der Darstellungsfarbe im Vergleich zu den Nachbarknochen ein deutliches Knochenödem des 2. Mittelfußknochens: Der geschädigte Knochen ist weiß, die übrigen Knochen grau. Auch die Weichteilreaktion um den Knochen ist deutlich sichtbar. Auf allen Bildern ist eine auffällige Bruchstelle (schwarz) zu erkennen. © Dr. Thomas Schneider
Digitale Volumentomographie (DVT) zur Diagnostik und OP-Planung
Zur Stellung der exakten Diagnose einer Stressfraktur werden häufig mehrere bildgebende Verfahren wie die digitale Volumentomographie (DVT), die Computertomographie (CT) oder die Magnetresonanztomographie (MRT) miteinander kombiniert.
Die vielversprechendste Möglichkeit zur Erkennung von Stressfrakturen im Bereich der Fußgelenke ist die digitale Volumentomographie (DVT). Dieses radiologische Verfahren macht Knochen- und Gelenkveränderungen durch die Erstellung von Schnittbildern bereits im Anfangsstadium der Erkrankung sichtbar. Häufig entstehen Stressfrakturen am Fuß im Bereich des Innenknöchels mit Beteiligung des Sprunggelenks, wo sie durch die DVT schon früh nach dem Auftreten erster Symptome erkannt werden können. Im Gegensatz zum MRT-Bild sind für die Diagnosestellung mittels DVT allerdings immer Veränderungen der Knochenstruktur notwendig, um Stressfrakturen sicher zu ermitteln. Das bildgebende Verfahren wird neben der Diagnostik auch zur Operationsplanung eingesetzt.
Differentialdiagnostik: Ermüdungsbruch oder andere Erkrankung?
Eine Schwächung des Knochens muss nicht immer auf eine Überlastung zurückzuführen sein. Verschiedene Erkrankungen führen ebenfalls zu einer Demineralisierung des Knochens und begünstigen damit Stressfrakturen.
Hier sind an erster Stelle Osteoporose und Vitamin D-Stoffwechselstörungen zu nennen, die einen schrittweisen Abbau der Knochensubstanz mit sich bringen. Aber auch chronische Knochenentzündungen, ein Kompartmentsyndrom (Substanzschädigung durch erhöhten Gewebedruck), Arthrose (Knorpelverschleiß) sowie Knochentumoren und -metastasen schädigen den Knochen. Menschen, die an Diabetes mellitus leiden, haben ebenfalls ein erhöhtes Risiko für eine Knochenschädigung. Eine Erkrankung, die vor allem ältere Menschen betrifft, ist der Morbus Paget, der mit einem gesteigerten Knochenabbau verbunden ist. Im Kinder- und Jugendalter kann eine fibröse Dysplasie Auslöser eines Knochenbruchs sein. Die Erkrankung führt – ähnlich wie Knochentumoren – zu einem Fehlwachstum des Knochengewebes, wodurch der Knochen eine faserige Struktur entwickelt und an Härte verliert.
Hinzu kommen Fehlbelastungen durch Fehlstellungen des Fußes oder Schienbeins. Vor allem ältere Menschen mit ausgeprägtem Hohlfuß oder Knick-Senkfüßen oder Bandschäden sind betroffen, da die Knochen aufgrund der unphysiologischen Stellung über viele Jahre überlastet und geschädigt werden.
Therapie des Ermüdungsbruchs
Der Fokus bei der Behandlung eines Ermüdungsbruchs liegt bei den Fußspezialisten der Gelenk-Klinik immer auf der konservativen Therapie mit Schonung und Verringerung der Schmerzen.
Gehstützen, Orthesen und orthopädische Einlagen
Alle Belastungen, die Schmerzen auslösen, sind zu vermeiden. Die Ruhigstellung ist abhängig von der Lokalisation und Ausprägung des Ermüdungsbruchs. Liegt die Stressfraktur im Bereich einer Gelenkfläche vor, sollte die entsprechende Körperpartie immer entlastet und komplett ruhiggestellt werden, da sonst die Gefahr eines Abrutschens von Knochenfragmenten besteht. Die Entlastung kann mithilfe von Unterarmgehstützen, speziellen Entlastungsschuhen (Orthesen) oder belastungsumverteilenden Schuheinlagen mit Stützung des Fußgewölbes erfolgen. Eine komplette Ruhigstellung in einem Gipsverband ist nicht notwendig. In manchen Fällen kann der Patient zum Beispiel im Wasser oder beim Radfahren teilbelasten, damit ein leichtes Training möglich ist.
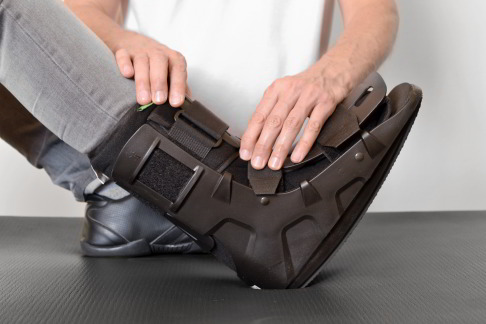 Die Ruhigstellung und Entlastung des durch den Ermüdungsbruch beschädigten Mittelfußknochens steht im Zentrum der konservativen Therapie. Die Entlastung kann durch das Tragen einer Orthese erfolgen. © sunnychicka, Adobe
Die Ruhigstellung und Entlastung des durch den Ermüdungsbruch beschädigten Mittelfußknochens steht im Zentrum der konservativen Therapie. Die Entlastung kann durch das Tragen einer Orthese erfolgen. © sunnychicka, Adobe
Stoffwechselwirksame Behandlungen beim Ermüdungsbruch
Um die Stoffwechseltätigkeit im geschädigten Knochen anzuregen, helfen Wärmebehandlungen. Für die Anwendung ist die Schmerzsituation des Patienten ausschlaggebend, da durch Wärme die betroffene Körperpartie verstärkt durchblutet wird, was Schmerzen auslösen kann. Auf die Einnahme von nichtsteroidalen Antirheumatika wie Ibuprofen sollte der Patient möglichst verzichten und den Schmerz als Warnsignal für eine übermäßige Belastung einordnen. In manchen Fällen können Ultraschallbehandlungen, Akupunktur oder Phonophorese (Anwendung von Schallwellen) bei der Therapie von Stressfrakturen von Vorteil sein.
Verfahren wie Lymphdrainage, Tapeverbände und Kinesio-Tape wirken abschwellend und unterstützen die Heilung.
Externer Inhalt von youtube.com
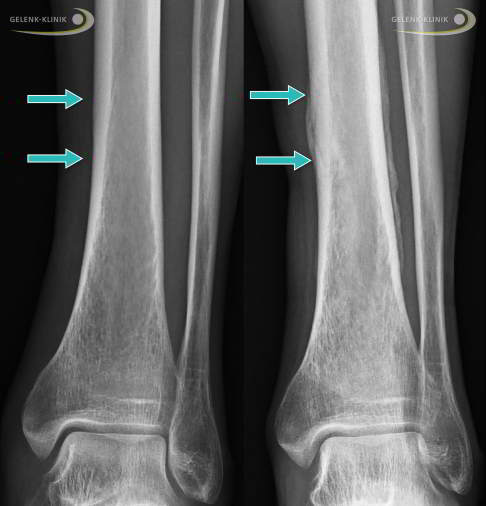 Ermüdungsbruch des Schienbeins: Röntgenbild zu Beginn der Beschwerden (links) und nach drei Monaten (rechts). Wegen dauerhafter Überlastung ist eine sichtbare Knochenreaktion entstanden. Rechts erkennt man deutlich eine Verdickung des Knochens (Kallus) als Stressreaktion. Sie entsteht Wochen nach den ersten Beschwerden als Zeichen der Heilung einer Knochenschädigung. In einigen Fällen ist ein Kallus der einzige Hinweis auf eine Überlastungsreaktion. © Dr. Thomas Schneider
Ermüdungsbruch des Schienbeins: Röntgenbild zu Beginn der Beschwerden (links) und nach drei Monaten (rechts). Wegen dauerhafter Überlastung ist eine sichtbare Knochenreaktion entstanden. Rechts erkennt man deutlich eine Verdickung des Knochens (Kallus) als Stressreaktion. Sie entsteht Wochen nach den ersten Beschwerden als Zeichen der Heilung einer Knochenschädigung. In einigen Fällen ist ein Kallus der einzige Hinweis auf eine Überlastungsreaktion. © Dr. Thomas Schneider
Operation eines Ermüdungsbruchs
Ein operativer Eingriff beim Ermüdungsbruch stellt die Ausnahme dar und ist vor allem am Mittelfuß extrem selten. In fast allen Fällen reicht eine umfassende konservative Behandlung mit Ruhigstellung aus, um die Sportfähigkeit des Patienten wiederherzustellen. Nur in besonderen Fällen wird eine Operation notwendig.
Indikationen für eine Operation des Ermüdungsbruchs:
- gestörte Knochenheilung, die länger als 6 Monate benötigt
- Entstehung eines Kallus (Knochenverdickung)
- Bildung von mehreren Knochenfragmenten
- Knocheninstabilität bei vollständigen Brüchen
- Zystenbildung im Knochen nach einer Stressfraktur mit Gelenkschmerzen (Stressfraktur Os naviculare)
Operationen sind sinnvoll, wenn der Knochen nicht von alleine heilt und eine verzögerte Spontanheilung vorliegt. Dies kann beispielsweise bei einer Fraktur im mittleren Bereich des Schienbeins der Fall sein. Um die Knochenheilung zu stimulieren, wird der Knochen in einem operativen Eingriff angebohrt.
Eine weitere Komplikation, die im Rahmen eines Ermüdungsbruchs auftreten kann, ist der Kallus, eine Verdickung des Knochens als Reaktion auf die Substanzschädigung. Dieser muss in einer Operation entfernt werden. Auch vollständige Brüche, die eine Knocheninstabilität nach sich ziehen, oder Innenknöchelbrüche mit Beteiligung der Gelenkfläche müssen durch Stellungskorrekturen versorgt werden. Liegen Knochenfragmente vor, besteht die Gefahr des Abrutschens. In dem Fall ist eine Osteosynthese notwendig. Dabei setzt der Operateur die Knochenfragmente mithilfe von Metallschrauben und Platten so zusammen, dass sie nach der Operation in korrigierter Stellung zusammenwachsen können.
Ziel der Operation einer Stressfraktur ist in jedem Fall, die Heilung des Knochens in physiologischer Stellung zu erreichen und ihn damit wieder belastungsfähig zu machen. Nachdem der Knochenbruch stabil ist, kann der Patient mit physiotherapeutischen Übungen beginnen.
Eine besonders kritisch zu beurteilende Stressfraktur ist die des Kahnbeins (Os naviculare). Hierbei können je nach Stadium der Erkrankung bei Beginn der Ruhigstellung weitreichende Folgeschäden entstehen, die zum Teil mehrfache Operationen und teilweise auch eine Versteifung notwendig machen. Diese gilt es durch Kenntnis der besonderen Erkrankung und frühzeitiges Erkennen zu verhindern.
Wie lange dauert die Heilung eines Ermüdungsbruchs?
Die wichtigste Maßnahme zur Behandlung einer Stressfraktur ist die Ruhigstellung der betroffenen Gliedmaßen. Sowohl nach einer konservativen Behandlung als auch nach operativen Eingriffen dauert die Wiederherstellung der Sportfähigkeit etwa 6 Monate.
Komplizierte Tibiafrakturen benötigen eine etwas längere Heilungszeit von etwa 10 Monaten. Ist der Innenknöchel betroffen, kann die Heilung bereits innerhalb von 4 bis 6 Monaten abgeschlossen sein. Stressfrakturen des Vorfußes heilen meist noch schneller, oftmals bereits innerhalb von 6 bis 8 Wochen. Die konsequente, frühzeitige Behandlung und Entlastung ist hier dringend notwendig. Wird die Belastung zu früh oder zu intensiv wieder aufgenommen, besteht die Gefahr für erneute Frakturen. Bevor der Patient wieder mit sportlichen Aktivitäten anfängt, veranlasst der behandelnde Orthopäde ein Röntgen oder eine MRT zur Sicherung der vollständigen Verknöcherung.
Die Heilung von Stressfrakturen an der Fußwurzel, insbesondere am Kahnbein (Os naviculare) dauern oft sehr lange und müssen dringend überwacht werden.
Komplikationen nach einem Ermüdungsbruch
Komplizierte Verläufe eines Ermüdungsbruchs treten vor allem dann auf, wenn der Patient den angeratenen Zeitraum der Schonung nicht einhält und zu früh belastet. Vor allem im Bereich des Innenknöchels oder am vorderen Schienbein kommt es in diesem Zusammenhang häufig zu Komplikationen. Liegt eine komplette Fraktur vor, kann es passieren, dass der Knochen nicht richtig ausheilt und eine Pseudarthrose entsteht. Dabei handelt es sich um ein Scheingelenk, das in einem Bereich des Knochens auftritt, in dem normalerweise kein Gelenk existiert. Die Pseudarthrose ist für den Patienten mit Schmerzen und eingeschränkter Funktion verbunden.
Wie kann man einem Ermüdungsbruch vorbeugen?
Eine ausgewogene Lebensweise kann helfen, Stressfrakturen und Schäden der Knochensubstanz vorzubeugen. Wichtig ist eine vollwertige Ernährung mit ausreichend Vitaminen und Mineralstoffen wie Kalzium. Diese sind für die Knochengesundheit ebenso unentbehrlich wie Sonnenlicht, das den Körper bei der Bildung des für den Kalziumstoffwechsel der Knochen wichtigen Vitamin D unterstützt.
Sportler sollten ein gesundes Trainingspensum einhalten. Belastungsspitzen und abrupte Leistungssteigerungen begünstigen einen Ermüdungsbruch. Das Training sollte stets auf ebenem Untergrund und mit geeignetem Schuhwerk erfolgen.
Literaturangaben
- Casteel, C. A., Sikorski, A. & Yoe, B. E. (2010). Surgery of the central rays. Clinics in podiatric medicine and surgery, 27(4), 509–522.
- Fields, K. B., Sykes, J. C., Walker, K. M. & Jackson, J. C. (2010). Prevention of running injuries. Current sports medicine reports, 9(3), 176–182.
- Kramer, J. (2015, April). Stressreaktionen und Stressfrakturen. RöFo-Fortschritte auf dem Gebiet der Röntgenstrahlen und der bildgebenden Verfahren, 187(S 01), RK305_3.
- Mann, J. A. & Pedowitz, D. I. (2009). Evaluation and treatment of navicular stress fractures, including nonunions, revision surgery, and persistent pain after treatment. Foot and ankle clinics, 14(2), 187–204.
- McNally, E. G. & Shetty, S. (2010). Plantar fascia: imaging diagnosis and guided treatment. Seminars in musculoskeletal radiology, 14(3), 334–343.
- Mittlmeier, T. & Beck, M. (2011). [Injuries of the midfoot]. Der Chirurg; Zeitschrift für alle Gebiete der operativen Medizin, 82(2).
- Niethard, F. U., Pfeil, J. & Biberthaler, P. (2009). Orthopädie und Unfallchirurgie. Stuttgart: Thieme.
- Nihal, A., Trepman, E. & Nag, D. (2009). First ray disorders in athletes. Sports medicine and arthroscopy review, 17(3), 160–166.
- Orthofer, P. (2004). Orthopädietechnik. Huber Hans.
- Springer, F., Horger, M., Al-Badayneh, B., & Albtoush, O. M. (2019). Stressfrakturen der unteren Extremität. RöFo-Fortschritte auf dem Gebiet der Röntgenstrahlen und der bildgebenden Verfahren, 191(03), 173–178. © Georg Thieme Verlag KG.
- Uhl, M. (2016). Stressfrakturen. Der Radiologe, 56(7), 631–644.
- Wulker, N., FRCSIMater, M. M. & III, M. D. (1998). An Atlas of Foot & Ankle Surgery (1st ed). Martin Dunitz.
- Wülker, N. (2005). Taschenlehrbuch Orthopädie und Unfallchirurgie. Stuttgart: Thieme.